1 Prevensjonsmidler
INNLEDNING |
|---|
|
Prevensjon må velges ut fra individuelle behov hos den enkelte. Som forskriver skal man gi god og balansert informasjon om riktig bruk, mulige positive og negative bivirkninger, eventuelle risikoøkninger for alvorlige bivirkninger og tiltak ved prevensjonssvikt. Den viktigste jobben forskriveren gjør, er å luke ut dem som har en alvorlig kontraindikasjon mot å starte på de ulike prevensjonsmetodene. I tillegg bør brukerne få god informasjon om mulige bivirkninger. Det er kvinnen som skal ta valget om hvilken prevensjonsmetode hun ønsker å starte med, basert på informasjonen hun har fått. Behovet for å beskytte seg mot seksuelt overførbare infeksjoner må løses uavhengig av og i tillegg til prevensjonsbehovet. Kondom beskytter bra mot de fleste seksuelt overførbare infeksjonene. De sikreste hormonelle prevensjonsmidlene er p-stav og spiral. På disse langtidsvirkende prevensjonsmidlene er det ingen brukerfeil (kvinnen kan for eksempel ikke glemme en pille). De innebærer en relativt høy engangsutgift, men er billige over tid. I tillegg har de ingen av de farlige bivirkningene som kombinasjons-p-piller har, med økt risiko for blodpropp eller hjerte- og karsykdommer. Forfattere av dette kapittelet er Siri Kløkstad, Trine Aarvold og Marius Johansen |
GESTAGEN- OG KOMBINASJONSPREPARATER I NORGE, PER 1. januar 2026 |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
EE=etinyløstradiol, E=østradiol, ED=østradiolvalerat * Slinda: 24 hvite piller med 4 mg drospirenon, deretter forkortet hormonfritt intervall med 4 grønne placebopiller * Yaz: 24 lyserøde piller med 3 mg drospirenon og 20 µg EE, deretter forkortet hormonfritt intervall med 4 hvite placebopiller * Zoley: 24 hvite piller med 2,5 mg nomegestrolacetat og 1,5 mg E, deretter forkortet hormonfritt intervall med 4 gule placebopiller * Synfase: 7 blå piller med 0,5 mg noretisteron og 35 µg EE, 9 hvite piller med 1,0 mg noretisteron og 35 µg EE, 5 blå piller med 0,5 mg noretisteron og 35 µg EE, deretter 7 dager med hormonfritt intervall, ev. 7 oransje placebopiller * Qlaira: 2 mørkegule piller med 3 mg ED, 5 mellomrøde piller med 2 mg dienogest og 2 mg ED, 17 lysegule piller med 3 mg dienogest og 2 mg ED, 2 mørkerøde piller med 1 mg ED, deretter forkortet hormonfritt intervall med 2 hvite placebopiller |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
OVERSIKT OVER PREVENSJONSMIDLER
Prevensjon kan deles inn i tre hovedgrupper: gestagenpreparater, kombinasjonspreparater og hormonfrie prevensjonsmetoder
Gestagenpreparater
- P-stav
- Hormonspiral
- Gestagen p-piller
- P-sprøyte
- Minipiller
Gestagenpreparater er prevensjonsmidler som inneholder ett av flere ulike typer gestagener. Metodene har få kontraindikasjoner og øker ikke risikoen for alvorlige bivirkninger som blodpropp, hjerteinfarkt og hjerneslag. Metodene kan derfor benyttes av de fleste kvinner.
P-stav er metoden som gir best beskyttelse mot graviditet av alle prevensjonsmidler. P-stav og hormonspiral er langtidsvirkende, og dessuten gir disse metodene ingen mulighet for brukerfeil, som for eksempel å glemme en pille.
Endret blødningsmønster er vanlig ved bruk av gestagenpreparater, men studier viser at god informasjon om dette ved oppstart gir større aksept for eventuelle endringer.
Kombinasjonspreparater
- P-piller
- P-ring
- P-plaster
Kombinasjonspreparater inneholder gestagen og østrogen. Metodene har flere kontraindikasjoner og gir en liten, økt risiko for blodpropp, hjerte- og karsykdommer og brystkreft. Metodene kan derfor ikke benyttes av alle kvinner.
Ved perfekt bruk gir metodene god beskyttelse mot graviditet, men det er mulighet for brukerfeil, som å glemme en pille.
Kombinasjonspreparater gir god blødningskontroll og mulighet til å forskyve blødninger.
Hormonfrie prevensjonsmetoder
- Kobberspiral
- Kondom
- Pessar
- Naturlig familieplanleggingsmetoder
Kobberspiral gir ingen hormonbivirkninger eller økt risiko for alvorlige bivirkninger. Metoden har få kontraindikasjoner og god beskyttelse mot graviditet. Den er langtidsvirkende, og hun unngår brukerfeil. En del kvinner opplever økt blødningsmengde og forverring av menssmerter.
Kondom er det eneste prevensjonsmiddelet som beskytter mot seksuelt overførbare infeksjoner, i tillegg til å gi beskyttelse mot graviditet. Kvinnen bør anbefales å bruke kondom i tillegg til annen prevensjon dersom hun ikke kjenner smittestatus til partneren.
Kondomet har ingen medisinske kontraindikasjoner. Ved perfekt bruk har kondom ganske god sikkerhet mot graviditet, men dessverre forekommer prevensjonssvikt på grunn av kondomsprekk og brukerfeil ganske hyppig.
Det finnes et pessar på markedet i Norge som heter Caya. Produsenten oppgir at det skal passe omtrent 80 % av alle kvinner og ikke trenger å tilpasses den enkelte. Pessaret skal brukes sammen med en prevensjonsgel. Pessar har en pearl index ved typisk bruk omtrent som kondom, men denne beskytter ikke mot seksuelt overførbare infeksjoner.
Naturlig prevensjon eller naturlig familieplanlegging omfatter metoder som avholdenhet, avbrutt samleie («hoppe av i svingen»), kalendermetoden, temperaturmetoden og undersøkelse av vaginalsekret (Billings metode). Dette er metoder med lav sikkerhet og som kan være vanskelige å lære seg. Det finnes i dag apper og hjelpemidler som gjør det lettere, men metodene er fortsatt ikke like sikre som kobberspiral eller hormonell prevensjon.
SELVBESTEMT PREVENSJON – VALG AV PREVENSJONSMETODE
Selvbestemt prevensjon innebærer at den prevensjonssøkende selv, på fritt grunnlag og etter å ha fått informasjon om fordeler og ulemper ved de ulike metodene, skal velge sin prevensjonsmetode. Kun medisinske kontraindikasjoner mot en metode kan overstyre dette valget. Følgende faktorer kan ha betydning for kvinners valg av prevensjonsmetode:
- Effektivitet
- Bruksmåte
- Synlighet
- Pris
- Bivirkninger
- Kontraindikasjoner
- Fertilitet etter seponering
- Andre behov
Effektivitet
Tabellen viser hvor stor prosentandel av kvinner som blir gravide i løpet av ett år. Tabellen er hentet fra WHO. Metodene er rangert fra mest sikker til minst sikker. Tabellen kan benyttes under konsultasjonen. |
||||||||||||||||||||||||||||||||||||||||||
For mange kvinner er effektiviteten eller sikkerheten av prevensjonsmiddelet det som veier tyngst ved valg av prevensjonsmetode. De sikreste metodene er p-stav og spiral.
Hvor viktig er det for kvinnen ikke å bli gravid? Hvor stor risiko vil hun akseptere? Er hun i en situasjon der hun kan få et barn? Er hun eventuelt rede til å ta abort?
Svangerskap hos brukere av ulike prevensjonsmetoder skyldes dels metodefeil og dels brukerfeil. Tallene for effektiviteten av de ulike prevensjonsmidlene kan derfor variere mye mellom perfekt bruk av metoden og observert effektivitet ved vanlig bruk.
Brukerfeilene er trolig flest i oppstartsfasen og hos unge personer. For unge kvinner vil derfor effektiviteten sannsynligvis ligge nærmere det dårligste tallet i tabellen for Pearl index
Bruksmåte
BRUKSMÅTE |
||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
Ønsker kvinnen en metode som er knyttet til hvert samleie, eller vil hun bruke prevensjonen uavhengig av samleiet? Vil hun huske å ta en p-pille hver dag? Har hun mulighet til å komme hver 12. uke for å sette ny p-sprøyte? Vil hun og partneren være i stand til å bruke kondom konsekvent? Er det viktig å kunne slutte med prevensjonsmetoden raskt?
Noen av de vanligste spørsmålene om prevensjon handler om sikkerhet knyttet til bruksmåte. Er jeg trygg fra første pille? Kan jeg bytte fra p-piller og rett over til spiral, og fortsatt være trygg? Jeg har glemt en pille, er jeg fortsatt beskyttet mot graviditet? Hva gjør jeg hvis jeg kaster opp rett etter at jeg har tatt pillen?
Brukerfeil blant prevensjonsbrukere er vanlig. I en svensk studie fant man for eksempel at over 7 av 10 kvinner hadde glemt minst én pille i løpet av de første tre månedene på p-piller. Ved brukerfeil er det alltid et spørsmål om kvinnen fortsatt har beskyttelse mot graviditet, og om hun bør rådes til å bruke nødprevensjon. På den annen side kan samtidig bruk av nødprevensjon og hormonell prevensjon i enkelte tilfeller gi økt risiko for eggløsning.
Når man skal gi råd til kvinner om bruk og sikkerhet, finner man ofte motstridende informasjon, og ekspertene er heller ikke enige om felles retningslinjer. I Metodebok har vi hovedsakelig valgt å følge anbefalingene fra Verdens helseorganisasjon (WHO) og den britiske obstetrikk- og gynekologiforeningen (FSRH) når det gjelder råd om sikkerhet ved oppstart av prevensjon, brukerfeil og oppkast/diaré. Dette beskrives nærmere under hver enkelt prevensjonsmetode.
Ved råd om bytte mellom ulike prevensjonsmetoder har vi hovedsakelig støttet oss til retningslinjer fra FSRH, og i noen tilfeller til pakningsvedlegget (produsentinformasjon). Vi har valgt å omtale den mest liberale retningslinjen der det er diskrepans mellom FSRH og produsentens pakningsvedlegg.
I noen få tilfeller har vi basert rådene på enkeltstudier eller på erfaring fra poliklinikken ved Sex og samfunn. I disse tilfellene er dette beskrevet i teksten.
Synlighet
Ønsker kvinnen en prevensjonsmetode som kan brukes uten at partneren eller andre merker det? Ved slike hensyn bør kvinnen informeres om forhold ved prevensjonsmetoden som kan være med på å synliggjøre hennes prevensjonsbruk. Dette kan for eksempel være småblødninger i oppstartsfasen av gestagenpreparater eller kraftigere blødninger med kobberspiral, noe som øker behovet for tamponger/ bind. Eller sparsomme og sjeldnere blødninger etter en tids bruk av gestagenpreparater som minker behovet for tamponger/bind. Begge deler kan være vanskelig å forklare uten å avsløre prevensjonsbruk.
Pris
Kostnaden for prevensjonsmidler varierer fra om lag 100 til rundt 1300 kroner per år, alt etter som hvilket prevensjonsmiddel som benyttes. I tillegg kommer eventuelt utgifter til legebesøk.
Personer under 21 år kommer inn under Helsedirektoratets bidragsordning for prevensjon. Ordningen har siden 2015 omfattet alle prevensjonsmidler for personer mellom 16 og 22 år, men ble utvidet fra 1 januar 2023 til å omfatte alle under 22 år. Ordningen dekker for tiden 143 kroner hvert kvartal (1. januar 2026), og justeres vanligvis ved hvert årsskifte. For p-stav, kobber- og hormonspiral gis det et bidrag på 572 kroner for hvert år frem til personen fyller 22 år (se tabellen). For p-piller, p-plaster, p-ring og p-sprøyte gis det 143, kroner i bidrag ved utlevering for tre måneders forbruk eller 286 kroner for seks måneder. Dermed vil noen prevensjonsmidler være helt gratis, mens andre vil koste et mellomlegg for denne aldersgruppen. Ordningen er nå endret og kravet til kvinnelig personnummer er fjernet slik at det ikke lenger stilles krav til at brukeren er juridisk kvinne for at utgiftene til prevensjon skal dekkes automatisk.
Merk at ordningen gjelder til og med måneden før personen fyller 22 år! Den omfatter også de med mannlig personnummer.
EGENANDEL, LANGTIDSVIRKENDE PREVENSJON, 2026 |
||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
Bivirkninger
Det er viktig å skille mellom de alvorlige og potensielt dødelige bivirkningene og de ufarlige bivirkningene. Det er uansett viktig at den som forskriver prevensjon, diskuterer potensielle bivirkninger med kvinnen. Hvilke farlige og ufarlige bivirkninger kan kvinnen akseptere?
Av de alvorlige bivirkningene er det hovedsakelig økt risiko for blodpropp, hjerte- og karsykdommer og brystkreft ved bruk av kombinasjonspreparater (p-piller, p-ring og p-plaster) som kvinnene skal informeres om. Noen kvinner har også kontraindikasjoner, det vil si tilstander som gjør at flere av prevensjonsmetodene er uaktuelle for dem.
Av de ufarlige bivirkningene er hodepine, hormonelle humørsvingninger, nedstemthet, angst, depresjon, nedsatt libido (tap av sexlyst), kvalme og svimmelhet, mellomblødninger og uregelmessige blødninger, endret mengde utflod og forverring av kviser de viktigste. Selv om dette ikke karakteriseres som alvorlige bivirkninger, fortjener kvinner som opplever slike bivirkninger, å bli tatt på alvor. Det å for eksempel gå med depresjonsfølelse eller å miste sexlysten i lengre tid påvirker livskvaliteten.
Et problem med de ufarlige bivirkningene er at det er vanskelig å bevise en klar årsakssammenheng i vitenskapelige studier. Studier på bivirkninger er stort sett observasjonsstudier der man kan si noe om en sannsynlig sammenheng, men hvor en rekke faktorer gjør at det er vanskelig å påvise klare kausale årsakssammenhenger. Det trengs absolutt mer forskning på årsakssammenhengen mellom hormonell prevensjon og bivirkninger.
Dessverre har vi ofte hørt historier om kvinner som føler at de ikke har blitt tatt på alvor når de kommer til legen og forteller om bivirkninger som de selv tror skyldes prevensjonen. Ofte har de fått høre at det ikke foreligger forskning som beviser en slik sammenheng, og kvinnene har da tolket dette som at det må være andre ting i livet som gjør at de for eksempel har depresjonsfølelse eller nedsatt sexlyst. Disse kvinnene har ikke sjelden gått lenge med uholdbare bivirkninger som kunne vært unngått ved å bytte til et annet merke eller en annen type prevensjon.
Om man som helsepersonell er i tvil om kvinnens bivirkninger kan skyldes prevensjonen eller det er andre forhold i livet som gir plagene, bør man anbefale å bytte til et annet merke eller la kvinnen være uten prevensjon i en kortere periode, for å se om plagene forsvinner eller ikke.
Det er vanskelig å sammenligne ulike merker opp mot hverandre og å si noe om at noen merker generelt er bedre enn andre. Ofte er det svært individuelle forskjeller fra kvinne til kvinne når det gjelder opplevde bivirkninger. En kvinne kan få mer kviser av et p-pillemerke, mens en annen kvinne får mindre, og motsatt på et annet merke.
Hvis regelmessige blødninger og blødningskontroll er viktig, er kombinasjonspreparater det beste alternativet for mange, siden gestagenpreparatene kan føre til uregelmessige blødninger. På den annen side vil bruk av gestagenpreparater hos mange føre til amenoré, noe mange ser på som en positiv bivirkning. Kobberspiral inneholder ingen hormonbivirkninger, men gir ofte forlenget blødningstid og økte menstruasjonssmerter.
God prevensjonsveiledning handler om å gi god informasjon både om alvorlige og mindre alvorlige bivirkninger, og om å ta brukeren på alvor:
- Gi informasjon om risiko og symptomer på alvorlige bivirkninger, slik at hun kan oppsøke helsehjelp i tide, hvis hun mot formodning skulle få en av disse bivirkningene.
- Informer også om at det kan forekomme en rekke ufarlige bivirkninger, som kan gi nedsatt livskvalitet. Ofte vil de ufarlige bivirkningene gå over av seg selv etter noen måneders bruk. Det er derfor ofte fornuftig å oppfordre kvinnen til å holde ut, og å prøve litt til.
- Vis respekt og ta pasienten på alvor. Ved uholdbare bivirkninger er det kvinnen selv som skal få bestemme når nok er nok. Det finnes mange gode alternativer, og ofte er det å bytte til et annet merke alt som skal til.
Medisinske kontraindikasjoner
Foreligger det medisinske kontraindikasjoner mot noen av metodene hos kvinnen? Det har vært stor uenighet og uklarhet om hvilke tilstander som virkelig er kontraindikasjoner mot de ulike prevensjonsmetodene. Noen forskrivere har praktisert for strenge kontraindikasjoner og dermed hindret kvinner i å oppnå selvbestemt prevensjon.
I Metodebok for seksuell helse har vi hovedsakelig valgt å følge anbefalingene fra Verdens helseorganisasjon (WHO) og den britiske obstetrikk- og gynekologiforeningen (FSRH). Organisasjonene har vurdert alle prevensjonsmetodene opp mot en rekke medisinske tilstander og klassifisert disse fra 1 til 4 (vår oversettelse):
- Metoden kan benyttes uansett.
- Metoden kan generelt benyttes.
- Bruk av metoden kan vanligvis ikke anbefales, med mindre ingen andre metoder er tilgjengelige eller akseptable.
- Metoden skal ikke benyttes.
De tilstandene som er klassifisert i gruppe 3 og 4, er nevnt som kontraindikasjoner i Metodebok for seksuell helse.
Fertilitet etter seponering
Mange kvinner som bruker prevensjon, er i en periode i livet der det å kunne planlegge graviditet er viktig. En seiglivet myte er at det ofte vil ta lang tid før kvinnen får normal eggløsning etter å ha gått på hormonell prevensjon. En annen myte er at det tar lengre tid å bli gravid jo lenger kvinnen har brukt prevensjon.
Det er heldigvis heller ikke slik at langvarig bruk av prevensjon vil gi nedsatt fertilitet, kanskje tvert imot. De hormonelle prevensjonsmetodene gjør slimet i cervix mer viskøst og dermed mindre gjennomtrengelig for sædceller, men også for mikrober. Dermed vil samtlige hormonelle prevensjonsmetoder til en viss grad beskytte mot oppadstigende infeksjoner som kan forårsake bekkeninfeksjon, med nedsatt fertilitet som en mulig komplikasjon.
En studie viste at det hos kvinner som hadde brukt gestagen p-piller med desogestrel, i gjennomsnitt tok 17 dager før de hadde sin første eggløsning, etter seponering av prevensjonsmiddelet. Antakelig er dette også omtrent den samme tiden det tar før fertiliteten gjenopprettes hos kvinner som har brukt andre hormonelle prevensjonsmidler.
Det eneste unntaket er p-sprøyte. Siden p-sprøyte er en depotinjeksjon, er det ikke uvanlig at det for kvinner som har brukt p-sprøyte i lengre tid, vil kunne ta opptil tolv måneder før hun får sin første eggløsning. Median tid fra siste injeksjon til første eggløsning er cirka ti måneder.
Andre behov
Har kvinnen også andre behov som visse prevensjonsmidler kan løse? Eksempler er dysmenoré, som kan bedres både med kombinasjonspreparater eller hormonspiral. Mange kvinner ønsker gestagenpreparater på grunn av at det gir mulighet for amenoré. Anemi på grunn av kraftige menstruasjonsblødninger kan også bedres. Kombinasjonspreparater gir regelmessig menstruasjonssyklus, noe som er en hjelp for dem som har uregelmessige sykluser. I tillegg gir kombinasjonspreparater kvinnen mulighet til å forskyve eller hoppe over den månedlige blødningen. Er kvinnen plaget med PMS, kan dette også bedres ved bruk av hormonell prevensjon.
INFORMASJON
God og balansert informasjon er viktig for at prevensjonen skal bli brukt riktig. Kvinner som er usikre, skeptiske eller ambivalente til sin prevensjonsmetode, har dårligere og dermed større risiko for å bli gravide enn dem som er trygge på bruken. Informasjonen tilpasses kvinnens forhåndskunnskaper og behov.
Det å bestemme seg for en prevensjonsmetode innebærer oftest en avveining mellom fordelene og ulempene ved de ulike prevensjonsmetodene. Uansett hva kvinnen velger, må hun informeres om at det finnes andre metoder som kan prøves dersom hun ikke blir fornøyd med førstevalget.
Effektivitet
Selv om de ulike prevensjonsmetodenes effektivitet ble diskutert med kvinnen før hun gjorde sitt valg, bør man gjenta opplysningene om den spesifikke metoden hun velger.
Bruksmåte
Kvinnen må informeres grundig om bruk av metoden. Utlevering av informasjonsskriv i tillegg til den muntlige veiledningen sørger for at kvinnen husker mest mulig av informasjonen senere. Et demonstrasjonssett av alle prevensjonsmidlene (for eksempel Prevensjonspermen) gjør at man kan vise hvordan p-pillene skal tas, eller hvordan p-plaster ser ut. Mange kvinner synes også at det er beroligende å kjenne på hvor liten og myk en spiral eller p-stav er, før innsetting.
Varighet av resept
For spiral og p-stav skrives det en engangsresept. Annen prevensjon hentes vanligvis ut for tre måneder av gangen. Vanlig gyldighet for legemidler på hvit resept er ett år i Norge. I Reseptforskriften er det imidlertid gjort unntak for resepter på antikonseptiva, som er gyldige i tre år. Enkelte helsepersonell skriver ofte ut kortere resepter for å sikre seg at pasienten kommer tilbake til oppfølgingstime. Ofte møter pasienten likevel ikke til timen, går tom for prevensjon og risikerer uplanlagt graviditet. Pasienten bør derfor alltid få resept med reiterering for tre år, men avtal gjerne en time for oppfølging.
Resepten påføres: «reit 11 – elleve», «reit XI» eller «for 3 års forbruk». Reit 11 betyr gjentas elleve ganger, og betyr at den kan brukes totalt tolv ganger. Resepten er ikke gyldig lenger enn tre år fra utskrivingsdato selv om pasienten ikke har brukt resepten tolv ganger. Ved senere konsultasjoner kan resepten fornyes og også da reitereres for tre års forbruk.
Kvinnen informeres om at det er lurt å ta ut prevensjon for bare tre måneder første gang, i tilfelle hun vil slutte eller bytte merke senere. Dersom kvinnen for eksempel skal dra på en lengre ferie, har apoteket anledning til å utlevere for eksempel p-piller til mer enn tre måneders forbruk.
Ved bytte
Kvinner som ønsker å bytte prevensjonsmetode, bør på forhånd ha bestemt seg for hvilken metode de ønsker å bytte til, og trenger i tillegg informasjon om hvordan selve byttet bør skje. Det er viktig å forebygge at noen blir uplanlagt gravid på grunn av feil ved overgang til en annen metode. Tabeller med råd om sikkert bytte finnes i kapitlene om de ulike prevensjonsmetodene.
Ved svikt
Det hører med til prevensjonsveiledningen å fortelle hvordan kvinnen skal forholde seg ved prevensjonssvikt. Ved glemt pille vil for eksempel én glemt pille sjelden bety at kvinnen mister beskyttelsen mot graviditet. Spesifikke anbefalinger om tiltak ved prevensjonssvikt er beskrevet i kapitlene om de ulike prevensjonsmetodene.
Særlig brukere av kondom bør informeres om nødprevensjon, som kan forhindre graviditet etter brukerfeil og uhell. De som bruker kondom, kan anbefales å ha hormonell nødprevensjon lett tilgjengelig, og bør få informasjon om hvordan den skal brukes. De må også orienteres om at hormonell nødprevensjon kjøpes reseptfritt på apotek (samt i enkelte butikker og bensinstasjoner). Det er også viktig å anbefale graviditetstest etter tre uker når man tar hormonell nødprevensjon. Kobberspiral er den mest effektive nødprevensjonen.
Bivirkninger
Som nevnt over er det viktig at kvinnen får informasjon om risiko og symptomer på alvorlige bivirkninger, slik at hun kan oppsøke helsehjelp i tide, hvis hun mot formodning skulle få en av disse bivirkningene. Hun må også informeres om at det kan forekomme en rekke ufarlige bivirkninger, som kan gi nedsatt livskvalitet. Ofte vil de ufarlige bivirkningene gå over av seg selv etter noen måneders bruk. Det er derfor ofte fornuftig å oppfordre kvinnen til å holde ut, og å prøve litt til, men til syvende og sist er det kvinnen som skal få bestemme når nok er nok.
Smittebeskyttelse
Uansett hvilken prevensjonsmetode kvinnen velger, bør hun få informasjon om smitterisiko og tilbys gratis kondomer. Hun bør anbefales å benytte kondomer i tillegg dersom hun ikke vet smittestatus til partneren.
Misoppfatninger
Det er viktig å oppklare misoppfatninger rundt prevensjonsmiddelet. Misoppfatninger kan føre til at prevensjonsmiddelet blir brukt feil, eller at hun slutter å bruke det uten å starte med et nytt prevensjonsmiddel. Det bør for eksempel nevnes at det frarådes pauser ved bruk av hormonell prevensjon, og at mange blir gravide i disse pausene.
Mange kvinner er også redde for at de kan få nedsatt fertilitet ved lengre tids bruk av prevensjonsmidler, eller at det kan være skadelig med lengre tids amenoré, noe som er vanlig ved gestagenpreparater eller kontinuerlig bruk av kombinasjonspreparater. Hun bør informeres om at dette ikke er tilfelle.
MEDISINSK ANAMNESE OG UNDERSØKELSE
En god anamnese er viktig for å kartlegge mulige kontraindikasjoner. Kontraindikasjoner for de ulike metodene er nærmere beskrevet senere i kapittelet.
Blodtrykksmåling og kontroll av vekt (ved mistanke om høy BMI) er påkrevd ved første gangs forskrivning av et kombinasjonspreparat og p-sprøyte. Underlivsundersøkelse er bare nødvendig hos kvinner som skal få satt inn spiral. Brystundersøkelse er aldri nødvendig for å starte med prevensjon.
Gynekologisk anamnese
Gynekologisk anamnese tas opp: menarche, lengde på menstruasjonssyklus og om den er regelmessig eller ikke, menstruasjonsplager som smerter, blødningslengde og mellomblødninger. Det må avklares om kvinnen har barn, provoserte eller spontane aborter eller ekstrauterine svangerskap.
Videre bør det kartlegges om hun har hatt spesielle gynekologiske/urologiske plager eller sykdommer.
Hvis hun er omskåret, bør det nedtegnes hva den omfatter, eventuelle plager hun har på bakgrunn av dette, og om hun ønsker å bli deinfibulert.
Prevensjonsanamnese
Enhver prevensjonsveiledning bør inneholde en prevensjonsanamnese. Den nedtegnes slik at kvinnen ikke må fortelle sin prevensjonshistorie hver gang hun kommer til konsultasjon. En prevensjonsanamnese skal gi et godt innblikk i hvordan hun bruker, tolererer og aksepterer ulike prevensjonsmetoder.
Annen screening
Konsultasjoner for prevensjonsveiledning kan være en anledning til å tilby screening for klamydia og cervixcytologi.
Klamydiatest bør tilbys alle kvinner under 25 år etter hvert skifte av partner, uavhengig av deres prevensjonsbruk.
Cervixcytologisk prøve bør tilbys alle kvinner i alderen 25–69 hvert tredje år, uavhengig av deres prevensjonsbruk.
Begge disse testene er frivillige og uten betydning for prevensjonsvalget.
Partner med på samtalen
I svangerskapsforebyggende arbeid har det lenge vært et ønske om å ansvarliggjøre mannen når det gjelder prevensjonsbruk. Det kan derfor være en fordel å ha med partneren på samtalen. Når han involveres direkte i valg av prevensjonsmiddel, kan det føre til at han føler større ansvar for å følge opp og støtte henne i prevensjonsbruken. Om mannen utelukkes, er man med på å sementere holdningen om at prevensjon er kvinnens ansvar, og at mannens delaktighet ikke er ønsket.
Oppfølging av prevensjonsbrukere
Målet er optimal bruk av prevensjonsmetoden. Derfor er det vesentlig hvilke spørsmål som blir stilt, og på hvilken måte de blir stilt. Når prevensjonsbrukere kommer for fornying av for eksempel p-pilleresept, kontroll av spiraltråder eller ny p-sprøyteinjeksjon, er det en fin anledning til å avdekke hvordan metoden fungerer for henne. Det gir mulighet for å fange opp problemer eller feilbruk av metoden. Hvis hun for eksempel glemmer å ta p-pillen av og til, kan det være et annet tidspunkt på dagen som gjør det lettere å huske? Bør hun ha ett ekstra brett i veska, hvis hun ofte spontant overnatter hos andre? For noen kan en daglig alarm eller påminnelse på mobilen være til god hjelp for å huske å ta p-pillen. Det er aldri hensiktsmessig å «presse» noen til å fortsette med et prevensjonsmiddel som de ikke er fornøyd med. Benytt heller anledningen til å veilede kvinnen, så hun finner et annet prevensjonsmiddel som er bedre egnet.
PREVENSJON TIL PERSONER UNDER 16 ÅR
Nesten hver femte gutt og jente debuterer seksuelt før fylte 16 år. Disse andelene har vært omtrent uforandret de siste to tiårene. Personer under 16 år har særlig behov for prevensjon fordi et svangerskap hos dem i praksis nesten alltid er uplanlagt.
Som en hovedregel kan kvinner under 16 år bruke alle former for prevensjon, med unntak for p-sprøyte. Selv om ingen data entydig viser at bruk av p-sprøyte hos unge kvinner gir økt risiko for osteoporose eller brudd senere i livet, skal man være tilbakeholden med å anbefale p-sprøyte til kvinner under 18 år. Bruk av p-sprøyte for unge kvinner er bare aktuelt dersom alle andre prevensjonsmetoder er uaktuelle.
Fra 1. januar 2022 har helsesykepleiere og jordmødre fått utvidet forskrivningsrett til å omfatte prevensjon også for dem under 16 år. Det vil publiseres veiledningsmateriale fra Helsedirektoratet. Se også kapittelet prevensjon til de under 16 år.
Prevensjonsveiledning
Selvbestemt prevensjon gjelder også ungdom under 16 år. Generelt sett er jenter som er gamle nok til å bli gravide, også gamle nok til å benytte prevensjon. Det er derfor vanskelig å se noen andre grunner enn de medisinske kontraindikasjonene til at helsepersonell skulle nekte å gi jenter prevensjonsmidler. Man skal ikke forsøke å utsette ungdoms seksuelle debut ved å hindre dem sikker prevensjon.
Selvfølgelig kan man på en respektfull måte avklare om problematiske forhold ligger bak prevensjonsønsket (omsorgssvikt, overgrep, kjøp/salg/bytte av sex eller annet), men først etter at jenta har forstått at hun uansett vil få det prevensjonsmidlet hun ønsker. Rådet for legeetikk i Legeforeningen har uttalt at «det er legeetisk intet til hinder for at en lege gir prevensjonsveiledning til personer under 16 år».
Taushetsplikt
Personer mellom 12 og 16 år har i hovedsak samme krav på helsepersonellets taushet som voksne. Helsepersonellovens hovedregel i § 21 gjelder alle pasienter:
«Helsepersonell skal hindre at andre får adgang eller kjennskap til opplysninger om folks legems- eller sykdomsforhold eller andre personlige forhold som de får vite om i egenskap av å være helsepersonell.»
Pasient- og brukerrettighetsloven, § 3-4 Informasjon når pasienten er mindreårig, sier at:
«Er pasienten under 16 år, skal både pasienten og foreldrene eller andre med foreldreansvaret informeres. Er pasienten mellom 12 og 16 år, skal opplysninger ikke gis til foreldre eller andre med foreldreansvaret når pasienten av grunner som bør respekteres, ikke ønsker dette. Informasjon som er nødvendig for å oppfylle foreldreansvaret, skal likevel gis foreldre eller andre med foreldreansvaret når pasienten er under 18 år. Dersom barnevernstjenesten har overtatt omsorgen for barn under 16 år, etter barnevernloven § 4-8 eller § 4-12, gjelder første, annet og tredje ledd tilsvarende for barnevernstjenesten.»
Man skal alltid respektere et ønske om at opplysninger om prevensjonsveiledning ikke gis til foreldrene.
PREVENSJON TIL KVINNER SOM NÆRMER SEG MENOPAUSE
Selv om fruktbarheten synker for kvinner som nærmer seg overgangsalderen, er det fortsatt viktig for de fleste kvinner å ha en god beskyttelse mot graviditet. Medianalder for menopause i Norge er cirka 53 år. Som en hovedregel kan også kvinner på slutten av sin fertile alder bruke alle former for prevensjon fram til fylte 50 år.
Særlig risikoen for hjerte- og karsykdommer øker med alderen. Samtidig bruk av kombinasjonspreparater eller p-sprøyte kan også øke denne risikoen. Kvinner over 35 år med tilleggsrisiko for hjerte- og karsykdom (røyker, overvekt, diabetes, hyperlipidemi og økt hereditet for hjerte- og karsykdom) bør derfor ikke bruke kombinasjonspreparater eller p-sprøyte.
Gitt at det ikke har oppstått tilleggsrisiko for hjerte- og karsykdom, kan kombinasjonspreparater eller p-sprøyte brukes hos kvinner opptil 50 år. Etter fylte 50 år anbefales kvinner som bruker kombinasjonspreparater, å bytte til et gestagenpreparat eller til hormonfri prevensjon. For brukere av kombinasjonspreparater skyldes dette uakseptabel høy risiko for hjerte- og karsykdom. For brukere av p-sprøyte skyldes dette en teoretisk økt risiko for benbrudd eller osteoporose.
Man bør ikke glemme at også middelaldrende kvinner kan ha behov for beskyttelse mot seksuelt overførbare infeksjoner. Flere enn før er single. Statistikken viser også at kvinner i alderen 40–44 år har den høyeste skilsmisseraten i Norge. Mange av disse kvinnene kommer til å innlede nye relasjoner med ny partner. Mange kvinner lever også i relasjoner der de og/eller partner ikke er monogame. Da fruktbarheten blir lavere jo nærmere kvinner kommer menopausen, kan kondom fungere utmerket som eneste prevensjonsmiddel for kvinner i slutten av sin fertile alder. Ved korrekt bruk ved hvert samleie har kondom en effektivitet på opp mot 98 %.
PREVENSJON TIL SLANKEOPERERTE
Slankeoperasjoner blir stadig vanligere. Ved gastric bypass minsker tarmkanalens absorpsjonsoverflate drastisk, på grunn av at deler av tarmen frakobles. Dessuten kan pasientene oppleve såkalt dumping (oppkast og diare) etter operasjonen. Disse faktorene gjør at slankeopererte kvinner risikerer nedsatt serumnivå av hormoner ved bruk av perorale prevensjonsmidler (p-piller og minipiller). Samtidig er sikker prevensjon viktig for disse kvinnene, da det frarådes graviditet det første året etter operasjonen.
Det finnes kun et fåtall studier med svært begrenset antall deltakere som ser på hvordan effekten av p-piller påvirkes av fedmekirurgi, og det er ikke mulig å gi generelle råd til disse kvinnene. Trolig bør slankeopererte kvinner anbefales å bruke prevensjon som ikke tas opp via tarm. Aktuelle prevensjonsmetoder er da p-plaster og p-ring (opptak gjennom hud/slimhinne), p-stav eller p-sprøyte (subkutant/intramuskulært opptak) eller spiral (intrauterin prevensjon).
PREVENSJON TIL KVINNER MED BRCA 1 OG 2
Nasjonalt handlingsprogram for gynekologisk kreft anbefaler bruk av kombinasjonspreparater hos pasienter med BRCA 1/2, da man har sett at dette reduserer risiko for ovarialcancer særlig etter 30-årsalder og ved langvarig bruk >5 år. P-piller er ikke kontraindisert som prevensjon for kvinner med arvelig økt risiko for brystkreft, dersom det foreligger behov for prevensjon. Metaanalyser har ikke sikkert vist økt risiko for brystkreft hos disse pasientene.
PREVENSJON ETTER FØDSEL OG UNDER AMMING
Kvinner som starter med hormonell prevensjon senere enn 21 dager etter forløsning, må informeres om å bruke kondom eller praktisere avholdenhet i 2 (gestagenpiller), 7 (alle andre prevensjonsmidler, utenom Qlaira og Synfase), 9 (kombinasjons-p-pillen Qlaira) eller 14 dager (kombinasjonspillen Synfase) før hun oppnår full beskyttelse mot graviditet.
Gestagenpreparater
Både ammende og ikke-ammende mødre kan starte med p-stav, gestagen p-piller og minipille umiddelbart etter fødsel.
Det er derimot usikkert om p-sprøyte kan påvirke barnets hjerneutvikling de første leveukene. Ammende anbefales derfor å vente til sjette uke etter fødselen før de starter med p-sprøyte.
Kombinasjonspreparater
Hormonene fra p-piller, p-ring og p-plaster påvirker prolaktin og reduserer trolig mengden brystmelk. Ammende mødre anbefales derfor å vente med å starte på kombinasjonspreparater til sjette måned etter fødselen.
Dersom de ikke ammer, kan de som en hovedregel begynne med p- piller, p-ring og p-plaster seks uker etter fødselen, men ikke tidligere på grunn av økt tromboserisiko de første seks ukene post partum. Her har vi valgt å basere våre anbefalinger på en norsk registerstudie av Flem et al.
Ikke-ammende kvinner med økt tromboserisiko post partum (lengre immobilisering, blodoverføring ved forløsning, BMI>30, post partum hemoragi, hastekeisersnitt, preeklampsi eller røyking) bør vente i seks uker før oppstart av et kombinasjonspreparat.
Spiral
I Norge er det vanlig praksis at kobberspiral og hormonspiral settes inn tidligst seks, men helst åtte uker etter en fødsel, grunnet perforasjonsfare. Hvis det har vært en spesielt komplisert fødsel eller keisersnitt, gjøres det ikke før tolv uker etter fødsel.
PREVENSJON ETTER ABORT
Kirurgisk abort
Kvinnen kan starte med alle typer prevensjon umiddelbart etter en kirurgisk abort. Dersom hun starter samme dag som aborten, er hun beskyttet mot svangerskap med én gang. Spiral kan settes inn mens kvinnen er i narkose, dersom det ikke er tegn til infeksjon.
Medisinsk abort
Rutinene for oppstart med spiral etter en medisinsk abort varierer ved de ulike gynekologiske avdelingene. Årsaken er at det er gjort få studier på hva som er det ideelle tidspunktet for oppstart. En studie fra Karolinska Institutet viste at det ikke var noen forskjell i risikoen for utstøting mellom kvinner som fikk satt inn spiral fem–ni dager etter en medisinsk abort, og kvinner som ventet tre–fire uker for å få satt inn spiral. Videre var det flere av kvinnene i tre–fireukersgruppen som aldri møtte til timen, og mange av dem hadde da hatt ubeskyttet samleie, noe som gjorde at spiralinnsettingen måtte utsettes ytterligere. Kvinnene ble fulgt i seks måneder, og det var heller ingen forskjell mellom gruppene hva gjaldt smerter eller blødningsmønster.
Vårt råd er at kvinner som har gjennomgått en medisinsk abort, kan få satt inn spiral en uke etter aborten, og at alle andre prevensjonsmetoder kan startes med én gang.
PREVENSJON TIL MENN
Utenom kondom og sterilisering er det få sikre prevensjonsmetoder for menn. Det er forsket på ulike hormonelle prevensjonsmetoder, blant annet piller, p-stav, transdermal gel og ikke-permanente propper i sædlederne, alle med gode effekter på å hindre produksjonen av spermier. Samtidig må legemiddelprodusentene være sikre på at et produkt vil være lønnsomt før det legges ut for salg. Foreløpig er det ikke lansert noen kommersielle hormonelle prevensjonsmidler for menn. Ekspertene er enige om at det før eller siden vil komme på markedet, men når dette vil skje, er fortsatt helt uvisst.
STERILISERING
Sterilisering gir et irreversibelt tap av fertiliteten og er derfor en avgjørelse som skal tas etter nøye ettertanke og refleksjon. Metoden koster en del og dekkes ikke av det offentlige.
P-stav og hormonspiral er for øvrig meget gode, sikre og reversible alternativer til sterilisering.
Lov om sterilisering
Det er ingen absolutte kontraindikasjoner for sterilisering. Lov om sterilisering gir som hovedregel alle personer over 25 år adgang til å søke om sterilisering.
Personer under 25 år, eller personer som har alvorlig sinnslidelse, psykisk utviklingshemming eller er psykisk svekket, må søke spesielt og få søknaden behandlet i en steriliseringsnemnd.
Sterilisering kvinne
Sterilisering hos kvinner foregår ved salpingektomi (egglederne kuttes over eller fjernes slik at passasjen fra eggstokkene til livmoren blokkeres). Inngrepet gjøres vanligvis ved laparoskopi (kikkhullskirurgi). Dette krever narkose og innleggelse i sykehus. Kvinnen beholder eggstokkene, så eggløsning og hormonproduksjonen blir ikke endret. Salpingektomi reduserer risiko for ovarialcancer.
Tidligere fantes en metode der man via hysteroskop kunne sette inn implantater i egglederne (Essure). Dette produktet ble tatt av markedet i 2008 på grunn av høy komplikasjonsfare.
Kvinnen skrives vanligvis ut samme eller neste dag, og regnes som steril fra første dag etter operasjonen.
Etter operasjonen er det vanlig å oppleve litt magesmerter, og de fleste har derfor behov for noen dager med sykemelding.
Metoden er ikke 100 % sikker, og ulike kilder oppgir at mellom 0,1–1 % av kvinnene blir gravide etter inngrepet. Med metodene som benyttes i Norge, ligger nok dette tallet nærmest 0,1 %, det vil si så lavt som 1/1000. Steriliteten må regnes som permanent, og det er vanskelig å rekonstruere egglederne med ny operasjon senere.
Dersom pasienten henvises til offentlig sykehus, skal skjemaet «Begjæring om sterilisering» fylles ut av lege og pasient, og sendes inn sammen med henvisningen. Ved offentlige sykehus er det en egenandel på 6079 kroner (per 1. januar 2024).
Hvis steriliseringsinngrepet blir utført mens kvinnen er innlagt i sykehus for annen behandling eller årsak, for eksempel i forbindelse med keisersnitt, er det ikke anledning for sykehuset å kreve egenbetaling for inngrepet. For kvinner som ikke tåler annen prevensjon eller dersom en graviditet vil utgjøre en fare for liv og helse, er det heller ingen egenbetaling.
Pasienten kan også henvende seg direkte til private aktører som tilbyr sterilisering av kvinner. I det private helsevesenet må man regne med at prisen er minst dobbelt så høy som i det offentlige, men man slipper ventetid.
Sterilisering mann
Sammenlignet med sterilisering av kvinner er inngrepet hos menn langt mindre omfattende, og de kommer seg derfor også raskere etterpå. I tillegg er inngrepet vesentlig billigere. Vasektomi (fjerning av et stykke av sædlederne) gjøres poliklinisk og vanligvis i lokalbedøvelse, og mannen kan reise hjem etter inngrepet.
Mannen skal unngå ejakulasjon i en uke etter inngrepet. Videre må mannen bruke kondom ved samleie inntil man har bekreftet sterilitet med en sædanalyse etter cirka tre måneder.
Metoden er ikke 100 % sikker, men graviditet oppstår hos så få som 1/2000 med vasektomi og godkjent sædprøve. Det kan forsøkes å rekonstruere sædlederne med ny operasjon senere, men dette er ikke alltid vellykket.
Dersom pasienten henvises til offentlig sykehus, skal skjemaet «Begjæring om sterilisering» fylles ut av lege og pasient, og sendes inn sammen med henvisningen. Pasienten kan også henvende seg direkte til en av mange private aktører som tilbyr sterilisering av menn.
Ved offentlige sykehus er det en egenandel på 1268 kroner (per 1. januar 2024). I det private helsevesenet varierer prisene mellom cirka 3000–6000 kroner, men man slipper ventetid.
Gestagenpreparater
METODER |
|---|
|
Gestagenpreparater er prevensjonsmidler som inneholder et av flere ulike typer gestagener, men ikke østrogen. P-stav og hormonspiral er langtidsvirkende og gir ingen mulighet for brukerfeil, som for eksempel det å glemme en pille. En vanlig bivirkning er reduserte blødninger, og mange får amenoré, mens andre får uregelmessige blødninger.
Metodene har få kontraindikasjoner og øker ikke risikoen for alvorlige bivirkninger som blodpropp, hjerteinfarkt og hjerneslag. Metodene kan derfor benyttes av de fleste kvinner. P-stav er metoden med best beskyttelse mot graviditet av alle prevensjonsmidler.
VIRKNINGSMÅTE
Gestagenpreparater inneholder gestagen, men ulike varianter av hormonet. For oversikt, se tabellen i innledningen av kapittel 1.
Gestagenpreparater deles inn i lav-, middels- og høydoserte metoder. Samtlige metoder gjør slimet i cervix mindre gjennomtrengelig for sædceller (og mikrober). En annen viktig effekt er hemming av ovulasjonen, men graden av ovulasjonshemming varierer derimot mellom de ulike preparatene.
Hormonspiral og minipiller tilhører de lavdoserte metodene. Minipillen hemmer sjelden eggløsning. Hormonspiralen hemmer eggløsning hos noen kvinner. Hovedprinsippet for virkningen er at de hindrer fertilisering, ved å gjøre slimproppen i cervix lite gjennomtrengelig for spermiene. Hormonspiral har lokal frigjøring av gestagen i uteruskaviteten og skaper et lokalt miljø som inaktiverer egg- og sædceller, noe som hindrer befruktning.
Til de middelsdoserte metodene regnes p-stav og gestagen p-piller. Det eneste høydoserte gestagenpreparatet på markedet er p-sprøyte. De middels- og høydoserte metodene hindrer eggløsning.
Gestagen har også den effekten at den påvirker endometriet (livmorslimhinnen) slik at den blir tynnere, og ikke har den sykliske variasjonen i tykkelse. Dette er forklaringen på at mange kvinner har amenoré ved bruk av gestagenpreparater. Et tynt endometrium er også mindre i stand til å ta imot et eventuelt befruktet egg, og det har vært spekulert i om dette kan være en faktor i den graviditetshindrende effekten av gestagenpreparater.
EFFEKTIVITET
De ulike gestagenmetodene har svært ulik sikkerhet mot graviditet (se tabell over Pearl Index i kapittel 1), og dette har ingen sammenheng med om de er høy- eller lavdoserte.
Mye av årsaken til varierende sikkerhet skyldes at flere av metodene gir ingen eller liten mulighet for brukerfeil (p-stav, hormonspiral og p-sprøyte).
POSITIVE BIEFFEKTER
Beskyttelse mot bekkeninfeksjon (salpingitt)
Hormonell prevensjon beskytter ikke mot seksuelt overførbare infeksjoner, men siden gestagenpreparater styrker slimproppen i cervix, reduseres risikoen for at cervikale infeksjoner (som klamydia og gonoré) skal spres til de øvre genitalia og gi salpingitt.
Reduserte blødninger og menstruasjonsplager
Gestagenpreparater hindrer oppbygging av en normalt tykk livmorslimhinne, og dermed blir mengden blod ved blødninger betydelig redusert hos de aller fleste brukerne. Dette forebygger jernmangelanemi. Hos noen kvinner oppstår det etter en viss tid amenoré, noe som kan oppleves som en fordel hos mange. Kvinner som derimot ikke har fått informasjon om at amenoré kan være en bivirkning av prevensjonen, vil ofte oppleve engstelse og lure på om de kan ha blitt gravide.
I tillegg til mindre mengde blødning reduserer gestagenpreparatene plager med dysmenoré og gir mindre menstruasjonssmerter hos de aller fleste brukerne. I tillegg vil de middels- og høydoserte metodene fjerne ovulasjonssmerter.
P-sprøyte og hormonspiralen Mirena/Levosert har særlig god effekt på å redusere kraftige menstruasjonsblødninger og dysmenoré, og er også ofte brukt som behandling mot symptomer fra endometriose.
Forebygging av kreft
Flere studier har vist at gestagenpreparater ser ut til å gi en viss beskyttelse mot endometrie- og ovarialcancer.
NEGATIVE BIVIRKNINGER
Det er viktig å skille mellom de hyppige, ufarlige, men ofte plagsomme bivirkningene og de alvorlige bivirkningene.
ALVORLIGE BIVIRKNINGER
De lav- og middelsdoserte gestagenpreparatene (p-stav, hormonspiral og gestagenpiller) gir trolig ingen økt risiko for venøs tromboemboli eller hjerte- og karsykdommer, og kan derfor benyttes av kvinner som på grunn av sykehistorie, arv, alder, røyking og/eller overvekt ikke kan benytte prevensjonsmidler med østrogen.
For høydoserte gestagenpreparater (p-sprøyte) er det knyttet noe usikkerhet til om bruken kan gi økt risiko for alvorlige bivirkninger. Høye doser av medroksyprogesteronacetat (gestagenet i p-sprøyte) vil gi lave nivåer av østrogen og HDL, noe som kan øke risikoen for hjerte- og karsykdommer. Dette er forklaringen på at listen over kontraindikasjoner er lengre for p-sprøyte enn for de øvrige gestagenpreparatene.
Blodpropp
Det er gjort få studier som ser på sammenhengen mellom venøs tromboembolisme (VTE) og gestagenpreparater, men ut fra dagens kunnskap anser man at kvinner med VTE tidligere i livet, og kvinner med økt hereditær risiko for VTE, trygt kan bruke alle gestagenpreparater.
Hjerte- og karsykdom
P-stav, hormonspiral og gestagenpiller har ikke vist å gi økt risiko for hjerte- og karsykdom. I tillegg har studier vist at p-stav har en positiv effekt på brukernes lipidprofil.
Fra enkeltstudier ser det ut til at p-sprøyte har en negativ effekt på brukernes lipidprofil, med redusert HDL. I tillegg mistenker man at bruk av p-sprøyte kan gi høyere blodsukker. En metastudie konkluderte med at det ut fra dagens kunnskap ikke er noen sammenheng mellom p-sprøytebruk og økt risiko for hjerteinfarkt eller hjerneslag, men i konklusjonen oppfordret forfatterne allikevel til forsiktighet. På bakgrunn av dette har vi valgt å ikke anbefale p-sprøyte til kvinner som har flere risikofaktorer for hjerte- og karsykdom (høy alder, røyking, overvekt, diabetes og hypertensjon).
Kvinner som utvikler iskemisk hjerte- og karsykdom eller får hjerneslag, etter oppstart med et gestagenpreparat, skal seponere preparatet.
Nedsatt bentetthet
Det er ut fra dagens kunnskap ikke grunn til å mistenke at bruk av p-stav, hormonspiral eller gestagenpiller gir økt risiko for osteoporose eller benbrudd.
For p-sprøyte er det derimot mer usikkert. Påvirkning av benmetabolismen fører til at p-sprøytebrukere får redusert bentetthet og benmineralisering sammenlignet med andre kvinner i samme alder. Mest bekymret har man vært for kvinner under 18 år som starter på p-sprøyte, fordi disse unge kvinnene ikke ennå har oppnådd full bentetthet (de fleste oppnår sin høyeste bentetthet rundt 25 års alder). I tillegg ønsker man å være tilbakeholden med bruk av p-sprøyte hos kvinner like før eller under menopause, selv om slik bruk ikke har vist økt risiko for brudd eller osteoporose.
I en studie sammenlignet man bentettheten hos kvinner som brukte p-sprøyte i lang tid (opptil 15 år), med kvinner som brukte kobberspiral. Hos disse kvinnene ble forskjellen i bentetthet først signifikant etter 13–15 års sammenhengende bruk. I en annen studie der kvinnene brukte p-sprøyte i syv år, og kontrollgruppen kobberspiral, så man at tapet av benmasse var størst det første året, men deretter flatet ut.
En systematisk gjennomgang av tilgjengelige studier viser heldigvis at disse kvinnene får en kompensert og økt benmineralisering etter seponering av p-sprøyte, og at de etter cirka to år vil ha samme (eller tilnærmet samme) bentetthet som andre kvinner i samme alder.
Man har ikke klart å påvise at p-sprøytebruk gir økt risiko for brudd i den tiden kvinnene bruker p-sprøyte. Bekymringen er at disse kvinnene likevel kan få økt risiko for brudd og osteoporose i eldre alder, men det finnes ingen tilgjengelige data som taler for eller mot denne teorien. Grunnen til dette er at ingen av kvinnene som brukte p-sprøyte i ung alder, har rukket å bli gamle ennå, slik at man derfor per i dag ikke kan se på effekter hos eldre osteoporoseutsatte kvinner.
På bakgrunn av det vi vet i dag, mener vi at man skal være tilbakeholden med å anbefale p-sprøyte til kvinner:
- Under 18 år. Hvis alle andre prevensjonsmetoder er uaktuelle for kvinnen, kan hun allikevel bruke p-sprøyte.
- Med livsstil og/eller risikofaktorer som gir økt risiko for osteoporose senere i livet (osteoporose i familien, røyking og stort alkoholforbruk, anoreksia nervosa, cøliaki).
- Kvinner på slutten av sin fertile karriere. Som en tommelfingerregel bør kvinner over 50 år som regel ikke bruke p-sprøyte. Hvis hun allikevel ønsker å fortsette bruken etter fylte 50 år, er det ok dersom fordelene ved fortsatt bruk er større enn ulempene.
Brystkreft
Det er muligens en svak assosiasjon mellom bruk av p-sprøyte og brystkreft, men den reduseres etter at p-sprøyte seponeres. Den økte risikoen er sannsynligvis så liten at man ikke fraråder p-sprøytebruk til kvinner med økt arvelig risiko for brystkreft.
For p-stav og gestagenpiller foreligger det lite forskning, men ut fra det vi vet i dag, så er den eventuelle økte risikoen minimal. Hormonspiral har vist å gi økt brystkreftrisiko hos kvinner som bruker den etter menopause, da som endomteriebeskyttelse ved samtidig bruk av MHT.
Oppsummert er det kun nåværende brystkreft eller brystkreft tidligere i livet som er kontraindikasjoner for gestagenpreparater.
Cervixcancer
P-stav, hormonspiral eller gestagenpiller gir ingen økt risiko for cervixcancer, etter det vi kjenner til i dag.
Det har blitt observert en svak assosiasjon mellom bruk av p-sprøyte i over fem år og cervixcancer. Denne økte risikoen forsvant, over tid, etter seponering. Mest sannsynlig er det snakk om konfunderende faktorer. En HPV-infeksjon er nødvendig for å utvikle cervixcancer, og p-sprøytebrukere bør oppfordres til å ta HPV-vaksine og følge screeningprogrammet med cervixcytologi, på lik linje med alle andre kvinner.
Depresjon og nedstemthet
Noen brukere av gestagenpreparater forteller om nedstemthet eller depresjon etter oppstart med ny prevensjonsmetode. Negative effekter av gestagen kan være forklaringen hos noen av disse kvinnene, men nedstemthet og depresjon kan også skyldes andre faktorer i livet.
En stor registerstudie fra Danmark, som fulgte over en million kvinner gjennom 13 år, viste at det hos brukere av hormonell prevensjon var større risiko for å begynne med antidepressiver eller å bli lagt inn på sykehus med depresjon enn hos kvinner som ikke brukte hormonell prevensjon. Det ble derimot ikke påvist noen direkte årsakssammenheng mellom hormonell prevensjon og økt risiko for depresjon. Risikoen økte mest hos de yngste prevensjonsbrukerne (15–19 år). Disse hadde en økt risiko på 80 % for å starte på antidepressiver. I Danmark var det cirka 1 % av kvinner mellom 15–19 år som brukte antidepressiver, ved samtidig bruk av hormonell prevensjon økte tallet til 1,8 %. I en annen stor registerstudie fra Danmark fant den samme forskergruppen også økt risiko for suicid og suicidalforsøk, særlig hos unge brukere av hormonell prevensjon.
Heller ikke andre studier som har sett på risiko for depresjon ved bruk av hormonell prevensjon, har klart å vise en årsakssammenheng. Selv om en årsakssammenheng ikke er bevist vitenskapelig, er det allikevel mye som taler for at hormonell prevensjon gir en økt risiko. Alle kvinner som starter med et gestagenpreparat, bør derfor informeres om dette på forhånd.
Depresjon kan være svært alvorlig for de kvinnene som opplever det, og det er viktig at de tas på alvor. Ofte kan det være en god idé å bytte prevensjonsmiddel eller prøve en periode uten hormonell prevensjon der man mistenker at depresjonen skyldes et gestagenpreparat.
Vektøkning
P-sprøyte er det eneste gestagenpreparatet der man har observert vektøkning som en bivirkning av prevensjonsmiddelet. Særlig de yngste kvinnene med høy BMI (<18 år med BMI >30) har økt risiko for vektoppgang.
Overvekt bør uansett i seg selv ikke være grunnlag for å nekte noen å begynne på p-sprøyte, men fordi overvekt gir økt risiko for hjerte- og karsykdommer, bør kvinnene informeres nøye om at vektøkning kan oppstå. Det er observert en liten gruppe p-sprøytebrukere som fikk en abnorm vektøkning de første seks månedene etter oppstart med p-sprøyte. Samtidig vil de fleste p-sprøytebrukerne ikke oppleve vektøkning som en bivirkning.
Vi gir følgende råd til kvinner som starter på p-sprøyte: Om du går opp mer enn 5 % av kroppsvekten i løpet av de seks første månedene, bør du bytte til annen prevensjon fordi vektøkningen da sannsynligvis vil fortsette.
Verken bruk av p-stav eller gestagenpiller er assosiert med vektoppgang. I en enkeltstudie ble det observert en liten vektøkning hos brukere av hormonspiral, men denne var ikke større enn hos brukere av kobberspiral.
UFARLIGE BIVIRKNINGER
Gestagenpreparater kan gi en rekke ufarlige, men plagsomme bivirkninger som skyldes gestagenets effekt på ulike kroppsfunksjoner. De fleste går over etter én–tre måneder. Bivirkningene er imidlertid en vesentlig grunn til at kvinner slutter med gestagenpreparater. Det er derfor viktig å forberede førstegangsbrukeren på bivirkningene og minne om at de sannsynligvis vil gå over av seg selv.
Rapporterte plager kan være magesmerter, kvalme, ømme bryster, hodepine, tørrhet i skjedeslimhinne, psykiske bivirkninger, tap av libido, akne, fet hud og fett hår. Dersom plagene vedvarer og gir kvinnen nedsatt livskvalitet, bør man oppfordre henne til å bytte merke.
Hodepine
Hodepine er et veldig vanlig symptom i befolkningen generelt, og det er vanskelig å gi et klart svar på om gestagenpreparater kan gi hodepine. Man antar at plagene med hodepine, som har blir rapportert ved oppstart av nytt prevensjonsmiddel, hovedsakelig skyldes forbigående ødemer. For de fleste vil plagene med hodepine forsvinne etter de første månedene.
I en enkeltstudie observerte man at p-sprøytebrukere oftere opplevde hodepine etter ett års sammenhengende bruk (fire injeksjoner) enn dem som hadde brukt p-sprøyte i tre måneder (én injeksjon). Samtidig kunne denne enkeltstudien ikke slå fast at det er noen årsakssammenheng mellom p-sprøyte og økt risiko for hodepine.
Hodepine er også rapportert hos brukere av p-stav, hormonspiral og gestagenpiller, men det er ikke sett noen klar årsakssammenheng. En enkeltstudie viste at gestagenpiller kan gi redusert hyppighet av migreneanfall.
Tap av seksuell lyst, tørrhet i slimhinnene
Disse plagene opptrer gjerne sammen, selv om tørr skjede kan opptre alene.
Nedsatt libido har blitt rapportert i flere studier, men man har ikke klart å vise en direkte årsakssammenheng med bruk av gestagenpreparater. Tap av seksuell lyst og tørrhet i slimhinnene kan også skyldes psykisk stress, skyldfølelse eller dårlig forhold til partneren.
Nedsatt sexlyst kan oppleves som svært alvorlig for de kvinnene som opplever dette, og det er viktig at de tas på alvor. Ofte kan det være en god idé å bytte prevensjonsmiddel eller prøve en periode uten hormonell prevensjon der man mistenker at nedsatt sexlyst skyldes gestagenpreparatet.
Dersom tørrhet i skjede opptrer alene, kan glidemiddel være til hjelp og kan kjøpes på apotek eller fås gratis på helsestasjon for ungdom.
Akne (kviser), fet hud, fett hår og økt kroppsbehåring
Antakelig er utvikling av akne en gestageneffekt, selv om det ikke er vist en direkte årsakssammenheng. Tilfeller av akne, fet hud, fett hår og økt kroppsbehåring er beskrevet ved bruk av alle de ulike gestagenpreparatene. Samtidig er det store individuelle forskjeller. I en studie så man at noen kvinner opplevde bedring av akne etter oppstart på p-stav.
Dersom plagene overskygger de positive effektene av prevensjonsmiddelet, bør kvinnen rådes til å bytte til et annet merke (med ulik type gestagen).
Hårtap (alopesi)
Diffust hårtap kan forekomme ved hormonforandringer i kroppen, og er en påvist bivirkning ved bruk av enkelte legemidler. Det er ikke funnet dokumentert sammenheng mellom bruk av gestagenpreparater og alopesi. Samtidig kan man ikke utelukke at det er en slik sammenheng. Vi har en sjelden gang hatt pasienter på klinikken med hårtap, der man ikke fant annen årsak som kunne forklare hårtapet, og legemiddelprodusentene nevner dette også som en bivirkning.
Ømme bryster
Dette er vanligvis en forbigående gestageneffekt, på grunn av ødemer.
Blødningsforstyrrelser
Det er vanskelig å forutse hvilket blødningsmønster kvinnen vil få etter oppstart med gestagenpreparater, men den totale blødningsmengden vil uansett bli mindre enn før. En del kvinner vil ha menstruasjonslignende blødninger med omtrent samme intervall som tidligere. Noen vil oppleve lengre perioder med delvis eller fullstendig amenoré. Andre kvinner vil oppleve uregelmessige blødninger.
Blant kvinnene med uregelmessige blødninger kan disse variere mellom alt fra daglig spotting eller brunfarget utflod til menstruasjonslignende blødninger med ujevne mellomrom.
På p-sprøyte øker forekomsten av amenoré med brukslengde, og etter ett års bruk vil opp mot 50 % av brukerne være helt uten blødning.
Hos brukere av p-stav har man observert følgende fordeling mellom ulike blødningsmønstre: 25 % har regelmessige blødninger med omtrent samme intervall som før. 21 % opplever fullstendig amenoré. 33 % får sparsomme, men uregelmessige blødninger, mens 17 % får hyppige og forlengede blødninger. Alt i alt vil over 75 % av kvinnene få færre dager med blødning eller spotting enn i sin naturlige syklus, men blødningene kan komme i et mer uforutsigbart mønster.
Med gestagen p-piller har man observert følgende fordeling etter ett års brukstid: 50 % opplever amenoré eller sjeldne blødninger. 40 % får regelmessige blødninger eller spotting hver 3.–4. uke. Cirka 10 % vil oppleve hyppigere og forlengede blødninger (oftere enn to ganger per måned).
Hormonspiralen Mirena har i gjennomsnitt vist å redusere volumet på blødningene med over 90 % hos kvinner som har brukt den i mer enn ett år. Man har også observert at flere og flere opplever amenoré, jo lenger de har hatt hormonspiral. Litt færre kvinner får amenoré med «minispiralen» Jaydess (13,5 mg levonorgestrel) enn med Mirena/Levosert (52 mg levonorgestrel).
Det er svært viktig at kvinnen informeres om at blødningsmønsteret trolig vil endres når hun starter på et gestagenpreparat. Kvinnen vil lettere akseptere nytt blødningsmønster hvis hun har fått god informasjon på forhånd.
|
Kontraindikasjoner for alle gestagenpreparater:
Ytterligere kontraindikasjoner kun for p-sprøyte:
Ytterligere kontraindikasjoner kun for hormonspiral:
|
ABSOLUTTE KONTRAINDIKASJONER FOR ALLE GESTAGENPREPARATER
Følgende kontraindikasjoner gjelder for alle gestagenpreparater. P-sprøyte og hormonspiral har noen kontraindikasjoner i tillegg.
Graviditet
Om en kvinne er sikkert gravid, skal hun ikke starte med et gestagenpreparat, på grunn av teoretisk risiko for påvirkning av fosteret. Det er likevel ikke vist at barn av kvinner som ved feiltakelse har brukt hormonell prevensjon tidlig i svangerskapet, har høyere forekomst av misdannelser enn generelt i befolkningen. Vanlig bruk av gestagenpreparater har heller ingen abortfremmende effekt.
Det er særlig viktig å utelukke graviditet før oppstart med spiral og p-sprøyte. Hormonspiral kan skade fosteret ved innsetting. Mens de øvrige gestagenpreparatene kan seponeres hos kvinner som uventet var gravide før oppstart med prevensjon, så kan man ikke seponere en p-sprøyte når den først er satt.
Udiagnostisert vaginalblødning
Ved udiagnostisert vaginalblødning (mellomblødninger eller postcoitale blødninger) bør man forsøke å finne årsaken, og i alle fall utelukke graviditet eller maligne tilstander, før oppstart med gestagenpreparat. Grunnen er at gestagenpreparater ofte gir uregelmessige blødninger som kan maskere en bakenforliggende tilstand. Seksuelt overførbare infeksjoner som klamydia kan også gi symptomer i form av blødninger.
Uregelmessige blødninger som oppstår under bruk, er ingen kontraindikasjon for å fortsette med gestagenpreparater.
Aktiv venøs tromboembolisk sykdom
Kun akutt og pågående aktiv venøs tromboembolisk sykdom (som dyp venetrombose og lungeemboli) er kontraindikasjon for forskrivning av gestagenpreparater. Dette fordi man mistenker at gestagentilførsel vil forverre en pågående tromboembolisk prosess, men ikke gi økt risiko for nye tilfeller.
Dersom kvinnen tidligere har hatt VTE, står på antikoagulantia, har familiehistorikk med blodpropp eller har kjent genetisk koagulasjonsfeil, kan hun likevel bruke alle gestagenpreparater.
Alvorlige leversykdommer
Gestagenpreparater er kontraindisert ved enkelte alvorlige levertilstander som kreft i lever og alvorlig levercirrhose (skrumplever). Grunnen er bekymring for at gestagenpreparater kan forverre tilstanden.
Brystkreft
Gestagenpreparater skal ikke brukes ved tidligere eller nåværende brystkreftdiagnose. Brystkreft er en hormonsensitiv tumor, og prognosen kan forverres ved bruk av et gestagenpreparat. Derimot er verken brystkreft i familien, kjent bærerskap av genvarianter assosiert med brystkreft, benigne svulster eller udiagnostiserte kuler i bryst kontraindikasjoner for oppstart med gestagenpreparater. Se også avsnitt om BRCA1/2.
YTTERLIGERE KONTRAINDIKASJONER KUN FOR P-SPRØYTE
Ved forskrivning av p-sprøyte er det noen kontraindikasjoner i tillegg til kontraindikasjoner for alle gestagenpreparater.
Amming
Ammende mødre kan starte med lav- og mellomdoserte gestagenpreparater (p-stav, gestagen p-piller og minipille) umiddelbart etter fødselen. Det er derimot usikkert om p-sprøyte kan påvirke barnets hjerneutvikling de første leveukene. Ammende anbefales derfor å vente i seks uker etter fødselen før de starter med p-sprøyte.
Hjerte- og karsykdom og hjerneslag
Kvinner med tidligere hjerteinfarkt (eller annen iskemisk hjertesykdom) eller hjerneslag bør unngå oppstart med høydoserte gestagenpreparater (p-sprøyte) fordi dette i teorien kan føre til forverring av sykdommen eller gi nytt infarkt eller slag.
Øvrige gestagenpreparater kan derimot benyttes, men skal seponeres dersom iskemisk hjertesykdom, infarkt eller ny cerebrovaskulær hendelse oppstår etter at kvinnen har startet på et gestagenpreparat.
Hypertensjon
Det er vist at kvinner med kombinasjonen høyt blodtrykk og bruk av p-sprøyte har en liten økt risiko for hjerte- og karsykdommer. Blodtrykksgrensene ved oppstart med p-sprøyte er 160/100 mmHg for kvinner uten tilleggsrisiko, og 140/90 mmHg for kvinner med vaskulær tilleggsrisiko (angina, claudicatio intermittens, hypertensiv retinopati eller TIA).
For de øvrige gestagenpreparatene er hypertensjon ingen kontraindikasjon for oppstart.
Diabetes med komplikasjoner
Har kvinnen diabetes med komplikasjoner (nevropati, nefropati, retinopati eller vaskulær sykdom), eller har hatt diabetes i mer enn 20 år, skal hun ikke starte med p-sprøyte (blant annet på grunn av reduserte HDL-verdier).
Øvrige gestagenpreparater kan brukes av kvinner med langvarig diabetes og komplikasjoner.
Mulige kontraindikasjoner hos pasienter med risiko for alvorlig hjerte- og karsykdom
Det er uenighet om man bør anbefale kvinner med multiple risikofaktorer for hjerte- og karsykdom å bruke høydoserte gestagenpreparater (p-sprøyte). Dersom kvinnen har høy alder, diabetes, høyt blodtrykk, røyker, er overvektig, har hyperlipidemi og familiær opphopning av hjerte- og karsykdom (hjerneslag og hjerteinfarkt hos foreldre eller søsken), er de øvrige gestagenpreparatene tryggere alternativer.
Selv om de enkelte faktorene alene ikke gjør bruken av p-sprøyte kontraindisert, kan summen av flere slike risikofaktorer gi en uakseptabel forhøyet risiko. Det er en viss bekymring for at det kan være sammenheng mellom bruk av p-sprøyte og økt risiko for hjerte- og karsykdommer, selv om dagens kunnskap ikke viser at bruk av p-sprøyte er assosiert med økt risiko for hjerteinfarkt eller hjerneslag.
Ved flere risikofaktorer bør man foreta en nøye risikovurdering sammen med kvinnen. Informer kvinnen om at de øvrige gestagenpreparatene eller hormonfrie prevensjonsmidler er gode alternativer som ikke øker risikoen for alvorlige bivirkninger.
Mulige kontraindikasjoner for pasienter med økt risiko for brudd eller osteoporose
Selv om ingen data entydig viser at bruk av p-sprøyte gir økt risiko for osteoporose eller brudd senere i livet, skal man være tilbakeholden med å anbefale p-sprøyte til kvinner med følgende lav eller høy alder (under 18 år og over 50 år), samt dem med livsstil og/eller risikofaktorer som gir økt risiko for osteoporose senere i livet (osteoporose i familien, røyking i kombinasjon med stort alkoholforbruk, anoreksi eller cøliaki).
YTTERLIGERE KONTRAINDIKASJONER KUN FOR HORMONSPIRAL
Ved forskrivning av hormonspiral er det noen kontraindikasjoner i tillegg til kontraindikasjoner for alle gestagenpreparater.
Post partum
I Norge har det vært etablert praksis at kobberspiral og hormonspiral settes inn tidligst seks–åtte uker etter en fødsel, grunnet perforasjonsfare de første ukene post partum. Ved spesielt kompliserte fødsler eller etter sectio har det vært vanlig å vente til det har gått tolv uker.
Spiralen kan også settes inn i forbindelse med keisersnitt eller rett etter fødsel, men senest etter 48 timer.
SOI
Hos en kvinne som har fått påvist en seksuelt overførbar infeksjon (klamydia, mykoplasma eller gonoré), skal infeksjonen saneres før innsetting av spiral. Grunnen er at spiralen kan føre med seg mikrober fra ytre til indre genitalia og kan forårsake en bekkeninfeksjon.
Hvis kvinnen har symptomer på en seksuelt overførbar infeksjon (SOI), skal pasientens infeksjonsstatus også avklares før spiralen settes inn.
Hvis kvinnen ikke har symptomer, er det tilstrekkelig å ta prøve for SOI ved innsetting av spiralen. Viser prøvene at kvinnen har en SOI, kalles hun inn og får adekvat behandling i ettertid, men trenger ikke å få fjernet spiralen. Studier har vist at kvinner med klamydiacervicitt som fikk satt inn spiral, ikke hadde økt risiko for å utvikle salpingitt så lenge de fikk adekvat behandling innen rimelig tid.
Bakteriell vaginose
Kvinner som har symptomgivende bakteriell vaginose (BV), kan man behandle for bakteriell vaginose samtidig som man setter inn spiralen.
Om kvinnen har Gardnerella vaginalis og andre BV-framkallende bakterier til stede i vagina, men ikke har symptomer på BV, kan spiralen derimot trygt settes inn, ut fra dagens kunnskap.
Bekkeninfeksjon (salpingitt)
For kvinner med symptomatisk bekkeninfeksjon skal infeksjonen være sanert med antibiotikabehandling, og kvinnen skal være uten symptomer, før innsetting av spiral. Dersom salpingitt oppstår etter innsetting, skal man starte antibiotikabehandling. Spiralen behøver ikke å fjernes dersom antibiotikabehandlingen har god effekt.
Salpingitt er ingen kontraindikasjon for oppstart med de øvrige gestagenpreparatene.
Kreft i livmorhalsen, endometriet eller eggstokkene
Det er kontraindisert å sette inn hormonspiral ved cervixcancer, men den behøver ikke nødvendigvis å fjernes dersom malign eller premalign tilstand oppdages etter innsetting. Det samme gjelder for ovarial- og endometriecancer; spiralen må ofte fjernes når behandlingen starter, men inntil da trenger kvinnen prevensjon.
For de øvrige gestagenpreparatene er de nevnte kreftsykdommene ingen kontraindikasjon for oppstart.
IKKE KONTRAINDIKASJONER
SLE
Ved prevensjonsforskrivning hos kvinner med SLE bør dette gjøres i samarbeid med legen som styrer behandlingen mot grunnlidelsen. SLE-pasienter har økt risiko for iskemisk hjertesykdom, hjerneslag og VTE, men ut fra vår kunnskap skal ikke gestagenpreparater øke denne risikoen. En graviditet for disse pasientene bør ofte planlegges, og det er derfor viktig med god og sikker prevensjon. Hvis pasienten har antifosfolipid antistoffer, antifosfolipid syndrom eller tromboserisiko, bør man velge gestagenholdig prevensjon uten østrogen. Dersom disse pasientene er permanent antikoagulert, kan de bruke østrogenholdige prevensjonsmidler.
Kvinner med SLE og samtidig trombocytopeni bør ikke velge p-sprøyte. Gestagenpreparater kan hos disse pasientene gi kraftige blødninger, og siden p-sprøyten settes som depot, kan den ikke seponeres hvis disse blødningene skulle oppstå.
Amming
Tidligere frarådet man ammende kvinner å bruke gestagenpreparater de første seks ukene post partum, ut fra en teoretisk risiko om påvirkning av barnets hjerneutvikling de første leveukene. Både ammende og ikke-ammende mødre kan starte med moderate og lavdoserte preparater som p-stav, gestagen p-piller og minipille umiddelbart etter fødsel.
Det er derimot usikkert om p-sprøyte (høydosert) kan påvirke barnets hjerneutvikling de første leveukene. Ammende anbefales derfor å vente til sjette uke etter fødselen før de starter med p-sprøyte.
Røyking
Røyking er ikke kontraindikasjon for bruk av gestagenpreparater, uansett alder.
Blodpropp
Kvinner med tidligere venøs tromboembolisk hendelse (dyp venetrombose eller lungeemboli) eller blodpropp i familien kan bruke gestagenpreparater.
Migrene
Migrene med eller uten aura er ikke kontraindikasjon for oppstart med gestagenpreparater. En enkeltstudie viste at gestagenpiller faktisk kan gi redusert hyppighet av migreneanfall.
Kvinner som har migrene uten aura, skal informeres om at de skal oppsøke lege dersom de utvikler migrene med aura etter oppstart.
Depresjon
Depresjon er i seg selv ingen kontraindikasjon, men enkelte medikamenter brukt til behandling av depresjon kan interagere med gestagenpreparater (se interaksjoner).
Inflammatoriske tarmsykdommer
Crohns sykdom og ulcerøs kolitt er ikke kontraindikasjoner for gestagenpreparater. Studier har vist at personer med slike tilstander har tilstrekkelig opptak av hormoner via tarm, og at hormonell prevensjon trolig ikke forverrer tilstanden.
Unntaket er bruk av p-sprøyte for kvinner med alvorlig cøliaki, pga. risiko for nedsatt bentetthet.
Hyperlipidemi
Høyt kolesterol eller annen kjent hyperlipidemi er ingen kontraindikasjon for gestagenpreparater.
Overvekt
Overvekt er ingen kontraindikasjon for bruk av gestagenpreparater.
INTERAKSJONER
Mange medikamenter og naturlegemidler kan interagere med gestagenpreparater. Oftest er denne effekten så liten at samtidig bruk likevel ikke nedsetter effekten av prevensjonen.
Det er hovedsakelig enzyminduserende legemidler som kan nedsette effekten av hormonell prevensjon ved å øke metaboliseringen av østrogen og gestagen, og dermed senke biotilgjengeligheten. Dette gjelder under bruk, og i inntil 28 dager etter at kvinnen har sluttet med det enzyminduserende legemiddelet. Kvinner som bruker, eller nylig har brukt enzymninduserende legemidler (<28 dager siden), bør rådes til å bruke prevensjonsmidler der sikkerheten ikke påvirkes av enzyminduserende legemidler: hormonspiral, kobberspiral eller p-sprøyte.
Dersom pasienten bruker antivirale midler mot HIV, bør man undersøker for eventuelle interaksjoner. En god nettside til hjelp for dette er www.hiv-druginteractions.org/
Orale retinoider er svært teratogene og må ikke brukes under graviditet. Det er derfor utarbeidet et graviditetsforebyggende program for fertile kvinner. Sikker prevensjon er i denne sammenheng er én svært sikker prevensjonsmetode (for eksempel LARC), eller to komplementære metoder for prevensjon (for eksempel brukeravhengige former som oral prevensjonsmetode og kondom).
Nedenfor har vi nevnt de viktigste medikamentene som er kontraindikasjoner for bruk av gestagenpreparatene:
Antiepileptika
Bruk av enzyminduserende antiepileptika/antikonvulsiva som fenytoin, karbamazepin, barbiturater, primidon, topiramat, okskarbazepin, rufinamid, perampanel, eslikarbazepinacetat regnes som kontraindikasjon for bruk av gestagen p-piller, minipiller og p-stav, fordi de reduserer effekten av prevensjonsmiddelet.
Hormonspiral og p-sprøyte påvirkes ikke av disse enzyminduserende legemidlene.
Det er ikke registrert interaksjoner mellom epilepsimedisinen lamotrigin (ikke-enzyminduserende medikament) og gestagenpreparater.
Antimikrobielle midler
Bruk av de enzyminduserende antibiotikaene rifampicin og rifabutin, samt antivirus-proteasehemmeren ritonavir, kan nedsette effekten av gestagen p-piller, minipiller og p-stav, og skal ikke brukes samtidig.
Hormonspiral og p-sprøyte påvirkes ikke av disse enzyminduserende legemidlene.
Alle andre antibiotika og midler mot sopp, parasitter og virus er ikke-enzyminduserende medikamenter og vil ikke nedsette effekten av kombinasjonspreparater. Det er allikevel verdt å være obs på at disse medikamentene kan gi oppkast eller diaré som bivirkning, noe som kan nedsette effekten av gestagenpiller som tas per os.
Johannesurt
Bruk av det enzyminduserende naturlegemiddelet johannesurt (Hypericum perforatum), med det norske navnet prikkperikum, har i enkelte studier vist å nedsette serumkonsentrasjonen av hormoner. Dette gir nedsatt beskyttelse mot graviditet og økt risiko for mellomblødninger. På bakgrunn av dette anbefaler vi ikke at kvinner som tar johannesurt, bruker gestagen p-piller, minipiller eller p-stav.
Ulipristalacetat
Ulipristalacetat som finnes i nødprevensjonen, binder seg til samme reseptorer som gestagen. De har en gjensidig hemmende effekt på hverandre. Gestagenpreparater skal derfor ikke startes opp før fem dager etter bruk av denne formen for nødprevensjon.
P-stav
P-STAV |
||||||
|---|---|---|---|---|---|---|
|
P-stav er en tynn stav av myk vinyl som inneholder små mengder av gestagenet etonogestrel. Staven er omtrent på størrelsen med en fyrstikk, 4 cm lang. Hormonet er innbakt i staven, og små mengder tas kontinuerlig opp i blodsirkulasjonen.
BRUKSMÅTE
Valg av p-stav
I Norge finnes det nå bare Nexplanon på markedet. Den koster 1333,40 kroner. P-staven virker i tre år. Dette gir en månedlig kostnad på cirka 37 kroner, fordelt over tre år.
Starte med p-stav
P-staven settes subdermalt på innsiden av overarmen. Vanligvis på den ikke-dominante armen (er pasienten høyrehendt, skal den settes på venstre arm og vice versa). Kvinner som har regelmessige menstruasjoner, er sikre fra første dag dersom staven settes inn mellom første og femte dag i menstruasjonen.
Kvinnen kan også få satt inn p-stav utenom de fem første dagene i menstruasjonen, men må da bruke illeggsprevensjon i syv dager. Regelen om syv dager gjelder også for kvinner med svært uregelmessige enstruasjonssykluser. For detaljert beskrivelse av innsettingsprosedyre, se kapittel 5.10 P-stav innsetting og fjerning.
Bruk av p-stav
Etter innsetting vil det være et lite sår i huden på innsiden av overarmen. Såret lukkes med strips og dekkes med kompress/plaster. Kvinnen rådes til å holde såret tørt og beholde plasteret på i to døgn før det fjernes.
Staven vil oftest være svært lite synlig, men kvinnen kan kjenne at den ligger under huden. Det er ingen begrensninger på aktivitet. Staven kan ikke bli ødelagt, selv ved slag mot armen. Noen få kvinner har opplevd at staven har fått en bøy. Staven har likevel full effekt.
Det er ingen fare for at staven kan vandre i kroppen og forflytte seg, så lenge den er satt på vanlig måte. Kvinnen er beskyttet mot graviditet i tre år fra innsetting.
Slutte med p-stav
P-staven kan fjernes når som helst, men senest innen tre år fra innsettingsdatoen. Staven fjernes av lege eller annet helsepersonell som er godt kjent med fjerningsprosedyren. For detaljert beskrivelse av prosedyre for fjerning av p-stav, se kapittel 5.10 P-stav, innsetting og fjerning.
Etter uttak av staven vil det være et lite sår i huden på innsiden av overarmen. Såret lukkes med strips (eventuelt med en sutur), og dekkes med selvklebende kompress/plaster. Kvinnen rådes til å holde såret tørt og beholde plasteret på i fire døgn før det fjernes. Dersom det settes en sutur, skal denne fjernes etter cirka ti dager.
P-stav kan seponeres når som helst, og ovulasjonen vil raskt etableres. Det er ingenting som tyder på at kvinnens fruktbarhet blir nedsatt, selv om p-stav brukes i mange år.
Bytte av stav
Dersom kvinnen ønsker å fortsette med p-stav, kan en ny stav samtidig settes inn på samme sted som den gamle, dersom staven som fjernes, var satt inn på riktig sted. Hvis det ikke har gått mer enn tre år fra forrige innsettingsdato, kan kvinnen regnes som trygg mot graviditet med én gang den nye staven er satt inn.
Glemt å bytte stav
Dersom kvinnen glemmer å bytte stav, og det er gått mer enn tre år fra innsettingsdatoen, er hun ikke nødvendigvis lenger beskyttet mot graviditet. FSRH mener allikevel at den sannsynligvis beskytter godt mot graviditet i inntil fire år, og anbefaler ikke nødprevensjon ved ubeskyttet samleie mellom tre og fire år. De anbefaler allikevel en graviditetstest tre uker etter ubeskyttet samleie. Det pågår studier hvor man undersøker om p-staven beskytter mot graviditet i opptil fem år.
Brukslengde
Det er ingen øvre grense for hvor mange ganger p-staven kan byttes, eller hvor lenge en kvinne kan bruke p-stav. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Det er gjort noen enkeltstudier på overvektige kvinner. I en av studiene så man på hormonnivåer hos en gruppe kvinner som veide 130–176 kg (dette var før gastric bypass), og etter tre år hadde disse lavere hormonkonsentrasjoner i blodet enn normalvektige kvinner, men likevel nok til å hindre eggløsning.
Andre studier har sett på hvor mange som blir uønsket gravid, men en konfunderende faktor i disse studiene er at det å være i seg selv gir lavere fertilitet.
Konklusjonen må foreløpig være at det ikke er noen vektbegrensning ved oppstart av p-stav, og det er heller ikke evidens for at overvektige kvinner bør rådes til å bytte ut p-staven før det har gått tre år.
Aldersgrense
Det er ingen nedre eller øvre aldersgrense for å starte med p-stav som prevensjon, men det er ikke indikasjon før etter inntrådt menarke.
Postmenopausale kvinner
For kvinner som bruker p-stav, er det ikke mulig å bruke amenoré som et mål på om ovulasjonen har stanset for godt, siden amenoré også kan være en bivirkning av p-staven.
Kvinner over 50 år som ønsker å slutte med p-stav, kan sjekke FSH-nivået med en blodprøve. Om FSH er forhøyet (>30 IU/L), tas det en ny blodprøve etter seks uker. Hvis den andre blodprøven også viser forhøyet FSH (>30 IU/L), skal kvinnen fortsette med p-stav i ett år før hun kan slutte.
Kvinner som fortsatt har blødninger etter fylte 55 år, bør henvises for utredning av en mulig postmenopausal blødning hvis det oppstår endringer i blødningsmengde eller blødningsmønsteret. Kvinner over 55 år trenger ikke å utredes med FSH-målinger, men kan slutte med prevensjon når de har vært amenoréisk i ett år.
BYTTE TIL P-STAV |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til p-stav, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon eller avholdenhet de første syv dagene etter oppstart med p-stav. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv sammenhengende dager, kan hun gå direkte over på p-stav. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på p-stav. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på p-stav. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på p-stav. Bytte fra gestagenpiller. Ved overgang fra gestagenpiller kan kvinnen gå direkte over til p-stav uten opphold. Bytte fra minipiller. Ved overgang fra minipiller kan kvinnen gå direkte over til p-stav uten opphold. Hun må bruke tilleggsprevensjon i syv dager. Bytte fra p-sprøyte. Start med p-stav senest 14 uker etter siste injeksjon. Bytte fra p-stav. Ved direkte overgang fra p-stav er det ikke behov for tilleggsprevensjon. Bytte fra hormonspiral. Kvinnen starter med p-stav minst syv dager før hormonspiralen fjernes. Dersom dette ikke er mulig, anbefales avholdenhet/kondom de siste syv dagene før fjerning samt de første syv dagene etter oppstart av p-stav. Bytte fra kobberspiral. Ved overgang fra kobberspiral anbefales det at spiralen fjernes i løpet av de fem første dagene av menstruasjonen, og at kvinnen starter med p-stav umiddelbart etter fjerning. Alternativt kan hun starte med p-stav syv dager før kobberspiralen fjernes. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om p-stav og et eget journalvedlegg ved forskrivning av p-stav.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det viktigste er å få frem at p-stav vil gi uforutsigbare blødninger de første månedene etter innsetting og mulighet for amenoré etter hvert.
Uregelmessige blødninger kan imidlertid være ett symptom på en seksuelt overførbar infeksjon (soi), for eksempel klamydia. Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
Ha gjerne en demostav som man kan vise fram til kvinnen. Forklar at den aktive staven som skal brukes, vil være hvit, men at demostaven er grønn. Det har ingen hensikt å vise fram innsetteren med nål.
Anamnese
Helseinformasjon i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner.
Dersom kvinnen har en tendens til at det danner seg stygge arr (kelloiddannelse), bør hun informeres om muligheten for arrdannelse på innsiden av armen.
Spør også kvinnen om hun har fått lokalbedøvelse tidligere (for eksempel hos tannlegen), og om hun har tålt det. Dokumenter dette i journalen.
Undersøkelse
Det er ikke nødvendig med spesifikke undersøkelser ved oppstart av p-stav.
Resept
Kvinnen trenger resept for å kjøpe og hente ut p-staven på apoteket. Informer gjerne kvinnen om at selve staven er liten, selv om pakken med innsetteren er ganske stor.
ANDRE KONSULTASJON
Innsetting av p-stav
Staven settes inn av helsepersonell som er godt kjent med innsettings- og fjerningsprosedyre.
Huden der staven skal settes inn (8–10 cm ovenfor mediale epikondyl på humerus, over triceps 2–3 cm bakenfor muskelfuren mellom biceps og triceps), vaskes med sprit. En liten mengde lokalbedøvelse settes med sprøyte. Staven føres inn med applikatoren. Såret lukkes med strips, og dekkes med selvklebende kompress/plaster. For detaljert beskrivelse av innsettingsprosedyre, se kapittel 5.10 P-stav innsetting og fjerning.
Kvinnen rådes til å holde såret tørt og beholde plasteret på i to døgn før det fjernes.
Hun skal informeres om vanligste tegn til sårinfeksjon, og om å ta kontakt med lege om slike tegn oppstår.
Helsepersonellet bør kjenne etter at staven er på plass på innsiden av overarmen etter innleggelse. Hvis ikke staven kan palperes, kan dette skyldes lokalt ødem. Ta inn pasienten til ny kontroll etter en uke. I mellomtiden kan kvinnen ikke regne seg som beskyttet mot graviditet, og må eventuelt bruke kondom.
Lokale reaksjoner
Det er ikke uvanlig at man kan treffe en overfladisk vene ved innsettingen av p-stav. Dette vil medføre en liten eller større blødning under huden, og det vil utvikle seg et hematom og dannes blåmerker, som vil forsvinne i løpet av to–tre uker.
Det har en sjelden gang blitt observert hudatrofi. Dette er en hudforandring som ikke alltid er reversibel.
Feil/risiko ved innsetting
Riktig innsettingsteknikk medfører sjelden noen form for feil eller risiko.
Manglende innsetting
Om prosedyren for innsetting er fulgt (se kapittel 5.10 P-stav, innsetting og fjerning), er det liten sjanse for en manglende innsetting. Et godt tips er alltid å se om p-staven ligger i nålen før innsettingen. Det er allikevel viktig at armen palperes etter innsettingen, som en forsikring om at staven faktisk er plassert under huden. Over halvparten av graviditeter etter forsøk på innsetting av p-stav skyldes at det aldri ble satt inn stav i utgangspunktet.
Om staven ikke kan palperes, må andre metoder benyttes for å påvise at staven er på plass (for eksempel røntgen av overarm). P-staven inneholder små mengder bariumsulfat, som gjør staven synlig med vanlig røntgenundersøkelse.
Vandring
En korrekt innsatt p-stav kan ikke vandre i kroppen. I enkelte tilfeller er det rapportert at p-stavens distale ende har beveget seg opptil 2 cm bort fra innstikksstedet.
Dyp innsetting
Dersom staven settes for dypt, kan den havne intramuskulært. En intramuskulært plassert p-stav vil fortsatt ha effekt mot graviditet, men p-staven vil være vanskeligere å gjenfinne, og vanskeligere å fjerne. Ved fjerning av en dyp p-stav er det også risiko for at det kan oppstå skade på kar og nerver, og større risiko for postoperativ sårinfeksjon og dannelse av arrvev.
Det er rapportert om enkelttilfeller der p-staven har blitt ført inn dypt ned i muskelfuren mellom biceps og triceps, dypt i den nevrovaskulære bunten i det subkutane vevet. I enkelte tilfeller har hele staven blitt satt inn i en blodåre, og det er rapportert tilfeller der staven har vandret til brystet og lunger.
For overfladisk innsetting
Selv om dette ikke er kjent fra litteraturen, har Sex og samfunn hørt om enkelttilfeller der staven sannsynligvis har blitt plassert for overfladisk, og at dette sannsynligvis har forårsaket smerte og endret hudfølelse. Den kan også perforere gjennom huden.
SENERE KONSULTASJONER
Hyppighet
Det er sjelden behov for kontrolltime eller spesiell oppfølging etter innsetting. Noen kvinner har behov for å drøfte bivirkninger som hun eventuelt opplever med staven. Kvinner bør oppfordres til et nytt besøk dersom de ikke kan kjenne staven, ved hudforandringer eller ved smerter rundt staven.
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av p-staven. Uregelmessige blødninger de første tre–fire månedene regnes som normalt, men fortsetter blødningene ut over dette, er det lite sannsynlig at plagene vil gå over ved fortsatt bruk av p-stav.
Selv om uregelmessige blødninger oftest skyldes p-staven, er det likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Særlig ved postcoitale blødninger bør kvinnen tilbys en gynekologisk undersøkelse og vurdere en cervixcytologi selv om hun er under 25 år.
Dersom SOI er utelukket, kan disse kvinnene prøve Microgynon (eller Oralcon) daglig i tre måneder. Rasjonalet bak en slik behandling er at endometrieslimhinnen vil bygges opp under påvirkning av østrogen. Kvinnen blir dermed blødningsfri mens hun bruker Microgynon. Etter seponering av Microgynon vil hun normalt få en bortfallsblødning der endometriet støtes ut, og deretter vil hun forhåpentligvis ha mindre sjanse for mellomblødninger. P-pillene kan tas med pauser eller brukes kontinuerlig i tre måneder, uten pauser mellom brettene. Det er ingen studier som har sett på eventuelle fordeler eller risikoer ved langvarig bruk av kombinasjons-p-piller i tillegg til p-stav. Hvis de uregelmessige blødningene ikke går over etter tre måneder, bør kvinnen derfor anbefales å bytte til annen prevensjon.
Dersom man velger å anbefale denne metoden, må man forsikre seg om at kvinnen ikke har kontraindikasjoner mot bruk av kombinasjonspreparater (se kapittel 1.2 Kombinasjonspreparater). Helseinformasjon i journalvedlegg for kombinasjonspreparater må fylles ut sammen med kvinnen
Bøyd stav
Staven kan i sjeldne tilfeller få en bøy eller knekk, under huden. Prevensjonseffekten vil ikke påvirkes. Staven kan byttes ut med ny, men dette er ikke nødvendig, hvis ikke kvinnen ønsker det.
Graviditet
P-staven er den sikreste prevensjonsmetoden på markedet, og det er uhyre sjelden at det forekommer graviditet med p-stav. Over halvparten av de gravide med p-stav viste seg å være gravide før staven ble satt inn.
Om en gravid kvinne ønsker å fortsette graviditeten, er det ingenting i veien for dette. P-staven fjernes, og det er ikke vist at kortvarig bruk av p-stav tidlig i svangerskapet vil gi fosteret skader eller anomalier.
Om kvinnen ønsker abort, er det helt uproblematisk for kvinnen å beholde p-staven som prevensjon.
Det er ikke anbefalt å bruke nødprevensjon dersom man har p-stav, dette vil nedsette antikonsepsjonseffekten av p-staven.
Fjerning eller bytte av p-stav
Prosedyrer for fjerning eller bytte av stav, samt video, finner du i kapittel 5.10 P-stav, innsetting og fjerning.
Fjerning av ikke-palpabel stav
Om staven ikke kan palperes, er det viktig at hun instrueres i å bruke kondom eller å være avholdende inntil videre. Dersom p-staven har gått over brukstiden, kan man enten sette inn en ny p-stav i den andre armen, eller hun kan starte med annen ønsket prevensjon i påvente av utredning og fjerning.
Henvis kvinnen til radiologisk undersøkelse, gjerne lavdose CT av overarm, for å lokalisere p-staven i armen. P-staven er røntgentett.
Om staven påvises i armen, bør den fjernes av en lege som har erfaring med vanskelig p-stavfjerning. Dersom den ligger innenfor muskelfascien eller i nær relasjon til viktige strukturer som nerver, sener og blodkar, bør den fjernes av ortoped.
Om staven ikke gjenfinnes ved radiologisk undersøkelse av armen, bør det tas en blodprøve der man undersøker om det er påvisbare nivåer av etonogestrel i blodet (kontakt i så fall produsenten for instruksjoner). Hvis blodprøven ikke viser etonogestrel i blod, kan man konkludere med at staven ikke finnes i kroppen. Om blodprøven viser påvisbare nivåer av etonogestrel, bør kvinnen henvises til en mer omfattende radiologisk undersøkelse. Staven kan ha blitt satt inn annet sted (enn det anbefalte), eller den kan ha blitt satt dypt intravaskulært, og ha vandret ut av armen.
Hormonspiral
HORMONSPIRALER |
|||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Hormonspiral er blant de sikreste prevensjonsmidlene. De fleste får ingen eller minimale blødninger. Foto: Kai Myhre for Sex og samfunn |
Hormonspiral (eller gestagenspiral) settes inn i livmoren og inneholder små mengder av gestagenet levonorgestrel. Hormonet er innbakt i spiralen og påvirker miljøet lokalt i livmoren, samtidig som det skjer kontinuerlig opptak av hormonet i blodsirkulasjonen gjennom livmorslimhinnen. Hormonkonsentrasjonen i blodet er lav og tilsvarer for Mirena og Levosert omtrent samme mengde som om kvinnen tar en minipille en gang i uken, og for «minispiralen» Jaydess omtrent samme mengde som om kvinnen tar en minipille en gang annenhver uke.
Hormonspiral er et svært effektivt prevensjonsmiddel som godt kan benyttes av unge kvinner, også dem som ikke har vært gravide eller har født barn. I tillegg brukes hormonspiral som førstevalg til behandling av kraftige menstruasjonsblødninger. Hormonspiral beskytter både mot intra- og ekstrauterin graviditet.
BIVIRKNINGER KUN FOR HORMONSPIRAL
Nedenfor er det beskrevet bivirkninger som er spesielle for hormonspiral. For øvrige bivirkninger av gestagenpreparater, se under kapittel 1.1 Gestagenpreparater.
ALVORLIGE BIVIRKNINGER
Perforasjon
Perforasjon kan skje ved innsetting, men er svært sjelden (om lag 1–5 av 1000 tilfeller) og medfører sjelden komplikasjoner. Indre blødninger kan forkomme. Faren for perforasjon er størst fra 48 timer til tre måneder etter en fødsel.
Bekkeninfeksjon
Spiralen kan føre med seg mikrober fra cervix opp i livmorhulen ved innsettingen. Dermed kan bekkeninfeksjon oppstå, som regel i løpet av de første ukene. Dette kan forebygges med god innsettingsteknikk, smittesjekk samtidig som innsettingen finner sted, og eventuell behandling i ettertid ved påvist infeksjon. For detaljert beskrivelse av innsettingsprosedyre, se kapittel 5.9 Spiral innsetting og fjerning. Studier har vist at kvinner med klamydiacervicitt som fikk satt inn spiral, ikke hadde økt risiko for å utvikle salpingitt, så lenge de fikk adekvat behandling innen rimelig tid.
Ved symptomatisk bakteriell vaginose, bør kvinnen får behandling før eller ved innsetting.
Utover de første ukene gir gestagenspiralen ingen eller svært liten økning i risiko for bekkeninfeksjon, kanskje til og med redusert risiko.
UFARLIGE BIVIRKNINGER
Plager ved innsetting
De fleste kvinner synes innsettingen er noe ubehagelig, men ca 11 % beskriver smertene som moderate til alvorlige. Hos kvinner som aldri har født, kan innsettingen gjøre mer vondt. Smertene kan vedvare de første timene etter innsetting. Et godt tips til pasienten er at hun kan ta smertestillende, for eksempel 1 g paracetamol + 400 mg ibuprofen 1 time i forkant av prosedyren. Se prosedyrekapittelet for flere råd om smertelindring.
Det viktigste helsepersonellet kan gjøre for å minimere smerter og ubehag hos kvinnen ved innsetting, er å få kvinnen til å slappe av. Opptre rolig og be kvinnen om å fokusere på pusten og på å ligge tungt i gynstolen.
Noen kvinner opplever vasovagale reaksjoner med svetting, besvimelse, kvalme og oppkast. Dersom dette skjer, er det viktig å berolige kvinnen ved å forklare årsaken, og at det ikke betyr at noe har gått galt ved innsettingen.
Utstøting
Litteraturen beskriver at 5–10 % av brukerne opplever utstøting av spiralen. Vår erfaring er at dette skjer langt sjeldnere. En eventuell utstøting skjer som regel i løpet av de første månedene etter innsetting, og det kan skje uten at kvinnen merker det.
Yngre kvinner og kvinner som ikke har vært gravide, har noe større risiko for at spiralen støtes ut. Delvis utstøting gir ofte blødninger og smerter.
Smerte
I en stor studie om LARC-brukere fant man at bekkensmerter og kramper var vanligste årsak til å fjerne spiralen sin etter 6 mnd. Det var ingen signifikant forskjell på om de hadde 52 mg LNG eller kobberspiral. Studien sier ingenting om hvordan det går videre med disse kvinnene.
BRUKSMÅTE
Valg av spiral
Det finnes nå fire hormonspiraler på markedet i Norge: Mirena, Levosert, Kyleena og Jaydess. Alle inneholder gestagenet levonorgestrel, men i ulike doser. Levosert er en generisk variant av Mirena (lik størrelse og hormondose), men med litt større diameter på innføringshylsen og en annen innføringsmekanisme.
Sikkerhet mot graviditet vil være høyere jo høyere hormoninnhold spiralen har, men forskjellene er små. Det er trolig minimale forskjeller i utstøtingsrisiko.
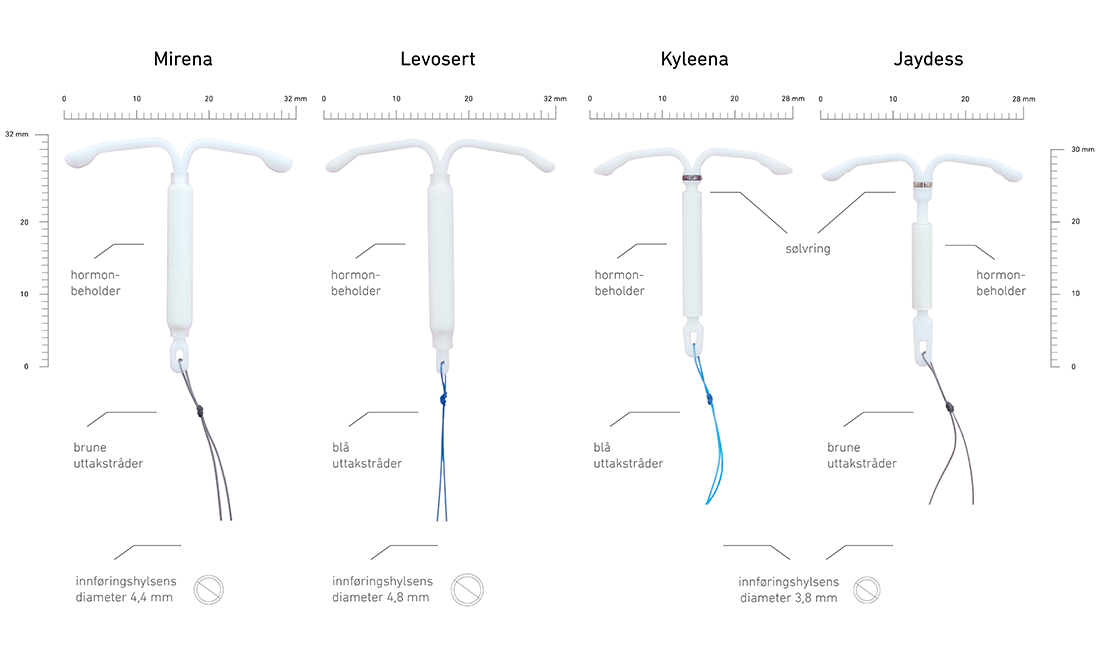
På grunn av noe mindre diameter på innsettingsrøret vil det hos noen være lettere å sette inn Kyleena/Jaydess (3,8mm) enn Mirena (4,4mm) eller Levosert (4,8mm).
Generelt kan man si at jo høyere hormondose spiralen inneholder, jo mindre blødninger opplever kvinnen. Det er langt flere som blir helt blødningsfri med Mirena/Levosert enn med Jaydess. For de kvinnene som får langvarige blødninger, er blødningsmønsteret med spiralene antagelig ganske likt. De fleste vil oppleve spotting og uregelmessige blødninger de første månedene, men blødningsmengde og antall blødninger synker, stort sett, jo lenger kvinnen bruker spiralen.
Brukslengde som prevensjon:
- Mirena: 8 år
- Levosert: 8 år
- Kyleena: 5 år
- Jaydess: 3 år
Starte med hormonspiral
Spiralen kan settes inn når som helst så lenge det er sikkert at kvinnen ikke er gravid. Det er ikke gjort studier på hormonspiral som viser at det er mindre smertefullt med innsetting under menstruasjonen. En studie på kobberspiral viser at det ikke ga redusert smerte eller mindre plager med blødninger å sette den inn ved menstruasjon. Fordelen ved innsetting under menstruasjon er at kvinnen ikke kan være gravid, ulempen er at man må vente på en menstruasjon før innsettingen, og kvinnen kan ha ubeskyttet samleie før innsettingen. Kvinner med regelmessige menstruasjoner er sikker fra første dag, dersom spiralen settes inn i løpet av de syv første dagene etter påbegynt menstruasjon. Dersom spiralen settes inn utenom dette, skal hun bruke kondom eller avstå fra samleie de første syv dagene.
Spiralen kan settes inn i forbindelse med svangerskapsavbrudd. Innsetting av spiral etter fødsel må skje umiddelbart (innen 48 timer) eller etter minst seks uker.
Bruk av hormonspiral
Tidligere anbefalte vi at kvinnen burde kjenne etter om spiraltrådene var på plass etter de første menstruasjonene, da utstøtning er mest vanlig de første tre månedene etter innsetting. Ikke alle klarer å kjenne trådene, og da kan et slikt råd skape engstelse hos disse kvinnene. Det er trolig viktigere at kvinnen kommer til en spiralkontroll én–to måneder etter innsetting.
Slutte med hormonspiral
Planlagt fjerning kan skje når som helst etter syv dager uten samleie om graviditet ikke er ønskelig. Ovulasjonen vil raskt etableres.
Ved akutt fjerning kan nødprevensjon være aktuelt dersom kvinnen har hatt samleie de siste syv dagene før.
Fjerning av spiral er en rask og ukomplisert prosedyre. En tang festes på trådene, og spiralen dras ut i en jevn og sakte bevegelse. For detaljert beskrivelse, se kapittel 5.9 Spiral innsetting og fjerning.
Bytte av hormonspiral
Uttak og innsetting av spiral gjøres ved samme konsultasjon. Det er ikke behov for tilleggsprevensjon.
Mulig utstøting, trådene ikke synlige
Graviditet kan føre til at trådene trekkes opp i livmoren. Det er også mulig at selve spiraltrådene har trukket seg opp i cervikalkanalen, og dette kan ofte skje dersom trådene ble klippet svært korte ved innsettingen. Ikke synlige tråder kan også skyldes en avstøtning.
Dersom trådene ikke synes, bør kvinnen ta en graviditetstest. Hvis denne er negativ, henvises kvinnen til ultralydundersøkelse hos gynekolog for å vurdere om spiralen er støtt ut, kvinnen er gravid eller om spiralen sitter som den skal. Informer kvinnen om å bruke annen beskyttelse mot graviditet inntil situasjonen er avklart.
Gravid med hormonspiral
Kvinnen bør henvises til gynekolog eller gynekologisk poliklinikk. Spiralen må fjernes forsiktig, så tidlig som mulig. Risikoen for spontanabort er større med spiralen på plass enn ved forsiktig fjerning. Dersom svangerskapet skal fullføres, må kvinnen få særlig oppfølging. Risikoen for prematur fødsel er økt, men det er ikke økt risiko for misdannelser.
Brukslengde
Det er ingen øvre grense for hvor lenge en fertil kvinne kan bruke hormonspiral. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Det er ingen øvre vektgrense for bruk av hormonspiral.
Aldersgrense
Det er ingen nedre eller øvre aldersgrense for å starte med hormonspiral som prevensjon.
Unge kvinner
Det er ingen nedre aldersgrense for innsetting av hormonspiral, men før menarke vil det ikke foreligge noen indikasjon. En vanlig myte er at unge kvinner som ikke har vært gravide, ikke kan starte med spiral. Hovedårsaken er at man har antatt at unge kvinner har en kraftig forhøyet risiko for utstøting. Erfaringer fra Sex og samfunn er at utstøting skjer relativt sjelden (1–2 %), også hos kvinner som ikke har vært gravid, noe som gjelder de fleste spiralbrukerne på Sex og samfunn. Videre har en finsk studie vist at kvinner med mindre livmor har mindre smerte- og blødningsproblematikk ved bruk av hormonspiral enn dem med større uterus. De konkluderte med at en uterus hos nulipara ikke burde være et problem for bruk av hormonspiral.
Kvinner over 45 år
Når kvinnen nærmer seg menopause, synker fertiliteten. En kvinne som får satt inn Mirena/Levosert hormonspiral etter fylte 45 år, kan derfor rådes til å beholde spiralen fram til man med stor sikkerhet kan si at menopausen har inntrådt. Dersom hun får økende gjennombruddsblødninger mot slutten av brukstiden, bør man vurdere å bytte spiralen. Mirena og Levosert kan brukes ved idiopatisk menoragi, Mirena har godkjenning som beskyttelse mot endometriehyperplasi ved substitusjonsbehandling med østrogen.
For kvinner med de øvrige hormonspiralene anbefales det å bytte spiralen etter vanlig intervall.
Postmenopausale kvinner
For kvinner som bruker hormonspiral, er det ikke mulig å bruke amenoré som et mål på om ovulasjonen har stanset for godt, ettersom amenoré også kan være en bivirkning av hormonspiralen. Kvinner over 50 år som ønsker å slutte med hormonspiral, kan sjekke FSH-nivået med en blodprøve. Om FSH er forhøyet (>30 IU/L), tas det en ny blodprøve etter seks uker. Hvis den andre blodprøven også viser forhøyet FSH (>30 IU/L), skal kvinnen fortsette med hormonspiral i ett år før hun kan slutte.
Kvinner som fortsatt har blødninger etter fylte 55 år, bør henvises for utredning av en mulig postmenopausal blødning hvis det oppstår endringer i blødningsmengde eller blødningsmønsteret. Kvinner over 55 år trenger ikke å utredes med FSH-målinger, men kan slutte med prevensjon når de har vært amenoréisk i ett år.
Postmenopausale kvinner som bruker MHT
Mange kvinner i overgangsalderen bruker østrogenpreparater (MHT = menopausal hormonterapi) som behandling mot klimakterielle plager som hetetokter, økt svetting, søvnproblemer, blødningsforstyrrelser og tørre slimhinner. Østrogen alene vil gi en økt risiko for endometriecancer, og det finnes derfor flere HRT kombinasjonspreparater med både østrogen og gestagen, for å unngå denne økte risikoen. Kvinner som har en Mirena inneliggende, kan allikevel bruke et rent østrogenpreparat, fordi spiralen gir beskyttelse av endometriet ved lokal gestagenpåvirkning, for denne indikasjonen er virkningstid fem år. Levosert har enda ikke fått dette som godkjent indikasjon.
Kvinner som ikke lenger har behov for endometriebeskyttelse etter at de har seponert MHT, bør fjerne hormonspiralen på grunn av økt risiko for bakteriell infeksjon hos postmenopausale kvinner.
BYTTE TIL HORMONSPIRAL |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til hormonspiral, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon de første syv dagene etter oppstart med hormonspiralen. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon, og hun skal vente med hormonspiralen til man med sikkerhet kan fastslå at hun ikke er gravid. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv sammenhengende dager, kan hun gå direkte over på hormonspiral. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på p-stav. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på hormonspiral. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på hormonspiral. Bytte fra gestagenpiller. Ved overgang fra gestagenpiller kan kvinnen gå direkte over til hormonspiral uten opphold. Bytte fra minipiller. Ved overgang fra minipiller kan kvinnen gå direkte over til hormonspiral uten opphold. Hun må bruke tilleggsprevensjon i syv dager. Bytte fra p-sprøyte. Start med hormonspiral senest 14 uker etter siste injeksjon. Bytte fra p-stav. Kvinnen starter med hormonspiral samme dag som p-staven fjernes (dersom det er mindre enn tre år siden p-staven ble satt inn). Bytte fra hormonspiral. Ved direkte overgang fra hormonspiral er det ikke behov for tilleggsprevensjon. Bytte fra kobberspiral. Ved overgang fra kobberspiral anbefales det at byttet skjer i løpet av de fem første dagene av menstruasjonen. Dersom byttet skjer senere anbefales det at man bruker tilleggsprevensjon de siste syv dagene før byttet, og de første syv dagene etter. |
FØRSTE KONSULTASJON: FORBEREDELSE
Det er laget brukerinformasjon og journalvedlegg for hormonspiral.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Det er særlig viktig å avlive mange av mytene rundt spiralbruk. Brukerinformasjonen gir et minimum. Kvinnen bør anbefales å ta smertestillende, for eksempel Paracet 1 g + Ibux 400 mg cirka 1 time før neste konsultasjon.
Ha gjerne en demospiral som kvinnen kan se og kjenne på.
Anamnese
Helseinformasjon i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner.
Særlig viktig er det å utelukke graviditet. Kvinner som ikke bruker prevensjon, skal ikke ha hatt ubeskyttet samleie siden forrige mens, før spiralinnsettingen. Kvinner som bruker prevensjon (for eksempel p-piller), fortsetter med nåværende prevensjonsmetode til etter hun har fått satt inn spiral. De som ikke bruker prevensjon kan få tilbud om gestagen p-pille frem til en får satt inn spiral.
Har kvinnen kjent hjertesykdom?
Det er ikke uvanlig at innsetting av spiral kan forårsake en vasovagal reaksjon. For de fleste kvinner er dette en ubehagelig, men ufarlig reaksjon. For noen kvinner med hjertesykdom (enkel ventrikkel, Eisenmengers syndrom, takykardi eller bradykardi) kan imidlertid en vasovagal reaksjon skape en potensielt farlig situasjon for kvinnen, og spiralen bør i slike tilfeller settes inn på sykehus.
Undersøkelse
Prøver for seksuelt overførbare infeksjoner (SOI) tas som en selvtest av kvinnen etter første konsultasjon, eller av lege på andre konsultasjon. Som et minimum bør det testes for klamydia hos kvinner der cervikalbarrieren skal brytes. Øvrige tester tas etter vanlige indikasjoner.
Har pasienten fått endret utflod, har mellomblødninger av ukjent årsak eller nedre magesmerter, skal det vurderes en gynekologisk undersøkelse. Det bør undersøkes om symptomene skyldes SOI, bekkeninfeksjon eller underlivstilstander som bakteriell vaginose. Ved mellomblødninger bør det tas en cervixcytologi om kvinnen er over 25 år og ikke har gjort en celleprøve. Er kvinnen under 25 år, kan cervixpatologi også være årsak til småblødninger.
Resept
Kvinnen trenger resept for å kjøpe og hente ut hormonspiralen på apoteket. Informer gjerne om at selve spiralen er liten, selv om pakken med innføringsmekanismen er stor.
ANDRE KONSULTASJON: INNSETTING
Dersom prøve på SOI ble tatt, avtales andre konsultasjon når prøvesvarene er klare.
Dersom prøvetakning for SOI ikke er foretatt, tas det en cervixprøve rett før innsetting av spiralen (minimum klamydia, øvrige tester tas etter vanlige indikasjoner). Ved eventuell positiv prøve kan kvinnen beholde spiralen dersom det gis adekvat behandling i ettertid:
- Ved positiv klamydia eller gonoré gis kvinnen standard behandling.
- Mykoplasma skal kun testes for ved symptomer. Det anbefales at man ikke setter spiral på pasienter med symptomer før prøvesvar foreligger.
Informasjon
Før innsetting må kvinnen informeres om det endrede blødningsmønsteret som kan innebære småblødninger de første månedene. Over tid er det stor sannsynlighet for redusert blødningsmengde, og mulighet for amenoré.
Uregelmessige blødninger kan imidlertid være et symptom på en SOI (for eksempel klamydia). Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
Informer om hvordan innsettingen skal foregå. Opplys også om at kvinnen kan avbryte underveis, dersom hun har behov for det. Etter en spiralinnsetting er det vanlig å få en vasovagal reaksjon med kvalme, svimmelhet og følelse av å være uvel. En vasovagal reaksjon kan også gi oppkast eller kortvarig besvimelse. Forklar kvinnen at dette kan skje, og at det er en helt normal reaksjon, som ikke betyr at noe har gått galt med selve innsettingen.
Undersøk deretter om hun har noen spørsmål til brukerinformasjonen hun fikk ved forrige konsultasjon.
Legg særlig vekt på grunner til å oppsøke lege de første 14 dagene, som:
- Vedvarende eller økende smertefulle vaginalblødninger
- Smerter i underlivet, særlig samtidig med feber og endret utflod
De første syv dagene etter innsetting av spiral skal kvinnen bruke bind, ikke tamponger. Hun bør også rådes til å unngå samleie og bading (karbad, basseng og utendørs) de første syv dagene. Man antar at disse rådene vil redusere risikoen for bekkeninfeksjon, men de er ikke vitenskapelig dokumentert, kun basert på empiri. For øvrig kan hun leve som normalt.
Om kvinnen har behov for menstruasjonsbeskyttelse etter de syv første dagene, kan hun velge bind, truseinnlegg eller tamponger. Tampongbruk har ikke vist seg å øke faren for utstøting. Vi fraråder derimot å bruke menskopp. En amerikansk studie viser at risikoen for utstøtning av kobberspiral ved bruk av menskopp økte fra 4,7 % til 14,3 % det første året. Dette sammenfaller med våre erfaringer ved Sex og samfunn.
Om kvinnen har behov for smertestillende behandling etter spiralinnsettingen, kan hun for eksempel rådes til å ta Paracet 1 g + Ibux 400 mg. Denne dosen kan tas opptil hver 6. time, ved behov.
Anamnese
Spør igjen om kvinnen kan være gravid. Ta eventuelt en graviditetstest ved behov.
Innsetting
Spiralen settes inn av lege, helsesykepleier eller jordmor som er godt kjent med prosedyren.
Ferdigheten med innsetting av spiral bør vedlikeholdes, og som en tommelfingerregel bør man sette inn én spiral i måneden.
Ofte blir det sagt at det er enklest å sette inn spiral under pågående menstruasjon. Flere studier har sett på om tidspunkt i syklus for innsetting kan ha påvirkning på sikkerhet mot graviditet, risiko for utstøting eller blødninger og smerter ved innsetting. Konklusjonene er at man ikke finner noen forskjell.
Det er ikke nødvendig, men en fordel med en assistent til å bistå med utstyret.
Innsetting mislykkes i om lag 1 av 200 tilfeller, som regel på grunn av smerter ved trykk mot en trang cervix. Noen kvinner kan også ha anatomiske forhold som gjør at innsettingen mislykkes. Ved mislykket innsetting kan man søke om refusjon hos produsenten.
Dessuten må uterus være stor nok til å kunne romme en spiral. Vi anbefaler at man ikke setter inn spiral hos kvinner med et sondemål under 5 cm.
TREDJE KONSULTASJON: KONTROLL
Vi anbefaler at det tilbys en kontroll én–to måneder etter innsetting, men dette er ikke strengt nødvendig. Deretter er det ikke nødvendig med kontroller før spiralen skal fjernes.
Informasjon
Spør om bivirkninger. Er det noen nye ting kvinnen lurer på?
Undersøkelse
Vanlig underlivsundersøkelse med visuell kontroll av spiraltrådene. Utfør en bimanuell palpasjon og undersøk om kvinnen er ruggeøm (tegn på bekkeninfeksjon).
SENERE KONSULTASJONER
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av hormonspiral. Uregelmessige blødninger de første tolv månedene regnes som normalt, men hos de fleste blir blødningene mindre og sjeldnere jo lenger hormonspiralen sitter.
Selv om uregelmessige blødninger oftest skyldes hormonspiralen, er det likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Særlig ved postcoitale blødninger bør kvinnen tilbys en gynekologisk undersøkelse med cervixcytologi selv om hun er under 25 år.
Dersom SOI er utelukket, kan disse kvinnene prøve Microgynon (eller Oralcon/Melleva) daglig i tre måneder, med eller uten pauser. Rasjonalet bak en slik behandling er at endometrieslimhinnen vil bygges opp under påvirkning av østrogen. Kvinnen blir dermed blødningsfri mens hun bruker Microgynon. Etter seponering av Microgynon vil hun normalt få en bortfallsblødning der endometriet støtes ut, og deretter vil hun forhåpentligvis ha mindre sjanse for mellomblødninger. P-pillene kan tas med pauser eller brukes kontinuerlig i tre måneder, uten pauser mellom brettene.
Det er ingen evidens for at bruk av p-piller i tillegg til hormonspiral har effekt på blødninger, og rådet baserer seg utelukkende på empiri. Det er heller ingen studier som har sett på eventuelle fordeler eller risikoer ved langvarig bruk av kombinasjons-p-piller i tillegg til hormonspiral. Hvis de uregelmessige blødningene ikke går over etter tre måneder, bør kvinnen derfor anbefales å bytte til annen prevensjon.
Dersom man velger å anbefale denne metoden, må man forsikre seg om at kvinnen ikke har kontraindikasjoner mot bruk av kombinasjonspreparater (se kapittel 1.2 Kombinasjonspreparater). Helseinformasjon i journalvedlegg for kombinasjonspreparater må fylles ut sammen med kvinnen. Kvinnen må også få god informasjon om fordeler og ulemper ved kombinasjons-p-piller. Brukerinformasjonen gir et minimum.
Bekkeninfeksjon
Dersom en kvinne med spiral skulle presentere symptomer som er forenelig med bekkeninfeksjon (PID/salpingitt), er det godt dokumentert at det er tilstrekkelig å starte med adekvat antibiotikabehandling uten at spiralen fjernes. Bare dersom kvinnen har manglende respons på behandling etter 72 timer, er det indikasjon for å fjerne spiralen. Kvinner med manglende respons på behandling etter 72 timer bør som en hovedregel legges inn på gynekologisk avdeling for behandling. For mer info, se kapittel 3.18 Bekkeninfeksjon.
Radiologiske undersøkelser
Hormonspiralene Jaydess og Kyleena har en liten sølvring rundt skaftet. Dette gjør at spiralene er godt synlig ved alle typer billeddiagnostikk. De øvrige hormonspiralene har ikke deler av metall. Siden sølv ikke er et magnetisk metall, kan en kvinne med hormonspiral trygt gjennomføre alle typer radiologiske undersøkelser, inkludert MR.
ANDRE INDIKASJONER FOR BRUK
Mirena hormonspiral har to indikasjoner for bruk, utenom bruk som prevensjonsmiddel.
Behandling mot kraftige blødninger
Mirena kan brukes som behandling mot kraftige blødninger, og vil i mange tilfeller være et godt og enkelt alternativ til kirurgi, for eksempel hos kvinner med myomer og problematiske blødninger.
Beskyttelse mot endometriecancer ved bruk av MHT
Kvinner i overgangsalderen bruker ofte østrogen (MHT = menopausal hormonterapi) som behandling mot klimakterielle plager som hetetokter, økt svetting, søvnproblemer, blødningsforstyrrelser og tørre slimhinner. Østrogen alene vil gi en økt risiko for endometriecancer, og det finnes derfor flere MHT kombinasjonspreparater med både østrogen og gestagen, for å unngå denne økte risikoen. Kvinner som har en Mirena inneliggende, kan allikevel bruke et rent østrogenpreparat, fordi spiralen gir beskyttelse av endometriet ved lokal gestagenpåvirkning.
Gestagen p-piller
GESTAGEN P-PILLE |
||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
Gestagen p-piller med desogestrel har samme effektivitet som kombinasjons-p-piller («vanlige» p-piller). Pillene tas daglig, uten pillefrie uker. Ulempene er uforutsigbart blødningsmønster og ingen mulighet til å forskyve blødningene. Fordelene er få øvrige bivirkninger, både ufarlige og alvorlige.
Slinda er et nytt preparat på markedet. Denne tas med en fire dagers pause. Dette skal ifølge produsenten gi mindre blødningsforstyrrelser.
BRUKSMÅTE
Valg av gestagen p-pille
I Norge finnes merkene Cerazette, Vinelle og Desirett. Disse er synonympreparater med identisk hormoninnhold og inneholder gestagenet desogestrel. Prisen er mellom 118–198 kroner for tre brett, en månedlig kostnad på ca. 40–70 kroner.
Et nytt preparat er Slinda, som inneholder 4 mg av gestagenet drospirenon. Dette gestagenet finner man også i flere kombinasjonspreparater, men i en noe lavere dose enn i denne rene gestagen p-pillen.
Starte med gestagen p-pille med desogestrel
Kvinner som har regelmessige menstruasjoner, er sikker fra første pille dersom hun starter med gestagen p-piller i løpet av de fem første dagene av en menstruasjon eller etter et abortinngrep. Hvis hun starter utenom disse dagene, må hun bruke tilleggsprevensjon i to dager.
Regelen om to dager gjelder også for kvinner med svært uregelmessig menstruasjonssyklus.
Starte med gestagen p-pillen Slinda
Det nye preparatet med drospirenon, Slinda, har vi lite erfaring med, og det finnes lite litteratur og retningslinjer på bruk. Vi har derfor kun produsentens anbefalinger. Produsenten anbefaler oppstart første dag i mensen. Dersom oppstarten er utenom dette, anbefales det tilleggsprevensjon i syv dager.
Bruk av gestagen p-piller med desogestrel
Kvinnen skal ta en pille til omtrent samme tid hver dag. Det tillates et avvik på ± 12 timer, det vil si at en pille kan tas opptil 12 timer for sent, uten at det påvirker sikkerheten mot graviditet. Ved bruk av gestagen p-piller med desogestrel er det ikke pillefrie (hormonfrie) uker.
Bruk av gestagen p-pillen Slinda
Slinda skal tas daglig. Det er 24 hvite aktive tabletter med hormoner, og fire grønne hormonfrie piller. Noen vil få en blødning når de tar de grønne hormonfrie tablettene. Det er ikke nødvendigvis slik at man får blødning i de fire hormonfrie dagene. Det tillates et avvik på ± 24 timer.
Slutte med begge typer gestagen p-piller
Gestagen p-piller kan seponeres når som helst, og ovulasjonen vil raskt etableres. Kvinnen må informeres om at hun i teorien kan få eggløsning dagen etter siste pille. I en randomisert kontrollert studie så man at gjennomsnittlig tid fram til første ovulasjon, etter at kvinnene sluttet med gestagen p-piller, var 17,2 døgn.
Glemt én eller flere piller desogestrel
Dersom pillen med desogestrel tas mer enn tolv timer for sent (det går mer enn 36 timer mellom to piller), skal kvinnen ta den siste pillen så snart som mulig og deretter fortsette med de neste tablettene til vanlig tid. Dersom kvinnen glemmer pillene to eller flere dager på rad, skal hun kun ta den siste pillen hun glemte, og deretter fortsette med de neste tablettene til vanlig tid.
Hun må bruke kondom eller avstå fra samleie til hun har tatt piller i to dager igjen.
Eksempel: Hvis det er torsdag klokken 10.00 og hun oppdager at hun glemte å ta onsdagspillen klokken 19.00, tar hun onsdagspillen med en gang. Torsdagspillen tar hun så til kvelden. Fra fredag fortsetter hun å ta pillene til vanlig tid. Kondom eller avstå fra samleie i to dager.
Glemt pille med desogestrel og ubeskyttet samleie
Gestagenpillen med desogestrel virker primært ved å danne en tykk slimpropp som hindrer sædceller i å komme inn i livmoren. Sædcellene som blir liggende i skjeden, blir fort inaktive grunnet miljøet i skjeden. Etter 36 timer kan slimproppen ha blitt redusert eller borte, og ubeskyttet samleie etter dette kan gi risiko for graviditet.
Det vil være i risiko frem til man har stått på pillen i 48 timer igjen.
Har man hatt ubeskyttet samleie i perioden fra glemt pille (mer enn 36 timer) og til man har brukt pillen i 48 timer igjen, skal det anbefales nødprevensjon. Om hun da skal ta pillen hun glemte, og/eller fortsette med pillene, avhenger av hvilken nødprevensjon hun tar. Ulipristalacetat er ikke lenger anbefalt som førstevalg, men dersom det brukes skal hun vente fem døgn før hun starter opp med sin vanlige prevensjon. Les mer om hvorfor det er slik, og hva som defineres som prevensjonssvikt lengre ned på siden her og i nødprevensjonskapittelet.
DESOGESTREL |
||||||
|---|---|---|---|---|---|---|
|
||||||
*Forutsetter riktig brukt tidligere på brettet.
** Se tabell for hva pasienten skal gjøre i fortsettelsen. Hvis det er behov for nødprevensjon med ulipristalacetat, skal de ikke starte opp med minipiller før det har gått 5 dager. Se råd i prevensjonskapittelet.
*** En graviditetstest er sikker 3 uker etter siste US
Forkortelser: NP, nødprevensjon; US, ubeskyttet samleie; HFI, hormonfritt intervall.
Eksempel: Hvis hun tok pillen tirsdag klokken 20.00, men glemte pillen onsdag klokken 20.00, så er hun utsatt for graviditet etter torsdag klokken 08.00 (36 timer siden siste pille). Man må vurdere nødprevensjon om hun har hatt samleie i perioden fra torsdag klokken 08.00 og inntil hun har tatt pillene i 48 timer igjen.
Glemt én eller flere piller Slinda
Slinda virker på samme måte som kombinasjonspreparater ved å hindre eggløsning.
Tablettene skal tas hver 24. time. Dersom en tablett tas mer enn 24 timer for sent (det går mer enn 48 timer mellom to piller), skal en ta den siste pillen så snart som mulig, og deretter fortsette med de neste tablettene til vanlig tid. Dersom det er færre enn 7 aktive piller igjen på brettet, skal en droppe de fire placebopillene og starte rett på neste brett. Beskyttelsen mot graviditet kan være redusert, og man bør bruke kondom de neste syv dagene.
Glemt flere Slinda-piller og ubeskyttet samleie
SLINDA |
||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
||||||||||||||||||||||||||||||
*forutsetter riktig brukt tidligere på brettet.
** se tabell for hva pasienten skal gjøre i fortsettelsen. Hvis det er behov for nødprevensjon med ulipristal acetat, skal de ikke starte opp med p-piller før det har gått 5 dager. Se råd i prevensjonskapittelet.
***en graviditetstest er sikker 3 uker etter siste US
Forkortelser: NP, nødprevensjon; US, ubeskyttet samleie; HFI, hormonfritt intervall.
Dersom det har vært ubeskyttet samleie i perioden med glemte piller eller innen syv dager etter gjenoppstart, bør en vurdere nødprevensjon.
Se hva som defineres som prevensjonssvikt i nødprevensjonskapittelet.
Det er vanskelig å nøyaktig anslå risikoen for graviditet ved de ulike kombinasjonene av glemte piller. I tillegg til å følge reglene for glemte piller, må man i et hvert tilfelle vurdere om det er behov for nødprevensjon og hvilken type man bør velge. Disse punktene må vurderes:
- Jo flere piller som er glemt, desto større er risikoen for redusert beskyttelse mot graviditet.
- Glemte piller dag 1-7 etter HFI:
- Hvis en eller flere piller er glemt dag 1-7 og det var US i HFI eller senere, kan risikoen for graviditet være stor og man bør vurdere NP.
- Glemte piller dag 8-17:
- Så lenge alle pillene tidligere på brettet er tatt til riktig tid, er risikoen for graviditet liten dersom man glemmer opp til 4 piller etter hverandre mellom dag 8 og 17. NP kan vurderes, men man bør prioritere å starte opp igjen med pillene.
- Hvis noen annen kombinasjon av piller er glemt dag 8-17, bør man vurdere nødprevensjon.
- Glemte piller dag 18-24:
- Så lenge alle pillene tidligere på brettet er tatt til riktig tid, er risikoen for graviditet liten dersom man glemmer opp til 4 piller etter hverandre mellom dag 18 og 24. NP kan vurderes, men man bør prioritere å starte opp igjen med pillene og hoppe over HFI.
- Hvis noen annen kombinasjon av piller er glemt dag 18-24, bør man vurdere nødprevensjon.
HVILKEN TYPE NØDPREVENSJON BØR MAN VELGE VED PREVENSJONSSVIKT?
- Dersom det er behov for nødprevensjon etter glemt gestagen p-pille, kan man gi Levonorgestrel innen 96 timer og gestagen p-pille kan startes opp uten pause.
- Ulipristalacetat er generelt ikke anbefalt når man har glemt piller fordi:
- Den ovulasjonsutsettende effekten til ulipristalacetat kan bli redusert dersom man starter opp med progesteron før karantenetiden på 5 dager. Men dersom man venter med å starte opp med prevensjonen i 5 dager, øker dette antall piller som ikke tas og således øker det risikoen for at en eggløsning kan finne sted.
- Dersom Ulipristalacetat brukes innen 7 dager etter inntak av annen hormonell prevensjon, kan allerede sirkulerende resterende gestagen teoretisk sett redusere effekten av Ulipristal.
- Så lenge alle piller ble tatt korrekt på forrige brett, kan kobberspiral brukes som nødprevensjon.
- Innen fem døgn etter den første glemte pillen ELLER
- Innen fem døgn etter det første ubeskyttede samleiet på det aktuelle brettet.
- Velg her den situasjonen som skjedde sist.
Oppkast, kraftig diaré
Dersom kvinnen kaster opp innen to timer etter at hun har tatt en pille, skal hun ta en ny pille. Kaster hun opp på ny innen to timer, skal hun følge prosedyren for å ha glemt én pille.
Om hun har svært kraftig og vanntynn diaré (løs mage regnes ikke som kraftig diaré) i mer enn 24 timer, kan hun ikke regne med å være beskyttet mot graviditet før hun har vært symptomfri i to døgn (syv døgn med Slinda).
Brukslengde
Det er ingen øvre grense for hvor lenge en kvinne kan bruke gestagen p-pille. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Det er få studier som har sett på effekten av gestagen p-piller hos overvektige kvinner. Ut fra dagens kunnskap antar man at kvinner med høy BMI har god nok effekt av gestagen p-piller. Det er heller ingen støtte i litteraturen for at kvinner med høy BMI bør ta mer enn en gestagen p-pille daglig.
Aldersgrense
Det er ingen nedre eller øvre aldersgrense for å starte med gestagen p-piller som prevensjon.
Postmenopausale kvinner
For kvinner som bruker gestagen p-piller, er det ikke mulig å bruke amenoré som et mål på om ovulasjonen har stanset for godt, siden amenoré også kan være en bivirkning av gestagen p-pillene.
Kvinner over 50 år som ønsker å slutte med gestagen p-piller, kan sjekke FSH-nivået med en blodprøve. Om FSH er forhøyet (>30 IU/L), tas det en ny blodprøve etter seks uker. Hvis den andre blodprøven også viser forhøyet FSH (>30 IU/L), skal kvinnen fortsette med gestagen p-pillene i ett år før hun kan slutte.
Kvinner som fortsatt har blødninger etter fylte 55 år, bør henvises for utredning av en mulig postmenopausal blødning hvis det oppstår endringer i blødningsmengde eller blødningsmønsteret. Kvinner over 55 år trenger ikke å utredes med FSH-målinger, men kan slutte med prevensjon når de har vært amenoréisk i ett år.
BYTTE TIL GESTAGEN P-PILLE |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til gestagen p-pille, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon eller avholdenhet de første to dagene etter oppstart med gestagen p-pille, syv dager for Slinda. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv sammenhengende dager, kan hun gå direkte over på gestagen p-pille. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på gestagen p-pille. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra minipiller. Ved overgang fra minipiller kan kvinnen gå direkte over til gestagen p-pille uten opphold. Bytte fra p-sprøyte. Start med gestagen p-pille senest 14 uker etter siste injeksjon. Bytte fra p-stav. Kvinnen starter med gestagen p-pillen samme dag som p-staven fjernes (dersom det er mindre enn tre år siden p-staven ble satt inn). Bytte fra hormonspiral. Kvinnen starter med gestagen p-pillen samme dag som hormonspiralen fjernes (dersom det er innenfor spiralens brukstid). Bytte fra kobberspiral. Ved overgang fra kobberspiral skal kvinnen starte med gestagen p-pille minst to dager (syv dager for Slinda) før kobberspiralen fjernes. I tillegg skal hun unngå ubeskyttet samleie de siste syv dagene før spiralen fjernes. Fjernes kobberspiralen på menstruasjonens 1. til 5. dag, kan kvinnen starte med gestagen p-pillen samme dag. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om gestagen p-piller og et eget journalvedlegg for gestagen p-piller.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det viktigste er å få frem at gestagen p-piller vil gi uforutsigbart blødningsmønster de første månedene, og mulighet for amenoré etter hvert. På Slinda er det større sannsynlighet for regelmessige blødninger hver måned.
Uregelmessige blødninger kan imidlertid være et symptom på en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
Ha gjerne et demobrett med gestagen p-piller som man kan vise fram til kvinnen.
Anamnese
Helseinformasjonen i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner.
Undersøkelse
Det er ikke nødvendig med spesifikke undersøkelser ved oppstart av gestagen p-pille.
Resept
Resepter på prevensjon skrives ut for tre år.
SENERE KONSULTASJONER
Hyppighet
Tidspunktet for første kontroll bestemmes i samråd med kvinnen selv. Det er sjelden medisinske grunner for en tidlig kontroll. Formålet med en eventuell tidlig kontroll er å hjelpe kvinnen til å fortsette med gestagen p-pillene. De yngste førstegangsbrukerne av gestagen p-piller er antakelig de som trenger mest veiledning.
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av gestagen p-piller. Det er likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette.
For kvinner som gjerne ønsker å fortsette med piller uten østrogen, kan det å bytte mellom de to typene gestagenpiller, eller til minipille, hjelpe for noen.
Det er ingen evidens for at det å doble dosen (å ta to piller daglig) vil gi mindre eller færre blødninger.
Informasjon
Er det noen nye ting kvinnen lurer på?
Anamnese
Spør om bivirkninger.
P-sprøyte
P-SPRØYTE |
||||||
|---|---|---|---|---|---|---|
|
P-sprøyte er et godt valg for kvinner som trenger et sikkert, usynlig og enkelt prevensjonsmiddel. Det eneste kvinnen trenger å huske på, er at en ny sprøyte settes hver 12. uke.
Ulempene med p-sprøyte er at det kan bli vanskelig å planlegge graviditet. Etter at kvinnen slutter, kan det ta mer enn ett år før menstruasjon og ovulasjon reetableres. En annen ulempe er at dersom kvinnen får uønskede bivirkninger, så kan hun ikke slutte med eller fjerne prevensjonsmiddelet, men må vente til effekten avtar. Fordelen er at kvinnen ikke behøver å huske på prevensjon mer enn hver 3. måned.
BRUKSMÅTE
Valg av p-sprøyte
I Norge finnes bare Depo-Provera på markedet. Depo-Provera inneholder gestagenet medroksyprogesteronacetat, og leveres som ferdig, opptrukken engangssprøyte. Prisen er cirka 90 kroner for en sprøyte. Dette gir en månedlig kostnad på rundt 30 kroner.
Starte med p-sprøyte
Første p-sprøyte kan settes når som helst dersom kvinnen er sikker på at hun ikke er gravid. Det er enklest å starte en av de fem første dagene av menstruasjonen. Da vil hun være sikker fra første dag. Dersom hun starter utenom de fem første dagene av menstruasjonen, må hun bruke tilleggsprevensjon i syv dager.
Bruk av p-sprøyte
Ny sprøyte settes innen tolv uker fra forrige injeksjon.
Slutte med p-sprøyte
Kvinnen kan slutte når som helst, men beskyttelsen vil uansett vare i tolv uker etter siste injeksjon. Den kan vare lenger, men kvinnen skal ikke regne med dette. Gjennomsnittlig tar det omtrent 6 måneder før den første eggløsningen kommer. Den kan komme tidligere, men enkelte kvinner har opplevd at det kan gå opptil ett år før eggløsning og menstruasjon kommer tilbake. Kvinnen må informeres om at eggløsningen kan komme før den første blødningen.
Det er ingenting som tyder på at kvinnens fruktbarhet blir nedsatt, selv om det skulle ta lang tid før eggløsningen reetableres.
Glemt p-sprøyte
Dersom kvinnen glemmer å få satt neste sprøyte til vanlig tid, regnes hun likevel som sikker mot graviditet dersom hun får neste sprøyte innen to uker. Det vil si at det ikke går mer enn 14 uker mellom to sprøyter. Dersom kvinnen er mer enn to uker for sen med neste sprøyte, kan hun likevel få en ny injeksjon, dersom man med rimelig stor sikkerhet kan si at hun ikke er gravid. Vurder behovet for en graviditetstest og eventuelt nødprevensjon. Når neste injeksjon er mer enn to uker for sen, skal hun avstå fra samleie eller bruke kondom de første syv dagene.
Til tross for at man mener at antikonsepsjonseffekten varer i opptil 14 uker etter siste sprøyte, skal man vanligvis ikke anbefale kvinnen å la det gå mer enn tolv uker mellom to injeksjoner.
Se hva som defineres som prevensjonssvikt i nødprevensjonskapittelet.
Brukslengde
Det er ingen definert grense for hvor lenge en kvinne kan bruke p-sprøyte. Ved fornying av resept, minimum hvert tredje år, bør man vurdere sammen med kvinnen om hun ønsker å fortsette med p-sprøyte. Man bør da diskutere risikoer, fordeler og brukerens ønsker.
Vektgrense
Det er ikke satt noen absolutt øvre vektgrense for bruk av p-sprøyte. Få studier har sett på sammenhengen mellom kvinnens vekt og effekten av p-sprøyte, men i studiene som er tilgjengelig, er det ikke sett økt risiko for uønsket graviditet hos kvinner med overvekt. Det er ikke undersøkt effekt av p-sprøyte hos kvinner med BMI over 40.
Overvekt alene er ingen kontraindikasjon for bruk av p-sprøyte, men dersom kvinnen i tillegg til overvekt har multiple faktorer for å utvikle hjerte- og karsykdom (høy alder, diabetes, høyt blodtrykk, røyker, har hyperlipidemi og familiær opphopning av hjerte- og karsykdom), er de øvrige gestagenpreparatene tryggere alternativer.
Aldersgrense
Man bør være tilbakeholden med å gi p-sprøyte til kvinner under 18 år, på grunn av bekymring for at disse kvinnene vil få høyere risiko for benbrudd og osteoporose senere i livet. Hvis alle andre prevensjonsmetoder er uaktuelle for kvinnen, kan hun allikevel bruke p-sprøyte. Sammenhengen mellom nedsatt bentetthet og bruk av p-sprøyte er nærmere beskrevet under bivirkninger i Kapittel 1.1 Gestagenpreparater.
Med økende alder øker også særlig risikoen for hjerte- og karsykdommer. Samtidig bruk av p-sprøyte kan også øke denne risikoen. Kvinner over 35 år med tilleggsrisiko for hjerte- og karsykdom (røyker, overvekt, diabetes, hyperlipidemi og økt hereditet for hjerte- og karsykdom) bør derfor ikke bruke p-sprøyte.
Gitt at det ikke har oppstått tilleggsrisiko for hjerte- og karsykdom, kan p-sprøyte brukes hos kvinner opp til 50 år.
Etter fylte 50 år anbefales kvinner å bytte til et annet gestagenpreparat eller til hormonfri prevensjon. Dette skyldes at man ønsker å være tilbakeholden med bruk av p-sprøyte hos kvinner like før menopause, på grunn av en teoretisk økt risiko for postmenopausale brudd eller osteoporose. Fylte 50 år er allikevel ingen absolutt kontraindikasjon. Hvis kvinnen ønsker å fortsette med p-sprøyte, etter å ha diskutert fordeler og ulemper, er det viktig at kvinnen opplever støtte fra helsepersonellet i valget hun har tatt.
BYTTE TIL P-SPRØYTE |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til p-sprøyte, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon eller avholdenhet de første syv dagene etter oppstart med p-sprøyte. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon, og hun skal vente med p-sprøyten til man med sikkerhet kan fastslå at hun ikke er gravid. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv sammenhengende dager, kan hun gå direkte over på p-sprøyte. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på p-sprøyte. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på p-sprøyte. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på p-sprøyte. Bytte fra gestagen p-piller Ved overgang fra disse kan hun gå direkte over på p-sprøyte. Bytte fra minipille. Ved overgang fra disse skal kvinnen starte med p-sprøyte, men må i tillegg fortsette med minipiller i syv dager. Bytte fra p-stav. Kvinnen starter med p-sprøyte samme dag som p-staven fjernes, og det må være mindre enn tre år siden p-staven ble satt inn. Bytte fra hormonspiral. Kvinnen starter med p-sprøyte minst syv dager før hormonspiralen fjernes. Bytte fra kobberspiral. Ved overgang fra kobberspiral anbefales det at spiralen fjernes i løpet av de fem første dagene av menstruasjonen, og at kvinnen starter med p-sprøyte umiddelbart etter fjerning. Alternativt kan p-sprøyten settes syv dager før spiralen fjernes. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om p-sprøyte og et eget journalvedlegg for p-sprøyte.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det viktigste er å få frem at p-sprøyte vil gi uforutsigbart blødningsmønster de første månedene, og stor mulighet for amenoré etter hvert.
Uregelmessige blødninger kan imidlertid være et symptom på en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
I tillegg bør man informere om at kvinner i sjeldne tilfeller kan få en abnorm vektøkning etter oppstart med p-sprøyte. Kvinner som opplever en vektøkning på mer enn 5 % av kroppsvekten de første seks månedene, bør få beskjed om at de i så fall skal kontakte lege, jordmor eller helsesykepleier.
Anamnese
Helseinformasjonen i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner. Kvinner med livsstil og/eller risikofaktorer som gir økt risiko for osteoporose senere i livet (osteoporose i familien, røyking og stort alkoholforbruk, anoreksi, cøliaki), bør velge en annen prevensjonsmetode.
Undersøkelse
Blodtrykksmåling. Hos kvinner med økt risiko for hjerte- og karsykdommer bør man sjekke BMI (vekt og høyde). Det er ikke nødvendig med andre undersøkelser ved oppstart av p-sprøyte.
Resept
Resepter på prevensjon skrives ut for tre år.
Injeksjon
Rist sprøyten forsiktig, men ikke så mye at innholdet skummer. Desinfiser huden på innstikksstedet med sprit. Injiser intramuskulært. Det enkleste er i glutealmuskulaturen, men sprøyten kan også settes i deltoidmuskelen. Ikke massér innstikksstedet etterpå. Pasienten skal observeres i 15–20 minutter etter injeksjonen, på grunn av fare for anafylaktisk reaksjon.
Lokale reaksjoner
Det er observert at en liten gruppe får en lokal reaksjon på innstikksstedet med kløe, rødhet, hudforandringer, smerte og indurasjon. Disse reaksjonene går tilbake i løpet av noen uker. En sjelden gang har det blitt observert små arr, hudatrofi og pigmentforandringer på innstikksstedet, som ikke er reversible.
Anafylaksi
Injeksjon av p-sprøyte kan selv etter lang tids bruk, men i svært sjeldne tilfeller, gi et anafylaktisk sjokk. Dette er en livstruende tilstand som gir pustevansker, blodtrykksfall, utslett, angioødem, kløe og besvimelse. Den mest alvorlige følgen er at pasienten kan få raskt innsettende bronkospasme og konstriksjon av luftveier.
Steder hvor p-sprøyte injiseres, bør som et minimum ha tilgjengelig adrenalin til injeksjon (for eksempel EpiPen). Helsepersonellet som utfører injeksjonen, skal kjenne til hvordan adrenalin injiseres, og skal være trygg på gjennomføring av hjerte- og lungeredning (HLR).
SENERE KONSULTASJONER
Hyppighet
Kvinnen bør få en avtale for å sette neste sprøyte innen tolv uker fra forrige injeksjon.
Minst hvert tredje år bør man dessuten vurdere helsetilstanden til kvinner som ønsker å fortsette med p-sprøyte. Ved konsultasjonen bør man også diskutere fordeler og ulemper ved fortsatt bruk. Det er viktig at kvinnen opplever støtte fra helsepersonellet, enten hun velger å fortsette å bruke p-sprøyte eller ønsker å bytte til et annet prevensjonsmiddel.
Informasjon
Er det noen nye ting kvinnen lurer på?
Anamnese
Spør om bivirkninger, særlig om blødningsmønsteret. Kartlegg i tillegg om kvinnen har hatt stor vektoppgang etter at hun begynte på p-sprøyten.
Uregelmessige blødninger
Første halvår er blødningene ofte uregelmessige. Deretter blir de få eller ingen. Jo lengre tid en kvinne bruker p-sprøyte, jo større er sjansen for at blødningene forsvinner helt. Blødningsforstyrrelser er en viktig grunn til at mange kvinner ikke fortsetter med p-sprøyte. Dersom de uregelmessige blødningene vedvarer på første sprøyte, kan neste sprøyte settes allerede etter ti uker. Det er ingen studier som støtter at det å sette neste sprøyte to uker tidligere har effekt, rådet er utelukkende basert på empiri.
Uregelmessige blødninger kan imidlertid være et symptom på en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Vurder test for SOI. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Kvinner under 25 år bør også få en gynekologisk undersøkelse om blødningene kommer etter samleie.
Dersom SOI er utelukket, kan disse kvinnene prøve Microgynon (eller Oralcon) daglig i tre måneder, med eller uten pauser. Det rasjonelle bak en slik behandling er at endometrieslimhinnen vil bygges opp under påvirkning av østrogen. Kvinnen blir dermed blødningsfri mens hun bruker Microgynon. Etter seponering av Microgynon vil hun normalt få en bortfallsblødning der endometriet støtes ut, og deretter vil hun forhåpentligvis ha mindre sjanse for mellomblødninger. P-pillene kan tas med pauser eller brukes kontinuerlig i tre måneder, uten pauser mellom brettene.
Det er ingen evidens for at bruk av p-piller i tillegg til p-sprøyte har langsiktig effekt på blødninger, og rådet baserer seg utelukkende på empiri. Det er heller ingen studier som har sett på eventuelle fordeler eller risikoer ved langvarig bruk av kombinasjons-p-piller i tillegg til p-sprøyte. Hvis de uregelmessige blødningene ikke går over etter tre måneder, bør kvinnen anbefales å bytte til annen prevensjon.
Dersom man velger å anbefale denne metoden, må man forsikre seg om at kvinnen ikke har kontraindikasjoner mot bruk av kombinasjonspreparater. Helseinformasjon i journalvedlegg for kombinasjonspreparater må fylles ut sammen med kvinnen. Kvinnen må også få god informasjon om fordeler og ulemper ved kombinasjons-p-piller. Brukerinformasjonen gir et minimum.
Minipiller
MINIPILLER |
||||||
|---|---|---|---|---|---|---|
|
Minipiller har samme effektivitet som kombinasjonspiller («vanlige» p-piller), men kun hvis pillene tas til nøyaktig samme tidspunkt hver dag. Kvinnen tar én pille daglig, uten pillefrie uker. Ulempene er uregelmessige blødninger og at pillene må tas til samme tid hver dag. Fordelene er få bivirkninger, både ufarlige og alvorlige.
BRUKSMÅTE
Valg av minipiller
I Norge finnes det nå bare Conludag på markedet. Den koster cirka 90 kroner for en pakke med tre brett. Dette gir en månedlig kostnad på rundt 30 kroner.
Starte med minipiller
Kvinner som har regelmessige menstruasjoner, er sikker fra første pille dersom hun starter med minipiller i løpet av de fem første dagene av en menstruasjon eller etter et abortinngrep. Begynner hun utenom de fem første dagene av menstruasjonen, må hun bruke tilleggsprevensjon i to dager.
Regelen om to dager gjelder også kvinner med svært uregelmessig menstruasjonssyklus.
Bruk av minipiller
Det er 28 piller på brettet. Kvinnen skal ta en pille til samme tid hver dag. For Conludag tillates et avvik på ± 3 timer. Ved bruk av minipiller tar kvinnen kontinuerlig en pille hver dag, og hun skal ikke ha pillefrie uker.
Slutte med minipiller
Minipiller kan seponeres når som helst. Mange kvinner har ovulasjon ved bruk av minipiller, og for de resterende vil ovulasjonen raskt etableres. Flere observasjonsstudier viser at det ikke er noen forsinkelse av reetablert fertilitet etter seponering. Kvinnen må informeres om at hun i teorien kan få eggløsning dagen etter siste pille.
Glemt én pille eller flere
Dersom minipillen tas mer enn tre timer for sent (det går mer enn 27 timer mellom to piller), er ikke kvinnen lenger sikker mot graviditet. Hun skal ta en pille så snart som mulig og deretter fortsette med de neste tablettene til vanlig tid. Dersom kvinnen glemmer pillene to eller flere dager på rad, skal hun kun ta den siste pillen hun glemte, og deretter fortsette med de neste tablettene til vanlig tid.
Hun må bruke kondom eller avstå fra samleie i de neste to dagene.
Eksempel: Hvis det er torsdag morgen og hun oppdager at hun glemte å ta onsdagspillen, tar hun onsdagspillen med en gang. Torsdagspillen tar hun så til kvelden. Fra fredag fortsetter hun å ta pillene til vanlig tid. Bruk kondom eller avstå fra samleie i to dager.
Glemt pille og ubeskyttet samleie
Minipillen danner en tykk slimpropp som hindrer sædceller i å komme inn i livmoren. Sædcellene som blir liggende i skjeden, blir fort inaktive grunnet miljøet i skjeden. Etter 27 timer kan slimproppen bli redusert eller borte, og samleie etter dette kan gi risiko for graviditet. Det vil være økt risiko for graviditet inntil hun har stått på minipille i 48 timer.
Glemt flere piller
Dersom kvinnen glemmer pillene to eller flere dager på rad, skal hun kun ta den siste pillen hun glemte, og deretter fortsette med de neste tablettene til vanlig tid.
Hun må bruke kondom eller avstå fra samleie i de neste to dagene.
Dersom kvinnen har hatt ubeskyttet samleie i dagene med glemt prevensjon eller 48 timer etter oppstart, bør hun benytte nødprevensjon. Se hva som defineres som prevensjonssvikt i nødprevensjonskapittelet.
Kvinner som ofte glemmer piller, bør rådes til å bytte til en langtidsvirkende prevensjonsmetode.
MINIPILLE |
||||||
|---|---|---|---|---|---|---|
|
||||||
* Forutsetter riktig brukt tidligere på brettet.
** Se tabell for hva pasienten skal gjøre i fortsettelsen. Hvis det er behov for nødprevensjon med ulipristalacetat, skal de ikke starte opp med minipiller før det har gått 5 dager. Se råd i prevensjonskapittelet.
*** En graviditetstest er sikker 3 uker etter siste US
Forkortelser: NP, nødprevensjon; US, ubeskyttet samleie; HFI, hormonfritt intervall.
Oppkast, kraftig diaré
Dersom kvinnen kaster opp innen to timer etter at hun har tatt en pille, skal hun ta en ny pille. Kaster hun opp på ny innen to timer, eller dersom pille nummer to blir tatt mer enn tre timer senere enn det vanlige tidspunktet for pillen, skal hun følge prosedyren for å ha glemt én pille.
Om hun har vanntynn diaré (løs mage regnes ikke som kraftig diaré) i mer enn 24 timer, kan hun ikke regne med å være beskyttet mot graviditet før hun har vært symptomfri i to døgn.
Brukslengde
Det er ingen øvre grense for hvor lenge en kvinne kan bruke minipiller. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Det er ikke satt noen absolutt øvre vektgrense for bruk av minipille. Det er få studier som har sett på effekten av minipiller hos overvektige kvinner. Ut fra dagens kunnskap er det ikke vist at kvinner med fedme og høy BMI som bruker minipiller, har en økt graviditetsrisiko. Det er heller ingen studier som støtter at kvinner med høy BMI bør ta mer enn en minipille daglig.
Aldersgrense
Det er ingen nedre eller øvre aldersgrense for å starte med minipiller som prevensjon.
Postmenopausale kvinner
For kvinner som bruker minipiller, er det ikke mulig å bruke amenoré som et mål på om ovulasjonen har stanset for godt, siden amenoré også kan være en bivirkning av minipillene.
Kvinner over 50 år som ønsker å slutte med minipiller, kan sjekke FSH-nivået med en blodprøve. Om FSH er forhøyet (>30 IU/L), tas det en ny blodprøve etter seks uker. Hvis den andre blodprøven også viser forhøyet FSH (>30 IU/L), skal kvinnen fortsette med minipillene i ett år før hun kan slutte.
Kvinner som fortsatt har blødninger etter fylte 55 år, bør henvises for utredning av en mulig postmenopausal blødning hvis det oppstår endringer i blødningsmengde eller blødningsmønsteret. Kvinner over 55 år trenger ikke å utredes med FSH-målinger, men kan slutte med prevensjon når de har vært amenoréisk i ett år.
BYTTE TIL MINIPILLE |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til minipiller, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon eller avholdenhet de første to dagene etter oppstart med minipiller. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på gestagen p-pille. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra gestagen p-pille. Ved overgang fra gestagen p-pille skal kvinnen gå direkte over til minipille uten opphold. Bytte fra p-sprøyte. Start med gestagen p-pille senest 14 uker etter siste injeksjon. Bytte fra p-stav. Kvinnen starter med gestagen p-pillen samme dag som p-staven fjernes (dersom det er mindre enn tre år siden p-staven ble satt inn). Bytte fra hormonspiral. Kvinnen starter med gestagen p-pillen samme dag som hormonspiralen fjernes (dersom det er innen spiralens brukstid). Bytte fra kobberspiral. Ved overgang fra kobberspiral skal kvinnen starte med gestagen p-pille minst to dager før kobberspiralen fjernes. I tillegg skal hun unngå ubeskyttet samleie de siste syv dagene før spiralen fjernes. Fjernes kobberspiralen på menstruasjonens 1. til 5. dag, skal kvinnen starte med gestagen p-pillen samme dag. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om minipiller og et eget journalvedlegg for minipiller.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det viktigste er å få frem at minipiller vil gi uforutsigbart blødningsmønster de første månedene, og mulighet for amenoré etter hvert.
Uregelmessige blødninger kan imidlertid være ett symptom på en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
Ha gjerne et demobrett med minipiller som man kan vise fram til kvinnen.
Anamnese
Helseinformasjonen i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner.
Undersøkelse
Det er ikke nødvendig med spesifikke undersøkelser ved oppstart av minipille.
Resept
Resepter på prevensjon skrives ut for tre år.
SENERE KONSULTASJONER
Hyppighet
Tidspunktet for første kontroll bestemmes i samråd med kvinnen selv. Det er sjelden medisinske grunner for en tidlig kontroll. Formålet med en eventuell tidlig kontroll er å hjelpe kvinnen til å fortsette med minipillene. De yngste førstegangsbrukerne av minipiller er antakelig de som trenger mest veiledning.
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av minipiller. Det er likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette.
For kvinner som gjerne ønsker å fortsette med piller uten østrogen, kan det å bytte til gestagen p-piller hjelpe for noen.
Det er ingen evidens for at det å doble dosen (å ta to piller daglig) vil gi mindre eller færre blødninger.
Informasjon
Er det noen nye ting kvinnen lurer på?
Anamnese
Spør om bivirkninger.
Kombinasjonspreparater
METODER |
|---|
|
Kombinasjonspreparater inneholder gestagen og østrogen. Ved perfekt bruk gir metodene god beskyttelse mot graviditet, men brukerfeil, som for eksempel glemt pille, er vanlig. Kombinasjonspreparater gir oftest god blødningskontroll og mulighet til å forskyve blødninger.
Metodene er et godt valg for mange kvinner, men har flere kontraindikasjoner og gir en økt risiko for blodpropp, hjerte- og karsykdommer og brystkreft. Metodene kan derfor ikke benyttes av alle kvinner.
VIRKNINGSMÅTE
De ulike merkene inneholder ulike varianter av østrogen og gestagen. For oversikt, se tabellen i innledningen av kapittel 1.
Kombinasjonspreparater virker hovedsakelig ved å hindre eggløsning. Slimet i cervix kan også bli mindre gjennomtrengelig for sædceller, men er ikke hovedvirkningsmekanismen.
Endometriet (livmorslimhinnen) påvirkes også, og blir noe fortykket under påvirkning av østrogen. En pause i tre–syv dager fra piller, ring eller plaster er vanligvis nok til at slimhinnen avstøtes, slik at kvinnen får en bortfallsblødning. Pausen er imidlertid for kort til at en follikkel rekker å modnes og løsne et egg. Østrogen og gestagen påvirker også en rekke andre funksjoner i kroppen. Dermed kan det oppstå både positive og negative bivirkninger.
EFFEKTIVITET
Kombinasjonspreparatene er mindre effektive enn mange andre prevensjonsmetoder, hovedsakelig på grunn av brukerfeil (se tabell med Pearl Index i kapittel 1).
POSITIVE BIEFFEKTER
Beskyttelse mot bekkeninfeksjon (salpingitt)
Hormonell prevensjon beskytter ikke mot seksuelt overførbare infeksjoner, men siden kombinasjonspreparater kan styrke slimproppen i cervix, kan dette redusere risikoen for at cervikale infeksjoner (som klamydia og gonoré) skal spres til de øvre genitalia og gi bekkeninfeksjon (salpingitt).
Mindre menstruasjonsplager og bedre blødningskontroll
Kombinasjonspreparater hindrer dannelse av en normalt tykk livmorslimhinne. Dermed blir blodmengden ved den månedlige blødningen betydelig redusert. Dette kan også forebygge jernmangelanemi.
Flere observasjonsstudier viser også at bruk av alle de ulike kombinasjonspreparatene gir en reduksjon av dysmenoré.
Ved å forhindre eggløsning unngår brukerne også eventuelle ovulasjonssmerter.
Mange kvinner opplever mindre plager med PMS (se kapittel 2 om PMS).
Blødningene hos kombinasjonsbrukere blir oftest helt regelmessige og forutsigbare. I tillegg kan kvinnen forskyve blødningene.
Forebygging av kreft i eggstokk, livmor og tykktarm
Bruk av kombinasjonspreparater har i flere studier vist å redusere risikoen for ovarial- og endometriecancer. Risikoen for ovarialcancer ser ut til å synke med cirka 20 % for hvert femte år med p-pillebruk. Risikoreduksjonen for å få endometriecancer er minst 50 % etter ett års bruk av p-piller. Risikoen fortsetter å synke over tid, og det ser ut som at mange kvinner vil ha flere tiår med redusert risiko, også etter at p-pillene er seponert. Ut fra epidemiologiske data ser det også ut til at bruk av kombinasjonspreparater gir en reduksjon av risiko for kreft i tykktarm.
Selv om risikoen for brystkreft og cervixcancer er noe økt (nærmere beskrevet under alvorlige bivirkninger), har en stor kohortstudie vist at det å noensinne ha brukt kombinasjons-p-piller var assosiert med en 12 % reduksjon i dødelighet (uansett årsak) og ingen økt totalrisiko for å utvikle kreft.
Forebygging av godartet sykdom i eggstokk og bryster
Brukere av kombinasjonspreparater får redusert risiko for ovarialcyster og godartete brystsvulster. Dermed unngår mange de plagene og utredningene som følger med svulster for å avkrefte at disse er ondartete.
Reduserer akne
En Cochrane-gjennomgang har vist at alle typer kombinasjonspreparater kan ha positiv effekt på å redusere både inflammatoriske og ikke-inflammatoriske aknelesjoner i ansikt. Det var liten forskjell på denne effekten mellom de ulike merkene.
BIVIRKNINGER
Det er viktig å skille mellom de hyppige, ufarlige, men plagsomme bivirkningene på den ene siden og de alvorlige bivirkningene på den andre siden. Det er ingen sammenheng mellom disse. For eksempel har kvinner som opplever ømme bryster ved bruk av kombinasjonspreparater, ikke større risiko for brystkreft. Det er viktig at vi som helsepersonell informerer om bivirkninger på en trygg måte, og tar de som kommer tilbake med ubehag etter oppstart, på alvor.
ALVORLIGE BIVIRKNINGER
Hormonene i kombinasjonspreparatene, og da særlig østrogen, kan i sjeldne tilfeller gi alvorlige bivirkninger.
Ettersom de alvorlige bivirkningene er svært sjeldne, bør man overfor kvinnene fokusere mer på risikoforskjellen med og uten kombinasjonspreparater enn på den relative risikoen. For eksempel vil utsagnet «seks ganger så stor risiko for blodpropp» gi et uforholdsmessig negativt bilde av en risikoøkning fra 2 per 10 000 til 12 per 10 000. Samtidig kan man gi et bedre bilde av risikoen ved å komme med sammenligninger og andre forståelige eksempler (for eksempel «5–10 av 10 000 kvinner på p-piller får årlig blodpropp, samtidig er risikoen for å dø av røyking 17 av 10 000»)
Venøs tromboembolisk sykdom/VTE
ABSOLUTT RISIKO FOR VTE |
|
|---|---|
| Type | Årlig risiko for blodpropp pr 10 000 kvinner |
| Bakgrunnsrisiko (ikke-brukere, ikke gravide) | ~2 |
| levonorgestrel, norethisterone eller norgestimate | ~5-7 |
| etonogestrel eller norelgestromin | ~6-12 |
| drospirenone, gestodene eller desogestrel | ~9-12 |
|
Tabellen viser absolutt risiko for blodpropp (VTE) ved bruk av kombinasjonspreparater som inneholder etinyløstradiol og ulike gestagener. For de nyeste p-pillemerkene med normegestrolacetat og østradiol (Zoely), dienogest og østradiolvalerat (Qlaira), dienogest og etinyløstradiol (Yana) og drospirenon og estetrol (Drovelis) kjenner man ikke den nøyaktige risikoøkningen ennå. Kilde: FSRH
|
|
Venøs tromboembolisk sykdom (VTE, eller i dagligtale: blodpropp) er en alvorlig tilstand som kan forekomme som bivirkning av kombinasjonspreparater. Store observasjonsstudier viser at bruk av kombinasjonspreparater øker risikoen for VTE 3–3,5 ganger. Det er viktig å merke seg at til tross for denne økte risikoen er det fortsatt veldig få kvinner som rammes av blodpropp. Blant kvinner som bruker kombinasjonspreparater, er det 5–12 av 10 000 kvinner som hvert år får blodpropp. Til sammenlikning er det omtrent 2 av 10 000 blant dem som ikke bruker kombinasjonspreparater eller ikke er gravide. Av de få som hvert år får blodpropp, er det kun hos 1 % hvor dette er dødelig.
Tilstander som øker risiko for VTE, er graviditet, alder, røyking, høyt blodtrykk, diabetes, arvelige feil i fibrinolyse- eller koagulasjonssystemet, kraftig overvekt, andre sykdommer (for eksempel kreft), langvarig immobilisering og skader. Vanlige lokalisasjoner for blodpropp er dyp venetrombose (DVT) i legg eller arm og lungeemboli (LE).
Risikoen for blodpropp ved bruk av kombinasjonspreparater er lavere enn under graviditet og etter fødsel. Ved å redusere antall uønskede graviditeter vil bruk av kombinasjonspreparater redusere antall VTE sammenliknet med land hvor man har redusert tilgang på prevensjon.
Størst risiko i begynnelsen
Risikoen for blodpropp er størst de første månedene etter oppstart med et kombinasjonspreparat. Etter hvert synker risikoen til sitt laveste (etter cirka seks måneder), men risikoen vil fortsatt være høyere enn hos kvinner som ikke bruker kombinasjonsmetoder. Kvinnens risiko for blodpropp vil bli den samme som hos dem som ikke bruker kombinasjonspreparater, noen uker etter seponering.
Risiko ved pauser eller bytte av metode
Det er vist at kvinner som tar en pause fra p-pillene på mer enn fire uker, får en økt risiko for blodpropp etter at de starter på kombinasjonspreparatet igjen, på lik linje med kvinner som starter med et kombinasjonspreparat for første gang. En pause på mindre enn fire uker ser derimot ikke ut til å gi en økt risiko for blodpropp, og dette gjelder også dersom kvinnen bytter til et annet kombinasjonspreparat. Bytte fra ett kombinasjonspreparat til et annet gir altså ikke den initiale økte blodpropprisikoen som man ser hos dem som starter for første gang, gitt at kvinnen ikke tar en pause på mer enn fire uker mellom preparatene.
Lavere risiko ved lavdoserte kombinasjons-p-piller?
En stor kohortstudie i Frankrike fant at risikoen for lungeemboli var lavere jo lavere østrogendose p-pillene inneholder, men at varianten av gestagenet også spilte en svært viktig rolle. P-pillene som ga lavest risiko for blodpropp, var de som inneholdt kombinasjonen av etinyløstradiol og levonorgestrel eller etinyløstradiol og norgestimat. Se tabell over absolutt risiko for VTE.
Den normaldoserte p-pillevarianten med levonorgestrel som ble undersøkt i den franske studien, var en flerfasepille med varierende innhold av østrogen (varierte mellom 30 og 40 µg etinyløstradiol). Selv om det ikke var de helt samme p-pillene som ble undersøkt i Frankrike, er det grunn til å tro at funnene kan overføres til p-pillene med levorgestrel i Norge, og at lavdoserte p-piller med levonogestrel trolig har en noe lavere blodpropprisiko enn de normaldoserte.
Samtidig gir de lavdoserte p-pillene mye høyere risiko for mellomblødninger, særlig ved forskyvning av blødning eller ved kontinuerlig bruk, sammenlignet med de normaldoserte. Ut fra empirisk erfaring gjennom mange år på Sex og samfunn har vi erfart at brukere av de lavdoserte p-pillene derfor oftere enten vil autoseponere eller komme til ny konsultasjon på grunn av mellomblødninger enn tilfellet er for brukere av de normaldoserte. Det blir derfor viktig i konsultasjonen å finne ut om kvinnen har ønske om færre blødningsuker, og hvordan det vil oppleves å få mellomblødninger.
På bakgrunn av dette mener vi at normal- og lavdoserte p-piller med levonorgestrel eller norgestimat fortsatt bør regnes som likeverdige førstevalg. Selv om de lavdoserte har noe mindre blodpropprisiko, er det større risiko for mellomblødninger og autoseponering
Arteriell tromboemboli
Arteriell blodpropp er en svært sjelden hendelse hos fertile kvinner, og årlig insidens ligger trolig mellom 0,7–1,7 av 100 000 hos kvinner under 45 år. En blodpropp i arteriesystemet er den vanligste årsaken til hjerneslag og hjerteinfarkt.
Hjerneslag
Hjerneslag er en alvorlig sykdom med risiko for død og alvorlige følgetilstander. Risiko for slag er svært lav for kvinner over 35 år, men øker med alder. Hjerneslag kan skyldes hjerneblødning eller infarkt (iskemisk hjerneslag). Høyt blodtrykk, røyking, høy alder, diabetes og migrene med aura er viktige risikofaktorer for hjerneslag.
Kombinasjonspreparater gir en tredobling av risikoen for å få hjerneslag som følge av en arteriell blodpropp i hjernen. Det er derimot ikke holdepunkter for at kombinasjonspreparater gir økt risiko for hjerneslag som følge av hjerneblødning.
Hjerteinfarkt
Hjerteinfarkt er alvorlig og har høy dødelighet (om lag 20 %). De viktigste risikofaktorene er røyking, høyt blodtrykk og alder. Hjerteinfarkt er ytterst sjelden hos ikke-røykende kvinner under 35 år, enten de bruker kombinasjonspreparater eller ei. Kombinasjonspreparater gir en dobling av risikoen for hjerteinfarkt som følge av en arteriell blodpropp.
Brystkreft
En stor metastudie har oppsummert med at den relative risikoen for brystkreft for kvinner som bruker kombinasjonspreparater, er 1,19–1,24. Det vil si en økt risiko på 19–24 % sammenlignet med alle kvinner, enten de bruker kombinasjonspreparater eller ikke. Studien konkluderte også med at denne økte risikoen kom raskt etter oppstart med et kombinasjonspreparat, og at risikoen ikke økte etter hvert med varigheten av bruken. 5–10 år etter at bruken av kombinasjonspreparatet var avsluttet, fant man ikke lenger noen økt risiko for brystkreft.
Livmorhalskreft
Det er gjort flere studier som viser at bruk av kombinasjonspreparater gir en liten, men signifikant økt risiko for cervixcancer. Risikoøkningen var størst for dem som hadde brukt kombinasjonspreparatene lengst. Ti år etter at bruken av kombinasjonspreparatet var avsluttet, fant man ikke lenger noen økt risiko for cervixcancer.
Andre faktorer enn bruk av kombinasjonspreparater er trolig viktigere. Vi vet i dag at smitte med en av de carcinogene variantene av HPV-viruset er omtrent den eneste årsaken for utvikling av cervixcancer, og at røyking gir en økt kreftrisiko hos dem som har blitt smittet. Kvinner vil derfor ha en meget lav risiko for å utvikle cervixcancer dersom de tar HPV-vaksine, bruker kondom ved samleie, følger screeningprogrammet mot livmorhalskreft og ikke røyker, enten de bruker kombinasjonspreparater eller ikke.
Nedsatt bentetthet
Det er lite trolig at bruk av kombinasjonspreparater kan påvirke bentetthet. En kohortstudie konkluderte med at det å noensinne ha brukt et kombinasjonspreparat ikke var assosiert med økt risiko for fraktur.
Depresjon og nedstemthet
Noen brukere av prevensjon med gestagener forteller om nedstemthet eller depresjon etter oppstart med ny prevensjonsmetode. Negative effekter av gestagen kan være forklaringen hos noen av disse kvinnene, men nedstemthet og depresjon kan også skyldes andre faktorer i livet.
En stor registerstudie fra Danmark, som fulgte over en million kvinner gjennom 13 år, viste at det hos brukere av hormonell prevensjon var større risiko for å begynne med antidepressiver eller å bli lagt inn på sykehus med depresjon, enn hos kvinner som ikke brukte hormonell prevensjon. Det ble derimot ikke påvist noen direkte årsakssammenheng mellom hormonell prevensjon og økt risiko for depresjon. Risikoen økte mest hos de yngste prevensjonsbrukerne (15–19 år). Disse hadde en økt risiko på 80 % for å starte på antidepressiver. I Danmark er det ca. 1 % av kvinner mellom 15–19 år som bruker antidepressiver, ved samtidig bruk av hormonell prevensjon økte tallet til 1,8 %.
Heller ikke andre studier som har sett på risiko for depresjon ved bruk av hormonell prevensjon, har klart å vise en årsakssammenheng, og resultatene spriker. Noen studier viser at p-piller kan gi økt forekomst av nedstemthet, andre viser ingen endring, og en studie viste en bedring i den totale populasjonen. Selv om en årsakssammenheng ikke er bevist vitenskapelig, er det allikevel mye som taler for at hormonell prevensjon gir en økt risiko. Alle kvinner som starter med et kombinasjonspreparat, bør informeres om dette på forhånd.
Depresjon kan være svært alvorlig for de kvinnene som opplever det, og det er viktig at de tas på alvor. Ofte kan det være en god idé å bytte prevensjonsmiddel eller prøve en periode uten hormonell prevensjon der man mistenker at depresjonen skyldes prevensjonsmiddelet.
Dersom kvinnen bruker flerfasiske p-piller, og plagene er verst den siste uka på brettet, vil det hjelpe å skifte til monofasiske p-piller.
Det er ikke vist at noen av kombinasjonspreparatene er verre enn andre når det gjelder økt risiko for depresjon.
UFARLIGE BIVIRKNINGER
Kombinasjonspreparater kan gi en rekke ufarlige, men plagsomme bivirkninger, som skyldes hormonenes effekter på ulike kroppsfunksjoner. De fleste går over etter én–tre måneder. Bivirkningene er imidlertid en viktig grunn til at kvinner slutter med kombinasjonspreparater. Det er derfor viktig å forberede førstegangsbrukeren på bivirkningene, og informere om at hvis de ikke går over etter tre måneder, så kan de komme tilbake.
Rapporterte plager kan være kvalme og svimmelhet, ømme bryster, hodepine, endret utflod, tap av libido, tørrhet i skjedeslimhinne, akne, fet hud og hår, endret blødningsmønster og leggkramper. Dersom plagene vedvarer, kan hun bytte merke. Det er oftest gestagenet som gir bivirkningene, og det vil derfor være lurt å bytte til et merke med et annet gestagen.
Vektøkning
De fleste kvinner som starter med kombinasjonspreparater, kan få en initial vektøkning på grunn av væskeretensjon. Dette er hovedsakelig en østrogeneffekt. Anekdotiske historier om kvinner som går opp en BH-størrelse, finnes det ingen støtte for i litteraturen. Vektoppgangen i løpet av det første året er antagelig i gjennomsnitt rundt 500 gram.
Studier har vist at brukere av kombinasjonspreparater etter det første året i snitt legger på seg like mye som kvinner som ikke bruker hormonell prevensjon. Det er altså oftest alder og livsstilsfaktorer som spiller inn, og ikke bruken av kombinasjonspreparater. Likevel er det viktig å huske på at alle kvinner er individuelle, og kan reagere ulikt på hormoner.
Kvalme og svimmelhet
Dette er vanlige østrogeneffekter de første månedene, men går nesten alltid over. Ved p-pillebruk kan det hjelpe å ta pillene sammen med mat, med maksimalt mellomrom (24 timer), og/eller om kvelden, rett før hun legger seg.
Ødemer
Østrogen, men også gestagen, kan føre til at vann holdes tilbake i kroppen. Kontaktlinser kan bli ubehagelige å bruke på grunn av små endringer i hornhinnenes form.
Ømme bryster
Dette er vanligvis en forbigående gestageneffekt, på grunn av ødemer. Imidlertid kan også østrogen i noen tilfeller gi ødemer og smerter i brystene.
Hodepine
Hodepine skyldes ødemene. For mange vil plagene med hodepine forsvinne etter de første månedene. Noen opplever hodepine bare i den hormonfrie uka. Dette kan løses ved at kvinnen hopper over / utsetter den månedlige blødningen eller bruker kombinasjonspreparatet kontinuerlig. Hodepine i den hormonfrie uken kan også bedres ved å redusere det hormonfrie intervallet fra syv til fire dager.
Dersom kvinnen får fokal migrene med nevrologiske symptomer etter at hun har startet opp med et kombinasjonspreparat, skal kombinasjonspreparatet seponeres.
Utflod
Mange brukere av kombinasjonspreparater opplever økt mengde av sin vanlige utflod, ofte fargeløs eller hvitlig uten lukt. Slimet produseres i cervixkanalens sylinderepitel som vokser ut på cervix som ektopi. Dette er ufarlig. Utflod som lukter eller har uvanlig farge, skal undersøkes av lege.
Tap av seksuell lyst, tørrhet i slimhinnene
Disse plagene opptrer gjerne sammen, selv om tørr skjede kan opptre alene.
Nedsatt libido (sexlyst) har blitt rapportert i flere studier, men man har ikke klart å vise en direkte årsakssammenheng med bruk av kombinasjonspreparater. Tap av seksuell lyst og tørrhet i slimhinnene kan også skyldes psykisk stress, skyldfølelse eller dårlig forhold til partneren.
Nedsatt sexlyst kan oppleves som svært alvorlig for de kvinnene som opplever dette, og det er viktig at de tas på alvor. Ofte kan det være en god idé å bytte prevensjonsmiddel eller prøve en periode uten hormonell prevensjon der man mistenker at nedsatt sexlyst skyldes kombinasjonspreparatet.
Dersom tørrhet i skjede opptrer alene, kan glidemiddel være til hjelp og kan kjøpes på apotek eller fås gratis på helsestasjoner.
Akne (kviser), fet hud, fett hår og økt kroppsbehåring
Dette er i hovedsak gestageneffekter, og kvinnen kan eventuelt forsøke et annet merke (med ulik type gestagen). Samtidig er det store individuelle forskjeller, og mange kvinner få mindre kviser ved oppstart av kombinasjonspreparater. En p-pille som gir forverring med kviser hos en kvinne, kan gi forbedring hos en annen, og motsatt.
Mellomblødninger
Mellomblødninger (gjennombruddsblødninger) er blødninger utenom de planlagte bortfallsblødningene. Rundt 20 % av kvinnene som bruker p-piller, vil oppleve mellomblødninger. Det er svært vanlig at kvinner opplever forbigående plager med uregelmessige blødninger de første tre månedene etter oppstart på et kombinasjonspreparat.
Det kan se ut som at p-ring gir en noe bedre blødningskontroll enn p-piller og p-plaster. Det er ingen signifikante forskjeller mellom p-plaster og p-piller.
Kvinner som bruker de lavdoserte énfase kombinasjons-p-pillene (som inneholder 20µg etinyløstradiol), opplever oftere mellomblødninger enn brukerne av normaldoserte énfase kombinasjons-p-piller (som inneholder 30µg etinyløstradiol). De lavdoserte énfase kombinasjons-p-pillene har nok hormoner til å hindre eggløsning, men for mange kvinner er hormonnivået for lavt til å ha kontroll på blødningene. For mer informasjon om hvordan kvinnen kan bytte fra lav- til normaldoserte kombinasjons-p-piller, se Blødningsforstyrrelser som bivirkning i kapittel 1.2.1 P-piller.
Noen ganger finnes det klare årsaker til mellomblødningene, som for eksempel p-piller med lavt østrogeninnhold (20 μg), langt mellomrom mellom to piller, glemt pille eller redusert opptak på grunn av oppkast noen dager tidligere. Årsaken kan også være at kvinnen har hoppet over den hormonfrie uken flere ganger på rad.
Mellomblødninger kan ha andre årsaker enn selve kombinasjonspreparatet. Mellomblødninger kan være et symptom på en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Mellomblødninger kan også skyldes celleforandringer på cervix. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Om blødningene vedvarer, og man ikke finner en klar årsak, kan det også være aktuelt å ta en cervixcytologi hos kvinner under 25 år.
Ingen blødning
Av og til får ikke kvinnen blødning i den hormonfrie uka. Det skyldes at livmorslimhinnen ikke har klart å bygge seg opp; det er ingenting å avstøte. Dette er ufarlig og bør ikke føre til skifte av merke. Dersom det skjer to ganger på rad, eller hun har hatt prevensjonssvikt, bør hun ta en graviditetstest. Dersom kvinnen plages med mangelen på blødninger, kan det hjelpe å bytte til flerfase p-piller.
Hvit væske fra brystvortene
Dette skyldes vanligvis at kombinasjonspreparatet gir økt prolaktinnivå og dermed litt melkeproduksjon. Vedvarende plager er likevel indikasjon for måling av prolaktinnivå med tanke på hypofysetumor. Det er tvilsomt om bytte av merke vil hjelpe.
Kramper i leggene
Kramper i beina er ganske vanlig de første månedene med kombinasjonspreparater, men går som regel over. Det er tvilsomt om bytte av merke vil hjelpe. Kraftige smerter og hevelser i tykkleggen er imidlertid tegn på dyp venetrombose og krever øyeblikkelig undersøkelse
kontraindikasjoner |
|---|
|
* lengre immobilisering, blodoverføring ved forløsning, BMI over 30, post partum blødning, hastekeisersnitt, preeklampsi eller røyking
ABSOLUTTE KONTRAINDIKASJONER
Graviditet
Om en kvinne er sikkert gravid, skal hun ikke starte med et kombinasjonspreparat, på grunn av teoretisk risiko for påvirkning av foster. Det er likevel ikke vist at barn av kvinner som ved feiltakelse har brukt hormonell prevensjon tidlig i svangerskapet, har høyere forekomst av misdannelser enn generelt i befolkningen. Vanlig bruk av kombinasjonspreparater har heller ingen abortfremmende effekt.
Post partum og amming
Hormonene fra p-piller, p-ring og p-plaster skilles i liten grad ut i brystmelk, men østrogenet vil kunne redusere mengden brystmelk. Ammende mødre anbefales derfor å vente med å starte på kombinasjonspreparater til seks måneder etter fødsel.
Dersom de ikke ammer, kan de som en hovedregel begynne med p- piller, p-ring og p-plaster seks uker etter fødselen, men ikke tidligere på grunn av økt tromboserisiko de første seks ukene post partum. Her har vi valgt å basere våre anbefalinger på en norsk registerstudie av Flem et al.
Kvinner med økt tromboserisiko post partum (lengre immobilisering, blodoverføring ved forløsning, BMI over 30, post partum hemoragi, hastekeisersnitt, preeklampsi eller røyking) bør vente i seks uker før oppstart av et kombinasjonspreparat.
Overvekt (BMI over 35)
Både overvekt og kombinasjonspreparater gir en økt risiko for blodpropp. I tillegg øker risikoen for arteriell tromboembolisk hendelse og hjerteinfarkt. Det er ikke enighet om det bør settes en grense for hvilke kvinner som anbefales bruk av kombinasjonspreparater. WHO har ingen vektbegrensninger i sine retningslinjer, mens den britiske gynekologiforeningen ikke anbefaler kombinasjonspreparater til kvinner med BMI over 35. Vi har valgt å følge «føre var-prinsippet», og følger rådet fra FSRH om en grense ved BMI over 35 som en kontraindikasjon. Gestagenpreparater eller kobberspiral er gode alternativer som ikke øker risikoen for alvorlige bivirkninger.
Et annet spørsmål er om prevensjonsmidler (som for eksempel p-piller) inneholder en tilstrekkelig mengde hormoner til at svært overvektige kvinner oppnår beskyttelse mot graviditet. Et problem er at overvektige kvinner ofte ekskluderes fra studier som omhandler prevensjon. I en britisk studie av p-pillebrukere fant man ut at kvinner med BMI over 30 hadde lavere serumkonsentrasjon av gestagen (31–54 %) enn normalvektige kvinner, men at dette likevel var nok til å hindre eggløsning.
Røyking og alder over 35 år
To metastudier viste at risikoen for hjerteinfarkt var økt hos brukere av kombinasjonspreparater, særlig hos røykere. Risikoen øker også med økende alder. Kvinner over 35 år som røyker, bør derfor ikke bruke kombinasjonspreparater.
Dersom det har gått mer enn ett år siden røykeslutt, kan kombinasjonspreparater vurderes hos kvinner over 35 år, dersom de ikke har øvrige tilleggsfaktorer for hjerte- og karsykdommer. Røykende kvinner under 35 år kan bruke kombinasjonspreparater.
Blodtrykk
Det er vist at kvinner som bruker kombinasjonspreparater, og som har høyt blodtrykk, har økt risiko for å få hjerteinfarkt og hjerneslag, men ikke økt risiko for VTE.
Blodtrykksgrensene ved oppstart med kombinasjonspreparater er 140/90.
Dersom blodtrykket er forhøyet, måles det igjen på slutten av konsultasjonen. Er det fortsatt forhøyet, bør blodtrykket sjekkes på nytt ved to påfølgende konsultasjoner med minst en måneds mellomrom. Kvinner med hypertensjon bør følges opp av fastlegen.
Selv om det ikke foreligger data om dette, anbefaler man ikke at kvinner som bruker blodtrykksmedisiner, samtidig bruker kombinasjonspreparater.
Det er omdiskutert hvorvidt det er nødvendig å ta inn kvinner som bruker kombinasjonspreparater, til kontrolltime for oppfølging av blodtrykket. En studie fra Sør-Korea viste at kvinner som brukte kombinasjonspreparater, fikk økt blodtrykk. Kvinnene som hadde brukt kombinasjonspreparater lengst (mer enn to år), hadde allikevel en svært liten økning. Overtrykket økte i gjennomsnitt med 6 mm Hg og undertrykket med 4 mm Hg. Disse endringene gikk også tilbake etter at kombinasjonspreparatet var seponert.
Vi vil derfor fastholde at det viktigste er å måle blodtrykk før oppstart av et kombinasjonspreparat, mens det ikke er nødvendig å måle blodtrykket på kontrolltime eller ved fornyelse av resept.
Unntaket fra dette er kvinner over 40 år som bruker et kombinasjonspreparat. Disse bør ha en årlig blodtrykkskontroll. Om en kvinne starter opp med et kombinasjonspreparat etter fylte 40 år, bør blodtrykket i tillegg sjekkes etter seks måneders bruk.
Hjertesykdom
Flere tilstander er kontraindikasjoner for bruk av kombinasjonspreparater:
Iskemisk hjerte- og karsykdom
Pasienter med nåværende eller tidligere iskemisk hjertesykdom (for eksempel angina eller hjerteinfarkt) skal aldri ha kombinasjonspreparater på grunn av at de har stor risiko for nye hendelser.
Om kvinnen utvikler iskemisk hjerte- og karsykdom etter oppstart med et kombinasjonspreparat, skal hun seponere preparatet.
Klaffefeil med komplikasjoner
Pasienter med medfødte klaffefeil og sykdommer som påvirker hjerteklaffene, har økt risiko for arteriell blodpropp og dermed økt risiko for hjerteinfarkt og hjerneslag. Kvinner med ukompliserte klaffefeil kan bruke kombinasjonspreparater, mens kvinner som har klaffefeil med komplikasjoner (pulmonal hypertensjon, atrieflimmer og tidligere subakutt bakteriell endokarditt), ikke skal bruke kombinasjonspreparater.
Atrieflimmer
Atrieflimmer gir økt risiko for stase, endotelskade og hyperviskositet (Virchows triade), og gir økt blodpropprisiko.
Annen medfødt hjertefeil
Grad av kirurgi og hjertefunksjon samt andre mulig kompliserende faktorer vil variere mellom individer med medfødt hjertefeil. Bruk av kombinasjonspreparater bør derfor alltid være en absolutt kontraindikasjon, inntil det har blitt gjort en individuell vurdering av pasienten, i samarbeid med kardiolog.
Kardiomyopati med nedsatt hjertefunksjon
Kombinasjonspreparater kan øke væskeretensjonen, og kan dermed gi nedsatt hjertefunksjon hos kvinner med kardiomyopati. En kvinne som ikke bruker noen form for hjertemedisin, kan klassifiseres som en med kardiomyopati med normal hjertefunksjon.
Hjerneslag
En metastudie viste at brukere av kombinasjonspreparater har en doblet risiko for å få hjerneslag. Pasienter med tidligere hjerneslag eller andre cerebrovaskulære hendelser (for eksempel TIA) skal derfor aldri bruke kombinasjonspreparater på grunn av at de har stor risiko for nye hendelser.
Kvinner som får hjerneslag etter oppstart med et kombinasjonspreparat, må seponere det. En fin huskeregel for å kjenne igjen symptomene på hjerneslag er om noen plutselig får problemer med å prate tydelig, smile eller løfte hendene over hodet. Man skal da ringe 113 så fort som mulig.
Venøs tromboembolisk sykdom
Kvinner som har eller tidligere har hatt dyp venetrombose (DVT) eller lungeemboli (LE), skal ikke bruke kombinasjonspreparater, på grunn av faren for forverring av tilstanden og fare for nye tromboemboliske hendelser. Dette gjelder også selv om de står på antikoagulantia.
Økt familiær trombosetendens
Kvinner som tidligere ikke har hatt VTE, men som har økt arvelig risiko, bør ikke bruke kombinasjonspreparater.
Kjent genvariant
Dersom kvinnen har økt familiær trombosetendens, skal hun ikke bruke kombinasjonspreparater, da dette ytterligere vil øke risikoen for blodpropp. Kjente genvarianter er aktivert protein C-resistens (både hetero- og homozygot faktor V Leiden), protrombin-mutasjon eller nedsatt funksjon av protein C, protein S og antitrombin III. Ut over disse regner man at det finnes flere genvarianter som øker blodpropprisikoen, men som ennå ikke er kartlagt.
Utredning for de kjente genetiske årsakene til økt trombosetendens er bare aktuelt dersom det allerede er påvist en bestemt feil som årsak til tromboembolisk sykdom hos familiemedlemmer. Da kan utredningen bekrefte eller avkrefte at kvinnen har den aktuelle feilen. Har hun ikke feilen, kan hun sannsynligvis frikjennes fra å ha økt trombosetendens, og hun kan bruke kombinasjonspreparater.
Blodpropp i familien uten kjent genvariant
Mange kvinner har familiemedlemmer som har hatt blodpropp uten at det er påvist noen genetisk årsak. Det er altså ikke sikkert at kvinnen har en nedarvet økt blodproppsrisiko. For disse kvinnene spriker anbefalingene om hvorvidt de kan anbefales å bruke kombinasjonspreparater eller ikke. Verdens helseorganisasjon (WHO) sier at metoden generelt kan benyttes, mens den britiske obstetrikk- og gynekologiforeningen (FSRH) vurderer at bruk av metoden vanligvis ikke kan anbefales, med mindre ingen andre metoder er tilgjengelige eller akseptable.
Vi har i våre anbefalinger valgt å legge oss på den sikre siden, og anbefaler ikke kombinasjonspreparater for kvinner med spontan dyp venetrombose eller lungeemboli hos førstegradsslektninger (foreldre eller søsken) før 45-årsalder.
Dersom kvinnen kommer fra en familie med økt trombosetendens av ukjent årsak, er utredning og blodprøve unødvendig for å fastslå at hun ikke bør bruke kombinasjonspreparater. Selv om hun ved utredning skulle vise seg ikke å ha en av de kjente genetiske variantene, kan det ikke utelukkes at hun bærer en ukjent mutasjon som også gir økt trombosetendens.
Gestagenpreparater og kobberspiral er gode alternativer for dem som ikke kan bruke kombinasjonspreparater på grunn av økt risiko for trombose.
Brystkreft
Kombinasjonspreparater skal ikke brukes ved tidligere eller nåværende brystkreftdiagnose. I de fleste tilfeller av brystkreft er tumorene hormonsensitive, og prognosen kan forverres ved bruk av kombinasjonspreparat.
Nasjonalt handlingsprogram for gynekologisk kreft anbefaler nå bruk av kombinasjonspreparater hos pasienter med BRCA 1/2, da man har sett at dette reduserer risiko for ovarialcancer særlig etter 30-årsalder og ved langvarig bruk >5 år. P-piller er ikke kontraindisert som prevensjon for kvinner med arvelig økt risiko for brystkreft, dersom det foreligger behov for prevensjon.
Dersom kvinnen har tilfeller i familien av spontant oppstått brystkreft, benigne svulster eller udiagnostiserte kuler i bryst, regnes det som trygt å starte opp med kombinasjonspreparater.
Migrene
Flere enkeltstudier har vist at brukere av kombinasjonspreparater med migrene har en økt risiko for hjerneslag. Fire metastudie har indikert at den økte slagrisikoen assosiert med migrene bare gjelder dem som har migrene med aura.
Dessuten ser det også ut til at kombinasjonspreparater kan øke antall migreneanfall, og denne effekten kan også vedvare etter at kombinasjonspreparatet er seponert.
For kvinner med migrene gjelder følgende regler for bruk av kombinasjonspreparater:
- Kvinner med migrene med aura skal aldri bruke kombinasjonspreparater.
- Kvinner med migrene uten aura kan bruke kombinasjonspreparater, men dersom hun utvikler migreneanfall med aura etter oppstart, må kombinasjonspreparatet seponeres.
- Kvinner som utvikler migrene etter oppstart, må seponere kombinasjonspreparatet.
Om det er tvil om kvinnen har eller har hatt migrene med eller uten aura, rådfør deg med legen som har stilt diagnosen, eller med en lege som har kunnskap om migrene. De aller fleste som har migrene med aura, vil ha synsforstyrrelse med et karakteristisk sikksakk-mønster.
Kvinner som utvikler migrene etter oppstart på et kombinasjonspreparat, skal slutte på kombinasjonspreparatet. Det samme gjelder kvinner under som har migrene uten aura, men som utvikler migrene med aura, eller som opplever økte anfall av migrene etter at de startet på kombinasjonspreparatet.
Om det er svært lenge siden (>5 år) kvinnen hadde siste migreneanfall, så regner man fortsatt med at hun vil ha en økt risiko for hjerneslag dersom hun starter på et kombinasjonspreparat, og som en hovedregel skal kvinner ikke bruke kombinasjonspreparater hvis de noensinne har hatt migrene med aura. Samtidig er det lov å være pragmatisk dersom kvinnen har gode grunner til å velge et kombinasjonspreparat, men hvis kvinnen får ny migrene med aura etter oppstart, skal kombinasjonspreparatet umiddelbart seponeres.
For kvinner som har migrene, med eller uten aura, er det trygt å bruke alle former for gestagenpreparater. En enkeltstudie konkluderte også med at bruken av gestagen p-piller med desogestrel kan halvere antall migreneanfall.
MIGRENE |
|---|
| Migrene defineres som tilbakevendende hodepine med minst fem anfall med følgende kriterier:
Hodepineanfall med varighet 4–72 timer (<18 år: 2–72 timer). Hodepinen har minst to av følgende kriterier:
Minst én av følgende tilleggssymptomer:
Andre årsaker er utelukket. For at et migreneanfall skal karakteriseres som migrene med aura, må pasienten også ha hatt minst to anfall med følgende kriterier: Én eller flere av følgende reversible aurasymptomer:
Minst to av følgende fire karakteristikker:
TIA eller en annen ICHD-3 diagnose som årsak til symptomene skal være utelukket. |
Lever- og gallesykdommer
Kombinasjonspreparater er kontraindisert ved enkelte alvorlige levertilstander som kreft i lever og alvorlig levercirrhose (skrumplever). Grunnen er bekymring for at kombinasjonspreparater kan forverre tilstanden.
Ved akutt hepatitt anbefales ikke kvinner å starte med kombinasjonspreparater. Hormonene metaboliseres av leveren, og kan føre til skade for kvinner som har nedsatt leverfunksjon.
Ved kronisk hepatitt eller bærertilstand er bruk av kombinasjonspreparater regnet som uproblematisk. Kvinner med symptomgivende galleblæresykdom, og som behandles medikamentelt for disse, skal ikke ha kombinasjonspreparater, da sykdommen og symptomene kan forverres. Asymptomatisk gallesten eller tidligere cholecystectomi er ikke kontraindikasjoner for bruk av kombinasjonspreparater.
Diabetes
Diabetes er vanligvis ingen kontraindikasjon for oppstart av kombinasjonspreparater. Unntaket er kvinner som har hatt diabetes med over 20 års varighet, eller diabetes og komplikasjoner (nevropati, nefropati, retinopati eller vaskulær sykdom). Grunnen er at diabetes gir økt risiko for hjerte- og karsykdommer, men også noe økt risiko for venøs tromboembolisk sykdom. Gestagen kan øke insulinbehovet hos insulinavhengige. Ved prevensjonsforskrivning hos kvinner som bruker insulin, bør dette gjøres i samarbeid med legen som styrer insulinbehandlingen.
SLE
Pasienter med systemisk lupus erythematosus (SLE) har økt risiko for iskemisk hjertesykdom, hjerneslag og VTE. SLE-pasienter med stabil/inaktiv sykdom, og som ikke har antifosfolipidantistoffer, kan bruke østrogenholdig prevensjon, fortrinnsvis med 2. generasjons gestagener.
Personer med antifosfolipidantistoffer har en betydelig økt risiko for både arteriell og venøs trombose. Kvinner med SLE og positive (eller ukjente) antifosfolipidantistoffer skal ikke bruke kombinasjonspreparater, med mindre de er antikoagulert, og da kun i samråd med behandlende lege.
Ved prevensjonsforskrivning hos kvinner med SLE bør dette gjøres i samarbeid med legen som styrer behandlingen mot grunnlidelsen.
MULIGE KONTRAINDIKASJONER
Multiple risikofaktorer for hjerte- og karsykdom
Det er mange faktorer som gir økt risiko for hjerte- og karsykdom. Alder over 35 år, høyt blodtrykk, røyking, diabetes, migrene, hyperlipidemi, overvekt og opphopning av hjertesykdom eller hjerneslag i familien er de viktigste. Selv om de enkelte faktorene alene ikke nødvendigvis gjør bruken av kombinasjonspreparater kontraindisert, kan summen av flere slike risikofaktorer gi en uakseptabel forhøyet risiko. Ved flere risikofaktorer bør man foreta en nøye risikovurdering sammen med kvinnen. Informer kvinnen om at gestagenpreparater eller hormonfrie prevensjonsmidler er gode alternativer som ikke øker risikoen for alvorlige bivirkninger.
Noen kvinner vil ønske å starte på eller fortsette bruken av et kombinasjonspreparat til tross for at det medfører økt risiko for hjerte- og karsykdom. I slike tilfeller er det viktig at man informerer nøye om risikoøkningen, og journalfører at kvinnen har tatt valget, har fått informasjon og aksepterer den forhøyede risikoen som kombinasjonspreparatet medfører.
Hyperlipidemi
Økt nivå av kolesterol er en risikofaktor for hjerte- og karsykdommer. Som nevnt under forrige avsnitt må man vurdere den totale risikoen, og der det er flere faktorer til stede, er det naturlig å anbefale gestagenpreparater eller hormonfrie prevensjonsmidler.
Det er likevel ikke anbefalt å ta blodprøve for å teste lipidverdier hos kvinner før oppstart med kombinasjonspreparater, ut fra et kostnads-/nytteperspektiv.
Familiær hyperkolesterolemi
Man regner med at inntil 25 000 personer i Norge (det vil si inntil 1 av 200) har familiær hyperkolesterolemi (FH). FH skyldes en genfeil som fører til redusert opptak av LDL-kolesterol til lever og dermed høye verdier av LDL-kolesterol i blodet, selv om man er slank, trener og spiser sunt. Ubehandlet FH gir en betydelig økt risiko for prematur hjerte- og karsykdom. Kolesterolsenkende behandling startes ideelt sett fra 8–10 års alder. Det er ikke vist teratogene (fosterskadelige) effekter av kolesterolsenkende medikamenter, men for sikkerhets skyld anbefales det å stanse behandlingen under graviditetsforsøk, graviditet og amming. I gamle dager ble det anbefalt prevensjon til alle jenter i fertil alder som brukte kolesterolsenkende medikamenter, av frykt for mulig teratogen effekt ved ikke-planlagt graviditet, og i felleskatalogen står denne advarselen fortsatt. Dette praktiseres imidlertid ikke i dag. Kvinner med FH skal kun ha prevensjon ut fra eget ønske eller behov, men ikke på grunn av eventuell kolesterolsenkende behandling. Ved valg av prevensjon bør det, som for andre tilstander som er nevnt ovenfor, gjøres en total risikovurdering. Ettersom ubehandlet FH medfører økt risiko for hjerte-karsykdom, ble det tidligere frarådet å bruke østrogenholdige prevensjonsmidler, siden disse også har vært assosiert med en økt risiko for hjerte- og karsykdom. Ved igangsatt kolesterolsenkende behandling er det en veldokumentert risikoreduksjon for hjerte-karsykdom med FH, og det finnes ikke dokumentasjon for økt forekomst av hjerte-karsykdom hos kvinner med FH som bruker hormonell prevensjon. Anbefalingen i dag er derfor at kvinner med FH som har tilfredsstillende lipidprofil med kolesterolsenkende behandling, kan velge prevensjon akkurat som alle andre kvinner. Mer informasjon om FH, graviditet og prevensjon finnes på nettsidene til Nasjonal kompetansetjeneste for FH (www.nktforfh.no), deriblant egne hefter om problemstillinger knyttet til graviditet og prevensjon og barn med FH.
Dette avsnittet er skrevet av Nasjonal kompetansetjeneste for familiær hyperkolesterolemi
Kirurgi og immobilisering
Ved større kirurgiske inngrep øker risikoen for tromboemboliske hendelser. Både inngrepet i seg selv og påfølgende immobilisering som for eksempel sengeleie og rullestolbruk bidrar til den økte risikoen.
Dersom en kvinne som bruker kombinasjonspreparat, skal gjennomgå en større elektiv kirurgisk prosedyre med postoperativ forlenget immobilisering, anbefales hun:
- enten å seponere kombinasjonspreparater fra fire uker før inngrepet til to uker etter full mobilisering
- eller å bruke Fragmin eller annen tromboseprofylakse. Dette gjøres i så fall i samarbeid med kirurgen.
Rullestolbrukere eller andre kvinner med lengre tids immobilisering anbefales ikke å bruke kombinasjonspreparater på grunn av økt risiko for blodpropp.
IKKE KONTRAINDIKASJONER
Snus
Det er gjort få studier som har sett på om kvinner som bruker hormonell prevensjon, og som samtidig snuser, har en økt risiko for hjerte- og karsykdommer. Ut fra dagens kunnskap er ikke snusbruk en kontraindikasjon for bruk av kombinasjonspreparater.
Inflammatoriske tarmsykdommer
Crohns sykdom og ulcerøs kolitt er ikke kontraindikasjoner for kombinasjonspreparater. Studier har vist at personer med slike tilstander har tilstrekkelig opptak av hormoner via tarm, og at hormonell prevensjon trolig ikke forverrer tilstanden.
Depresjon
Depresjon er i seg selv ingen kontraindikasjon, men enkelte medikamenter brukt til behandling av depresjon kan interagere med kombinasjonspreparater (se interaksjoner.no).
Åreknuter
Overfladiske åreknuter eller overflatisk tromboflebitt (årebetennelse) regnes ikke som kontraindikasjon for bruk av kombinasjonspreparater.
Kreft i livmorhals, endometriet eller eggstokkene
Kreft i livmorhals, endometriet eller eggstokker er ikke kontraindikasjon for å starte eller fortsette med kombinasjonspreparater.
Hypotyreose og bruk av levotyroksin
Ingen hormonell prevensjon er kontraindisert hos kvinner med hypotyreose som bruker levotyroksin (for eksempel Levaxin). Det er allikevel ikke uvanlig at disse kvinnene vil ha behov for en høyere dose av levotyroksin, på grunn av østrogenpåvirkningen (se mer under Interaksjoner).
INTERAKSJONER SOM NEDSETTER SIKKERHETEN
Mange medikamenter og naturlegemidler kan interagere med kombinasjonspreparater. Oftest er denne effekten så liten at samtidig bruk likevel ikke nedsetter effekten av prevensjonen.
Det er hovedsakelig enzyminduserende legemidler som kan nedsette effekten av hormonell prevensjon ved å øke metaboliseringen av østrogen og gestagen, og dermed senke biotilgjengeligheten. Dette gjelder under bruk, og i inntil 28 dager etter at kvinnen har sluttet med det enzyminduserende legemiddelet. Kvinner som bruker, eller nylig har brukt enzyminduserende legemidler (siste 28 dager), bør rådes til å bruke prevensjonsmidler der sikkerheten ikke påvirkes av enzyminduserende legemidler: hormonspiral, kobberspiral eller p-sprøyte.
Dersom pasienten bruker antivirale midler mot HIV, bør man undersøker for eventuelle interaksjoner. En god nettside til hjelp for dette er www.hiv-druginteractions.org/
Orale retinoider er svært teratogene og må ikke brukes under graviditet. Det er derfor utarbeidet et graviditetsforebyggende program for fertile kvinner. Sikker prevensjon er i denne sammenheng er én svært sikker prevensjonsmetode (for eksempel LARC), eller to komplementære metoder for prevensjon (for eksempel brukeravhengige former som oral prevensjonsmetode/plaster/ring og kondom).
Nedenfor har vi nevnt de viktigste medikamentene som er kontraindikasjoner for bruk av kombinasjonspreparatene:
Antiepileptika
Bruk av enzyminduserende antiepileptika/antikonvulsiva som fenytoin, karbamazepin, barbiturater, primidon, topiramat, okskarbazepin, rufinamid, perampanel, eslikarbazepinacetat samt det ikke-enzyminduserende medikamentet lamotrigin regnes som kontraindikasjon for bruk av alle kombinasjonspreparater, fordi de reduserer effekten av prevensjonsmiddelet.
Samtidig bruk av kombinasjonspreparat og epilepsimedisinen lamotrigin ser dessuten ut til å øke hyppigheten av epilepsianfall.
Antimikrobielle midler
Bruk av de enzyminduserende antibiotikaene rifampicin og rifabutin, samt antivirus-proteasehemmeren ritonavir, kan nedsette effekten av kombinasjonspreparater, og skal ikke brukes samtidig.
Alle andre antibiotika og midler mot sopp, parasitter og virus er ikke-enzyminduserende medikamenter og vil ikke nedsette effekten av kombinasjonspreparater. Det er allikevel verdt å være obs på at disse medikamentene kan gi oppkast eller diaré som bivirkning, noe som kan nedsette effekten av p-piller som tas per os.
Johannesurt
Bruk av det enzyminduserende naturlegemiddelet johannesurt (Hypericum perforatum), med det norske navnet prikkperikum, har i enkelte studier vist å nedsette serumkonsentrasjonen av hormoner. Dette gir nedsatt beskyttelse mot graviditet og økt risiko for mellomblødninger. På bakgrunn av dette anbefaler vi ikke at kvinner som tar johannesurt, bruker kombinasjonspreparater.
ANDRE INTERAKSJONER
Pasienter som bruker levotyroksin pga. hypotyreose eller insulin pga. diabetes, kan som regel bruke et kombinasjonspreparat, men vil ofte ha behov for å justere medikamentdoseringen etter oppstart med kombinasjonspreparatet.
Levotyroksin
Pasienter som starter med østrogenholdige preparater mens de bruker levotyroksin, vil ofte oppleve symptomer på hypotyreose i en tid etter oppstart. Ofte stabiliserer dette seg i løpet av tre måneder, men noen kvinner vil ha behov for å øke dosen av levotyroksin. Anbefal kvinnen å ta blodprøver for en kontroll av stoffskiftet, tidligst tolv uker etter oppstart av et kombinasjonspreparat.
Insulin
Samtidig bruk av kombinasjonspreparater og insulin hos pasienter med diabetes vil ofte føre til et økt insulinbehov. Anbefal kvinnen å følge opp blodsukkermålinger for å avdekke om hun trenger å øke insulindosene.
P-piller
P-PILLER |
|---|
|
Du finner oversikt over alle p-piller på det norske markedet i tabellen i kapittel 1 Prevensjonsmidler. |
P-piller er den vanligste formen for hormonell prevensjon i Norge, og har høy sikkerhet. Sikkerheten er imidlertid brukeravhengig, og kvinnen må huske å ta en pille hver dag, utenom de pillefrie ukene. P-piller gir et forutsigbart blødningsmønster. En ulempe er at pillene inneholder østrogen som gir økt risiko for alvorlige bivirkninger, og derfor ikke kan anbefales til alle kvinner.
BRUKSMÅTE
Valg av p-piller
Forskjellen mellom merkene er trolig små, og det er vanskelig å forutse hvilken p-pille som passer best for den enkelte. Noen kvinner har egne preferanser, kanskje ønsker de for eksempel det samme merket som venninnen bruker.
For de fleste merkene er østrogenet i p-pillene like, og består av etinyløstradiol. Det er den siste tiden kommet noen nye østrogenvarianter på markedet; estetrol, som er basert på føtalt østrogen, og østradiol valerat, som finnes hos kvinnen fra før. Det er ikke vist at dette gir noen fordeler eller ulemper med mindre eller økte bivirkninger, men disse typene er fortsatt relativt nye på markedet.
Det er oftest gestagenet i pillene som gjør merkene forskjellig, og ofte gestagenet som er årsaken til mange av bivirkningene kvinnene kan oppleve. Siden vi er bygget opp forskjellig, er det vanskelig å forutsi hva slags bivirkninger det enkelte gestagenet vil gi.
Imidlertid har studier på de ulike gestagentypene vist at risiko for tromboemboliske hendelser er noe ulik (les mer om ulik risiko for blodpropp mellom de ulike p-pilletypene i kapittel 1.2 Kombinasjonspreparater). P-piller som inneholder levonorgestrel og norgestimat, er assosiert med lavest risiko for tromboemboliske hendelser. Derfor anbefales det å velge en av disse som førstevalg. Studier har vist at lavdoserte p-piller med levonorgestrel har en litt lavere risiko for blodpropp enn de normaldoserte. Dessverre vil flere kvinner oppleve mellomblødninger på lavdoserte piller, særlig ved forskyvning av blødning eller ved kontinuerlig bruk. Det vil derfor være viktig å finne ut hvordan kvinnen ønsker å bruke pillene sine, og gi råd basert på det. Om hun ønsker å starte med en lavdosert p-pille, er det fint å informere om at hun kan bytte til en normaldosert pille hvis det skulle oppstå blødningsforstyrrelser som ikke går over etter tre måneder. Dersom kvinnen opplever andre bivirkninger enn blødningsforstyrrelser, bør man avvente i tre måneder for å se om disse går over. Hvis ikke kan man bytte til et merke med et annet gestagen.
Selv om lavdoserte kombinasjonspiller har noe mindre blodpropprisiko sammenlignet med normaldoserte, er det større risiko for mellomblødninger, autoseponering samt at de er litt dyrere.
På bakgrunn av dette mener vi at Microgynon/Oralcon/Melleva, Amorina eller Loette/Mirabella fortsatt bør regnes som likeverdige førstevalg.
Énfasepiller
Énfase betyr at alle de aktive pillene på brettet inneholder samme hormondose. De fleste p-pillemerkene er énfasepiller.
Flerfasepiller
Flerfase eller sekvens betyr at de aktive pillene på brettet inneholder ulike doser med hormoner. Det er ingen forskjell i sikkerheten på énfase- og flerfasepiller. De fleste studiene vi bruker som anbefalinger for våre retningslinjer, er basert på énfasepiller. Flerfasepiller vil derfor ofte ha egne retningslinjer.
Start av énfase p-piller
Kvinner som har regelmessige menstruasjoner, er sikker fra første pille dersom hun starter i løpet av de fem første dagene av en menstruasjon eller etter et abortinngrep. Det skyldes at de første dagene etter menstruasjonens start uansett er en sikker periode.
Kvinnen kan starte med p-piller når som helst i syklus utenom de første fem dagene i menstruasjonen, men hun er ikke sikker før det har gått syv dager. Regelen om syv dager gjelder også for kvinner med svært uregelmessig menstruasjonssyklus.
Start av flerfase p-piller
Ved oppstart av flerfasepillene Synfase og Qlaira gjelder egne regler.
Synfase
Kvinner som har regelmessige menstruasjoner, er sikker fra første pille dersom hun starter med Synfase den første dagen av en menstruasjon. Oppstart med Synfase, utenom første dag, gjør at hun ikke er sikker før det har gått 14 dager.
Qlaira
Kvinner som har regelmessige menstruasjoner, er sikker fra første pille dersom hun starter med Qlaira den første dagen av en menstruasjon. Oppstart med Qlaira, utenom første dag, gjør at hun ikke er sikker før det har gått ni dager.
Tradisjonell bruk av p-piller
En pille tas hver dag til brettet er tomt. Pillene bør tas omtrent til samme tid hver dag.
21-pakningene har virksomme piller med likt hormoninnhold i alle tablettene (unntaket er flerfasepillene). Etter endt brett kan hun enten forskyve blødningen ved å starte rett på nytt brett neste dag, eller hun kan ta opptil syv dagers pause før hun begynner på nytt brett.
I denne pillefrie uken vil hun få en bortfallsblødning, men er hele tiden beskyttet mot graviditet.
Man kan gjerne anbefale kvinnen å ta en kortere pause enn syv dager mellom to pillebrett. Oftest vil tre–fire dager være nok til at hun får en bortfallsblødning. Fordelene med å korte ned på den pillefrie perioden er at kvinnen vil ha større sikkerhet av p-pillen, og at mange vil ha mindre bivirkninger (mindre hodepine, menssmerter og blødninger) i forbindelse med blødningen.
28-pakningene har hormonfrie piller på slutten av brettet (ofte kalt sukkerpiller eller placebopiller) slik at kvinnen kan ta en pille hver dag. De fleste har syv hormonfrie piller, mens noen få har to eller fire (se tabell i starten av kapittel 1). Når kvinnen tar de hormonfrie pillene, vil de få en blødning. Fordelen med de hormonfrie pillene er den faste rutinen med at kvinnen tar en pille hver dag. Ulempen kan være forvirring og misforståelser om hvilke piller som faktisk inneholder hormoner, og dermed økt mulighet for feil.
Kontinuerlig bruk av p-piller
Den pillefrie uka fører vanligvis til en bortfallsblødning som er mindre enn en normal menstruasjon. Studier har ikke vist at det er noen fordeler med å ha en slik pillefri uke. Samtidig er det heller ikke påvist negative bivirkninger ved kontinuerlig bruk av p-piller ut over tre uker. Ettersom de fleste svangerskap hos p-pillebrukere oppstår i tilknytning til perioden uten hormoner, er p-piller sikrere jo færre pillefrie/hormonfrie pauser kvinnen tar. En mulighet er å ta p-pillen kontinuerlig til hun får mellomblødninger, og deretter stoppe for så å ta fire–syv dager pause, før hun begynner på nytt brett. Et annet alternativ er å ta to–tre brett i strekk før hver pillefrie periode.
Instrukser til kvinner som vil ha mer enn 21 dager mellom to pillefrie uker
21-pakninger (se tabell i starten av kapittel 1). Fortsett på nytt brett uten pause. Ta pillefri uke når det passer, helst på slutten av et brett.
Husk: Ta aldri lengre pause enn syv dager. Ta alltid piller i minst 21 dager (ett brett) mellom to pauser.
28-pakninger (se tabell i starten av kapittel 1). Hopp over alle placebopillene (pille 22-28) på det nåværende brettet. Fortsett rett på det nye brettet. Gjør det samme med dette brettet igjen dersom enda lengre utsettelse er ønskelig. Ta inntil syv dagers pause eller placebopillene når det passer, før oppstart fra begynnelsen på nytt brett. Ta alltid hormonholdige piller i minst 21 dager mellom to pauser.
21-pakning og 28-pakning med Synfase
Bare de midterste hvite pillene (pille 8–16) på brettene kan benyttes til å utsette blødningen. Når den siste hvite pillen på ett brett er tatt, begynner du på den første hvite på det nye brettet. De blå pillene som blir til overs på brettene, skal kastes. Du kan fortsette med de hvite pillene så lenge du ønsker å utsette blødningen. Ta deretter inntil syv dagers pause og begynn fra begynnelsen på nytt brett. Ta alltid minst ett helt brett mellom to pauser.
28-pakning med Yaz, Zoely og Drovelis
Hopp over alle placebopillene (pille 25–28, Yaz og Drovelis: hvite og Zoely: gule) på det nåværende brettet. Fortsett rett på det nye brettet. Gjør det samme med dette brettet igjen dersom lengre utsettelse er ønskelig. Ta fire dagers pause eller placebopillene når det passer, før oppstart fra begynnelsen på nytt brett. Ta alltid hormonholdige piller i minst 24 dager mellom to pauser.
28-pakning med Qlaira
Bare de midterste lysegule pillene (pille 8–24) på brettene kan benyttes til å utsette blødningen. Når den siste lysegule pillen på ett brett er tatt, begynner du på den første lysegule pillen på det nye brettet. De pillene som blir til overs på brettene, skal kastes. Du kan fortsette med de lysegule pillene så lenge du ønsker å utsette blødningen. Ta deretter fire dagers pause eller de siste fire pillene på brettet (to mørkerøde og to hvite) og begynn fra begynnelsen på nytt brett. Ta alltid minst ett helt brett mellom to pauser.
Bytte mellom p-piller
Dersom kvinnen ønsker å skifte til en annen p-pilletype, skal hun fullføre brettet. Ved bytte fra 21-pakning kan hun starte på det nye brettet etter en pillefri uke, eller hun kan hoppe over den pillefrie uken. Ved bytte fra 28-pakning skal hun ikke ta noen pause før nytt brett.
Dersom kvinnen har glemt noen av de aktive pillene på det siste brettet, bør hun begynne rett på nytt brett med nye p-piller, uten å ta pillefri uke eller placebopillene på det forrige brettet.
Slutte med p-piller
Vanligvis bør kvinnen fullføre brettet. Hun er beskyttet i de første syv dagene etter siste pille på et 21-brett, dersom hun har hatt de siste syv pillene korrekt.
P-pillene kan seponeres når som helst, og ovulasjonen vil raskt etableres.
Glemt p-piller
Når man skal gi råd til kvinner som har glemt p-piller, finner man ofte motstridende informasjon om dette. Ekspertene er heller ikke enige om en felles retningslinje. I Metodebok har vi hovedsakelig valgt å følge anbefalingene fra den britiske obstetrikk- og gynekologiforeningen (FSRH) for énfasepiller med etinyløstradiol og 21 aktive piller på brettet. Drovelis, Yaz og Zoely er ènfasepiller, men har 24 aktive og fire inaktive piller i stedet for syv. Rådene er ellers like som for 21 piller.
De som bruker Qlaira eller Synfase, må følge pakningsvedlegget.
GLEMTE P-PILLER (enfase kombinasjonspille med etinyløstradiol) |
|||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
|||||||||||||||||||||||||||
* forutsetter riktig bruk tidligere i uke 1 og de syv dagene forut for HFI
** forutsetter riktig bruk i de foregående 7 dagene
*** se tabell for hva pasienten skal gjøre i fortsettelsen. Hvis de har behov for nødprevensjon med ulipristal acetat, skal de ikke starte opp med p-piller for det har gått 5 dager. Se råd i nødprevensjonskapittelet.
**** en graviditetstest er sikker 3 uker etter siste US
a en ekstra sikkerhet i tilfelle fremtidig bruk ikke er perfekt
Forkortelser: NP, nødprevensjon; US, ubeskyttet samleie; HFI, hormonfritt intervall
Glemt én pille
Uansett hvor på brettet kvinnen er, så kan hun glemme én pille (under 48 timer mellom to piller) og fortsatt være sikker mot graviditet.
Eksempel: Hvis man tar pillen klokken 20.00 onsdag kveld, men glemmer denne torsdag, så er man sikker så lenge man husker pillen innen fredag klokken 20.00.
Glemt flere piller
Eggstokkene trenger en viss tid uten p-piller før et egg modnes og slippes løs. Etter syv dager med p-pillebruk vil eggstokkene trenge over syv dager før det kan bli en eggløsning. Den syv dager lange hormonfrie perioden mellom to brett er derfor ikke tilstrekkelig for eggløsning.
Ved mer enn én pille glemt er det derfor størst risiko om pillene er glemt i forbindelse med den hormonfrie uken. Det er viktig å finne ut om det ble tatt piller kontinuerlig syv dager før glemte piller. Det er også viktig at hun tar piller i minst syv dager før en pillefri pause, for å hindre eggløsning i den hormonfrie perioden mellom brettene.
Tatt pillene riktig syv dager før glemte piller
Hvis det er tatt piller riktig i syv dager før glemte piller, trenger man ikke å anbefale nødprevensjon. Be kvinnen bruke kondom til hun har tatt pillen kontinuerlig i syv dager.
Glemmer hun piller den siste uken på brettet, kan hun bøte på dette ved å sløyfe den hormonfrie uka og gå rett over på et nytt brett.
Ikke tatt pillene riktig syv dager før glemte piller
Har kvinnen ikke tatt piller kontinuerlig i syv dager før hun glemte mer enn én pille, er hun i risiko for å bli gravid. Vurder nødprevensjon hvis hun har hatt samleie uten kondom de siste fem dagene før hun glemte pillene, og/eller om hun har hatt samleie uten kondom fra hun glemte pillene, til hun har tatt syv piller kontinuerlig.
Tar hun nødprevensjon med ulipristalacetat, skal hun vente fem døgn før hun starter med pillene sine igjen. Se anbefalinger om oppstart av hormonell prevensjon i kapittelet om nødprevensjon.
Se også definisjonen på prevensjonssvikt i kapittelet om nødprevensjon.
ER DET BEHOV FOR NØDPREVENSJON?
Det er vanskelig å nøyaktig anslå risikoen for graviditet ved de ulike kombinasjonene av glemte piller. I tillegg til å følge reglene for glemte piller, må man i et hvert tilfelle vurdere om det er behov for nødprevensjon og hvilken type man bør velge. Disse punktene må vurderes:
- Jo flere piller som er glemt, desto større er risikoen for redusert beskyttelse mot graviditet.
- Glemte piller dag 1-7 etter HFI:
- Hvis en eller flere piller er glemt dag 1-7 og det var US i HFI eller senere, kan risikoen for graviditet være stor og man bør vurdere NP.
- Glemte piller dag 8-14:
- Så lenge alle pillene tidligere på brettet er tatt til riktig tid, er risikoen for graviditet liten dersom man glemmer opp til 7 piller etter hverandre mellom dag 8 og 14. NP kan vurderes, men man bør prioritere å starte opp igjen med pillene.
- Hvis noen annen kombinasjon av piller er glemt dag 8-14, bør man vurdere nødprevensjon.
- Glemte piller dag 14-21:
- Så lenge alle pillene tidligere på brettet er tatt til riktig tid, er risikoen for graviditet liten dersom man glemmer opp til 7 piller etter hverandre mellom dag 14 og 21. NP kan vurderes, men man bør prioritere å starte opp igjen med pillene og hoppe over HFI.
- Hvis noen annen kombinasjon av piller er glemt dag 18-24, bør man vurdere nødprevensjon.
HVILKEN TYPE NØDPREVENSJON BØR MAN VELGE VED PREVENSJONSSVIKT?
- Dersom det er behov for nødprevensjon etter glemt kombinasjons p-pille, kan man gi Levonorgestrel innen 96 timer og p-pillen kan startes opp uten pause.
- Ulipristalacetat er generelt ikke anbefalt når man har glemt kombinasjons p-piller fordi:
- Den ovulasjonsutsettende effekten til ulipristalacetat kan bli redusert dersom man starter opp med progesteron før karantenetiden på 5 dager. Men dersom man venter med å starte opp med prevensjonen i 5 dager, øker dette antall piller som ikke tas og således øker det risikoen for at en eggløsning kan finne sted.
- Dersom Ulipristalacetat brukes innen 7 dager etter inntak av annen hormonell prevensjon, kan allerede sirkulerende resterende gestagen teoretisk sett redusere effekten av Ulipristal.
- Så lenge alle p-piller ble tatt korrekt på forrige brett, kan kobberspiral brukes som nødprevensjon.
- Innen fem døgn etter den første glemte pillen ELLER
- Innen fem døgn etter det første ubeskyttede samleiet på det aktuelle brettet.
- Velg her den situasjonen som skjedde sist.
Glemt flerfasepillen Synfase
Dersom kvinnen har glemt én eller flere piller i løpet av ett brett (det vil si der det har gått mer enn 36 timer mellom to piller), kan hun ikke regne med å være beskyttet mot graviditet. Hun skal ta den (siste) glemte pillen så fort som mulig og fortsette som vanlig neste dag. Dette kan bety at hun må ta to piller samme dag.
Eksempel: Hvis det er torsdag morgen og hun oppdager at hun glemte å ta tirsdags- og onsdagspillen, tar hun onsdagspillen med en gang. Tirsdagspillen kaster hun. Torsdagspillen tar hun så til kvelden. Fra fredag fortsetter hun å ta pillene til vanlig tid.
Hun må bruke kondom eller avstå fra samleie i de neste 14 dagene.
Dersom kvinnen har hatt ubeskyttet samleie de siste fem dager før den siste glemte pillen, må hun vurdere å bruke nødprevensjon. Velger hun nødprevensjon med ulipristalacetat, skal hun vente fem dager før hun starter på pillen igjen. Se anbefalinger i kapittelet om nødprevensjon.
Glemt flerfasepillen Qlaira
Dersom kvinnen har glemt en pille i løpet av ett brett (det vil si der det har gått mer enn 36 timer mellom to piller), kan hun ikke regne med å være beskyttet mot graviditet. Anbefalingene man gir til kvinnen, avhenger av hvilken pille hun har glemt:
Glemt 1 pille dag 1–9: Hun skal ta den glemte pillen så snart som mulig og deretter fortsette med de neste pillene til vanlig tid. Dette kan bety at hun må ta to piller på samme dag. Hun må bruke kondom eller avstå fra samleie i de neste ni dagene. Om hun har hatt ubeskyttet samleie de siste fem dagene før den siste glemte pillen, må hun vurdere å bruke nødprevensjon.
Glemt 1 pille dag 10–17: Hun skal ta den glemte pillen så snart som mulig og deretter fortsette med de neste pillene til vanlig tid. Dette kan bety at hun må ta to piller på samme dag. Hun må bruke kondom eller avstå fra samleie i de neste ni dagene. Hun trenger ikke å bruke nødprevensjon.
Glemt 1 pille dag 18–24: Hun skal ikke ta den glemte pillen. Kast brettet, og start på nytt brett. Hun må bruke kondom eller avstå fra samleie i de neste ni dagene. Hun trenger ikke å bruke nødprevensjon.
Glemt 1 pille dag 25–26: Hun skal ta den glemte pillen så snart som mulig og deretter fortsette med de neste pillene til vanlig tid. Dette kan bety at hun må ta to piller på samme dag. Hun trenger ikke å bruke kondom eller avstå fra samleie i de neste ni dagene. Hun trenger ikke å bruke nødprevensjon.
Dersom kvinnen glemmer to eller flere piller eller starter på nytt brett to eller flere dager for sent: Kast brettet, og start på nytt brett. Hun må bruke kondom eller avstå fra samleie i de neste ni dagene. Om hun har hatt ubeskyttet samleie de siste fem dagene før den siste glemte pillen, må hun vurdere å bruke nødprevensjon. Velger hun nødprevensjon med ulipristalacetat, skal hun vente fem dager før hun starter på pillen igjen.
Oppkast, kraftig diaré
Dersom kvinnen kaster opp innen to timer etter at hun har tatt en pille, skal hun ta en ny pille. Kaster hun opp på nytt, skal hun ikke ta flere enn to piller på en dag. Hun regnes fortsatt som sikker mot graviditet. (Unntakene fra denne regelen er flerfasepillene Synfase og Qlaira: Dersom hun kaster opp pille nr. 2, skal hun følge prosedyrene for glemt pille.)
Om hun har oppkast eller svært kraftig diaré (løs mage regnes ikke som kraftig diaré) i mer enn 24 timer, skal hun følge prosedyren for glemt to eller flere piller.
Brukslengde
Det er ingen øvre grense for hvor lenge en kvinne kan bruke p-piller. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Overvekt er sterkt assosiert med hjerte- og karsykdom (hjerteinfarkt og hjerneslag) og blodpropp. Kvinner med BMI over 35 bør ikke bruke kombinasjonspreparater.
Informer kvinnen om at gestagenpreparater eller hormonfrie prevensjonsmidler er gode alternativer som ikke øker risikoen for alvorlige bivirkninger.
BMI over 30 er en mulig kontraindikasjon for bruk av p-piller, men ingen kontraindikasjon alene. Dersom kvinnen i tillegg til overvekt har multiple faktorer for å utvikle hjerte- og karsykdom (høy alder, diabetes, høyt blodtrykk, røyker, har hyperlipidemi og familiær opphopning av hjerte- og karsykdom), er gestagenpreparater eller hormonfri prevensjon tryggere alternativer.
Aldersgrense
Det er ingen nedre aldersgrense for å starte med p-piller som prevensjon, men det er ikke indikasjon for å begynne før etter inntrådt menarke. Noen kvinner som sliter med dysmenoré og menometroragi etter menarke (den første menstruasjonsblødningen), kan ha god effekt av å bruke en kombinasjons-p-pille for å regulere blødningene, selv om de ikke ennå har behov for prevensjon.
Særlig risikoen for hjerte- og karsykdommer øker med alderen. Samtidig bruk av kombinasjons-p-piller kan også øke denne risikoen. Kvinner over 35 år med tilleggsrisiko for hjerte- og karsykdom (røyker, overvekt, diabetes, hyperlipidemi og økt heriditet for hjerte- og karsykdom) bør derfor ikke bruke kombinasjons-p-piller.
Gitt at det ikke har oppstått tilleggsrisiko for hjerte- og karsykdom, kan kombinasjons-p-piller brukes hos kvinner opp til 50 år. Etter fylte 50 år anbefales kvinner å bytte til et gestagenpreparat (ikke p-sprøyte) eller til hormonfri prevensjon.
Måling av FSH er ikke en pålitelig indikator for om ovulasjonen har stanset for godt hos kvinner som bruker kombinasjons-p-piller, selv ikke om man tar blodprøven i den pillefrie uken.
BYTTE TIL P-PILLER |
|---|
|
Nedenfor er det beskrevet hvordan en gjør et sikkert bytte fra andre prevensjonsmidler til p-piller, uten at det er behov for tilleggsprevensjon. (Ved bytte fra minipiller og hormonspiral til p-piller må tilleggsprevensjon uansett benyttes.) Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon eller avholdenhet de første 7 dagene (9 dager ved bytte til Qlaira og 14 dager ved bytte til Synfase) etter oppstart med p-piller. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon. Bytte fra enfase kombinasjons p-piller. Dersom kvinnen har tatt aktive piller i 7 dager sammenhengende dager, kan hun gå direkte over på p-piller. Bytte fra flerfase kombinasjons p-piller. Kvinnen fullfører brettet (21-pakning), eller dropper placebopillene (28-pakning), og går direkte over på p-piller. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst 7 dager sammenhengende, kan hun gå direkte over på p-piller. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst 7 dager sammenhengende, kan hun gå direkte over på p-piller. Bytte fra gestagen p-pille. Ved overgang fra gestagen p-pille skal kvinnen gå direkte over til p-pille uten opphold. Bytte fra minipille. Ved overgang fra minipille skal kvinnen gå direkte over til p-pille uten opphold, men hun må bruke tilleggsprevensjon/være avholdende i 7 dager (9 dager ved bytte til Qlaira, 14 dager ved bytte til Synfase). Bytte fra p-sprøyte. Start med p-piller senest 14 uker etter siste injeksjon. Bytte fra p-stav. Kvinnen starter med p-pille samme dag som p-staven fjernes. Bytte fra hormonspiral. Kvinnen starter med p-piller 7 dager (9 dager ved bytte til Qlaira, 14 dager ved bytte til Synfase)) før hormonspiralen fjernes. Bytte fra kobberspiral. Ved overgang fra kobberspiral anbefales det at spiralen fjernes i løpet av de 5 første dagene av menstruasjonen, og at kvinnen umiddelbart starter med p-piller (unntaket er Qlaira og Synfase, som må startes første dag av menstruasjonen). Alternativt kan hun starte med p-piller minst 7 dager før kobberspiralen fjernes (for Qlaira må hun starte minst 9 dager før fjerning av spiralen og Synfase 14 dager). |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om p-piller og et eget journalvedlegg for kombinasjonspreparater.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Utdyp de punktene kvinnen lurer på, og prøv å avdekke eventuelle misoppfatninger. Informer også om de vanligste symptomene på blodpropp. Brukerinformasjonen informerer om faresymptomer som skal føre til umiddelbar seponering av p-pillene og legebesøk, samt de mest vanlige bivirkningene.
Anamnese
Helseinformasjonen i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner og bør advare mot røyking.
Undersøkelse
Blodtrykksmåling, eventuelt høyde og vekt. Hos overvektige kvinner bør BMI dokumenteres i journalen.
Det er ikke nødvendig med andre undersøkelser ved oppstart av p-piller.
Resept
Resepter på prevensjon skrives ut for tre år.
SENERE KONSULTASJONER
Hyppighet
Hos kvinner under 35 år er det sjelden medisinske grunner for en tidlig kontroll. Man kan likevel tilby kontrolltime dersom kvinnen ønsker dette. Formålet med en eventuell tidlig kontroll er å hjelpe kvinnen til å fortsette med p-pillene. De yngste førstegangsbrukerne av p-piller er antakelig de som trenger mest veiledning.
Det er ikke nødvendig å sette unge kvinner opp til en kontrolltime for blodtrykksmåling, dersom blodtrykket var normalt i utgangspunktet. Kvinner over 40 år som bruker p-piller, bør derimot ha en årlig blodtrykkskontroll. Om en kvinne starter opp med p-piller etter fylte 40 år, bør blodtrykket i tillegg sjekkes etter seks måneders bruk.
BYTTE VED MELLOMBLØDNINGER |
||||||||
|---|---|---|---|---|---|---|---|---|
Tabellen viser hvilke normaldoserte p-piller en kvinne bør bytte til dersom mellomblødninger er den eneste bivirkningen hun opplever på en lavdosert p-pille. |
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av p-piller. Det er likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Om blødningene vedvarer og man ikke finner en klar årsak, kan det også være aktuelt å ta en cervixcytologi hos kvinner under 25 år.
Det er vanlig at kvinner oppleve blødninger de første tre månedene etter oppstart på et kombinasjonspreparat. Om kvinnen har hatt ubeskyttet samleie med en ny partner, er det viktig å utelukke SOI, ved å la henne ta en vaginal selvtest. Om en eventuell test er negativ, bør hun oppfordres til å fortsette med kombinasjonspreparatet til hun har brukt det i tre måneder. De aller fleste får god blødningskontroll etter hvert.
Det er observert at kvinner som bruker de lavdoserte énfase p-pillene (som inneholder 20µg etinyløstradiol), oftere plages med mellomblødninger enn dem som bruker de normaldoserte p-pillene (som inneholder 30 µg etinyløstradiol). Kvinnene med de lavdoserte p-pillene vil oftere merke mellomblødninger, og særlig om de har hoppet over mensen. Om kvinnen ellers er fornøyd med sitt p-pillemerke, og kun ønsker bedre blødningskontroll, har det ofte god effekt å bytte til et normaldosert p-pillemerke med de samme variantene av østrogen og gestagen som hun allerede bruker.
Selv om det ikke foreligger evidens, har vi empiri for at det for mange kvinner kan hjelpe å bytte til et annet merke med et annet gestagen.
P-ring har vist å ha noe bedre blødningskontroll enn p-piller.
P-ring
P-RING |
||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
P-ringen er en myk, elastisk og gjennomsiktig ring av vinyl som inneholder små mengder av gestagenet etonogestrel og østrogenet etinyløstradiol. Den har en ytre diameter på 5,4 cm. Kvinnen legger selv ringen inn vaginalt, 1 ring per måned. Absorpsjonen skjer via vaginalslimhinnen, og det fører til en lav og jevn serumkonsentrasjon i blodet. En fordel med p-ring er at kvinnen ikke behøver å huske å ta en pille hver dag. En ulempe er at p-ring, på samme måte som p-piller, gir økt risiko for alvorlige bivirkninger, og derfor ikke kan anbefales til alle kvinner.
BRUKSMÅTE
Valg av p-ring
Det finnes to forskjellige p-ringer på markedet i dag. De inneholde de samme hormonene, og koster omtrent det samme. De heter NuvaRing og Ornibel, og koster cirka 370 kroner for en pakke som inneholder 3 p-ringer.
Starte med p-ring
Kvinner som har regelmessige menstruasjoner, er sikker fra første dag dersom hun setter inn den første p-ringen i løpet av de fem første dagene av en menstruasjon eller etter et abortinngrep.
Kvinnen kan starte med p-ring når som helst i syklus. Dersom kvinnen starter utenom de fem første dagene av en menstruasjon, er hun ikke sikker før det har gått syv dager.
Regelen om syv dager gjelder også kvinner med svært uregelmessig menstruasjonssyklus.
Tradisjonell bruk av p-ring
Kvinnen setter inn og tar ut p-ringen selv. Det er viktig med god håndhygiene. Kvinnen må finne en behagelig stilling, enten stående med benet løftet opp, sittende på huk eller liggende på ryggen. Ringen holdes mellom pekefinger og tommel, presses sammen og føres inn i skjeden. Når ringen er satt riktig på plass, skal den ikke merkes.
Etter tre uker skal ringen tas ut ved å gripe den fremre kanten og trekke ringen ut. Ringen må kastes sammen med det vanlige avfallet, ikke i toalettet. Ringen skal sitte inne i tre sammenhengende uker og skal tas ut på samme ukedag som den ble satt inn. I den påfølgende uken skal hun ikke bruke noen ring.
Normalt vil kvinnen få en bortfallsblødning, vanligvis to–tre dager etter at ringen er tatt ut. Etter en ukes pause, på samme ukedag, setter kvinnen inn en ny ring. Ny ring skal settes inn selv om blødningen ikke skulle være avsluttet ennå. Man kan bruke tamponger selv om ringen er satt inn.
Man kan gjerne anbefale kvinnen å gjøre den ringfrie pausen kortere enn syv dager. Oftest vil tre–fire dager være nok til at hun får en bortfallsblødning. Fordelene med å korte ned på den hormonfrie perioden er at kvinnen vil ha større sikkerhet av p-ringen, og at mange vil ha mindre bivirkninger (mindre hodepine, menssmerter og blødninger) i forbindelse med blødningen.
Nuvaring er holdbar til utløpsdato ved oppbevaring i kjøleskap, men bare fire måneder i romtemperatur (ikke over 30 °C). Ornibel kan oppbevares i romtemperatur til utløpsdato.
Kontinuerlig bruk av p-ring
Den hormonfrie uka fører vanligvis til en bortfallsblødning som er mindre enn en normal menstruasjon. Medisinsk sett er det sannsynligvis verken noen fordeler eller ulemper med å ha hormonfrie uker og blødninger hver 4. uke. Ettersom de fleste svangerskap hos p-ringbrukere oppstår i tilknytning til den hormonfrie uka, er p-ring sikrere jo færre hormonfrie uker kvinnen tar.
En mulighet kan være å ta p-ring kontinuerlig til man begynner å blø, og så ta fire–syv dager pause, før man setter inn en ny ring. Et annet alternativ er å bruke to–tre p-ringer i strekk før en hormonfri uke.
Ring er et godt prevensjonsmiddel, men det er viktig å huske ringen hvis man tar den ut i forbindelse med samleie, samt sette inn ny ring etter hormonfri uke. Det er også en risiko for at ringen kan falle ut.
Eggstokkene trenger en viss tid uten hormoner før et egg modnes og slippes løs. Etter syv dager med ring vil eggstokkene trenge over syv dager før det kan bli en eggløsning. Den syv dager lange hormonfrie perioden mellom to ringer er derfor ikke tilstrekkelig for eggløsning.
Under ser du en tabell som gir anbefalinger for hva kvinnen skal gjøre ved glemt oppstart etter hormonfri uke, eller om ringen har vært ute av skjeden.
Glemt p-ring
Når man skal gi råd til kvinner som har glemt p-ring, finner man ofte motstridende informasjon om dette. Ekspertene er heller ikke enige om en felles retningslinje. I Metodebok har vi hovedsakelig valgt å følge anbefalingene fra den britiske obstetrikk- og gynekologiforeningen (FSRH).
Glemt P-ring |
|||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
|||||||||||||||||||||||||||
* forutsetter riktig bruk tidligere i uke 1 og de syv dagene forut for HFI
** forutsetter riktig bruk i de foregående 7 dagene
*** se tabell for hva pasienten skal gjøre i fortsettelsen. Hvis de har behov for nødprevensjon med ulipristal acetat, skal de ikke sette inn ny ring før det har gått 5 dager. Se råd i nødprevensjonskapittelet.
**** en graviditetstest er sikker 3 uker etter siste US
a en ekstra sikkerhet i tilfelle fremtidig bruk ikke er perfekt
b teoretisk sett bør dette gielde for opp til 7 dager ikke planlagt ring ute av skjeden, men det mangler evidens for dette
Forkortelser: NP: nødprevensjon. US: Ubeskyttet samleie. HR: hormonfritt intervall
Glemt å sette inn ny ring etter hormonfri uke
Så lenge det ikke går mer enn åtte døgn siden hun tok ut ringen, er hun fortsatt sikker.
Eksempel: Hvis kvinnen tok ut ringen for hormonfri uke klokken 21.00 mandag, er hun fortsatt sikker hvis hun husker å sette inn en ny ring før tirsdag klokken 21.00 uken etter.
Hvis kvinnen glemmer å sette inn ny ring innen åtte dager, har hun høy risiko for å bli gravid. Se tabell over.
Har hun behov for nødprevensjon med ulipristalacetat, skal hun ikke sette inn ny ring før det har gått fem dager. Se råd i nødprevensjonskapittelet.
Ring ute av skjeden
Hvis ringen er ute av skjeden, så er man sikker så lenge den ikke har vært ute mer enn 48 timer. Dette gjelder hvis hun har brukt ringen som hun skal syv dager før. Da trenger man ikke nødprevensjon.
Hvis ringen er ute av skjeden over 48 timer, er det størst fare for graviditet hvis det skjer i forbindelse med den hormonfrie uken. Det er viktig å finne ut om ringen har vært brukt kontinuerlig i syv dager før den var ute i over 48 timer. Det er også viktig at hun har ringen inne hele tiden i minst syv dager etterpå, og syv dager før en ny ringfri pause. Det siste for å hindre eggløsning i den hormonfrie perioden.
Hvis hun har behov for nødprevensjon med ulipristalacetat, skal hun ikke sette inn ny ring før det har gått fem dager. Se råd i nødprevensjonskapittelet.
Glemt å fjerne ring før hormonfri uke
Som en hovedregel vil vi aldri anbefale kvinner å bruke p-ringen i mer enn tre uker. Om kvinnen skulle glemme å ta ut ringen etter tre uker, så viser en liten enkeltstudie at hun sannsynligvis vil kunne ha en hemming av eggløsningen i opptil fem uker.
Så lenge ringen har vært inne riktig i syv dager, trenger man ikke nødprevensjon om ringen har sittet inne i opptil fem uker. Har den sittet inne mer enn fem uker, kan det være aktuelt med nødprevensjon.
Hvis hun har behov for nødprevensjon med ulipristalacetat, skal hun ikke sette inn ny ring før det har gått fem dager. Se råd i nødprevensjonskapittelet
HVILKEN TYPE NØDPREVENSJON BØR MAN VELGE VED PREVENSJONSSVIKT?
- Dersom det er behov for nødprevensjon ved glemt p-ring, kan man gi Levonorgestrel innen 96 timer og p-ringen kan startes opp uten pause.
- Ulipristalacetat er generelt ikke anbefalt når man har glemt p-ring fordi:
- Den ovulasjonsutsettende effekten til ulipristalacetat kan bli redusert dersom man starter opp med progesteron før karantenetiden på 5 dager. Men dersom man venter med å starte opp med prevensjonen i 5 dager, øker dette antall piller som ikke tas og således øker det risikoen for at en eggløsning kan finne sted.
- Dersom Ulipristalacetat brukes innen 7 dager etter inntak av annen hormonell prevensjon, kan allerede sirkulerende resterende gestagen teoretisk sett redusere effekten av Ulipristal.
- Så lenge alle p-ring ble brukt korrekt i forrige pakke, kan kobberspiral brukes som nødprevensjon.
- Innen fem døgn etter den første dag med glemt p-ring ELLER
- Innen fem døgn etter det første ubeskyttede samleiet på det aktuelle pakken.
- Velg her den situasjonen som skjedde sist.
Slutte med p-ring
Vanligvis bør kvinnen fullføre de tre ukene med p-ring. Hun er da beskyttet mot graviditet i de første syv dagene etter at ringen tas ut.
P-ringen kan tas ut når som helst, og ovulasjonen vil raskt etableres.
Brukslengde
Det er ingen øvre grense for hvor lenge en kvinne kan bruke p-ring. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Overvekt er sterkt assosiert med hjerte- og karsykdom (hjerteinfarkt og hjerneslag) og blodpropp. Kvinner med BMI over 35 bør ikke bruke kombinasjonspreparater.
Informer kvinnen om at gestagenpreparater eller hormonfrie prevensjonsmidler er gode alternativer som ikke øker risikoen for alvorlige bivirkninger.
BMI over 30 er en mulig kontraindikasjon for bruk av p-ring, men ingen kontraindikasjon alene. Dersom kvinnen i tillegg til overvekt har multiple faktorer for å utvikle hjerte- og karsykdom (høy alder, diabetes, høyt blodtrykk, røyker, har hyperlipidemi og familiær opphopning av hjerte- og karsykdom), er gestagenpreparater eller hormonfri prevensjon tryggere alternativer.
Aldersgrense
Det er ingen nedre aldersgrense for å starte med p-piller som prevensjon, men det er ikke indikasjon for å begynne før etter inntrådt menarke.
Særlig risikoen for hjerte- og karsykdommer øker med alderen. Samtidig bruk av p-ring kan også øke denne risikoen. Kvinner over 35 år med tilleggsrisiko for hjerte- og karsykdom (røyker, overvekt, diabetes, hyperlipidemi og økt heriditet for hjerte- og karsykdom) bør derfor ikke bruke p-ring.
Gitt at det ikke har oppstått tilleggsrisiko for hjerte- og karsykdom, kan p-ring brukes hos kvinner opp til 50 år. Etter fylte 50 år anbefales kvinner å bytte til et gestagenpreparat eller til hormonfri prevensjon.
Måling av FSH er ikke en pålitelig indikator for om ovulasjonen har stanset for godt hos kvinner som bruker p-ring, selv ikke om man tar blodprøven i den ringfrie uken.
BYTTE TIL P-RING |
|---|
|
Nedenfor er det beskrevet hvordan en gjør et sikkert bytte fra andre prevensjonsmidler til p-ring, uten at det er behov for tilleggsprevensjon. (Ved bytte fra minipiller og hormonspiral til p-ring må tilleggsprevensjon benyttes.) Ved andre byttemåter anbefales tilleggsprevensjon første 7 dager etter oppstart med p-ring. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt den siste uken før byttet. Bytte fra enfase kombinasjons p-piller. Dersom kvinnen har tatt aktive piller i 7 dager sammenhengende dager, kan hun gå direkte over på p-ring. Bytte fra flerfase kombinasjons p-piller. Kvinnen fullfører brettet (21-pakning), eller dropper placebopillene (28-pakning), og går direkte over på p-ring. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst 7 dager sammenhengende, kan hun gå direkte over på p-ring. Bytte fra gestagen p-piller. Ved overgang fra gestagen p-pille skal kvinnen gå direkte over til p-ring uten opphold. Bytte fra minipille. Ved overgang fra minipille skal kvinnen gå direkte over til p-ring uten opphold, men hun må bruke tilleggsprevensjon/være avholdende i 7 dager. Bytte fra p-sprøyte. Start med p-ring senest 14 uker etter siste injeksjon. Bytte fra p-stav. Kvinnen starter med p-ring samme dag som p-staven fjernes. Bytte fra hormonspiral. Kvinnen starter med p-ring 7 dager før hormonspiralen fjernes. Bytte fra kobberspiral. Ved overgang fra kobberspiral anbefales det at spiralen fjernes i løpet av de 5 første dagene av menstruasjonen, og at kvinnen starter med p-ring umiddelbart etter fjerning. Alternativt kan hun starte med p-ring minst 7 dager før kobberspiralen fjernes. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om p-ring og et eget journalvedlegg for kombinasjonspreparater.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Utdyp de punktene kvinnen lurer på, og prøv å avdekke eventuelle misoppfatninger. Informer også om de vanligste symptomene på blodpropp. Brukerinformasjonen informerer om faresymptomer som skal føre til umiddelbar seponering av p-ring og legebesøk, samt de mest vanlige bivirkningene.
Anamnese
Helseinformasjon i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner og bør advare mot røyking.
Undersøkelse
Blodtrykksmåling, eventuelt høyde og vekt. Hos overvektige kvinner bør BMI dokumenteres i journalen.
Det er ikke nødvendig med andre undersøkelser ved oppstart av p-ring.
Resept
Resepter på prevensjon skrives ut for tre år.
SENERE KONSULTASJONER
Hyppighet
Hos kvinner under 35 år er det sjelden medisinske grunner for en tidlig kontroll. Man kan likevel tilby kontrolltime dersom kvinnen ønsker dette. Formålet med en eventuell tidlig kontroll er å hjelpe kvinnen til å fortsette med p-ring. De yngste førstegangsbrukerne av p-ring er antakelig de som trenger mest veiledning.
Det er ikke nødvendig å sette unge kvinner opp til en kontrolltime for blodtrykksmåling, dersom blodtrykket var normalt i utgangspunktet. Kvinner over 40 år som bruker p-ring, bør derimot ha en årlig blodtrykkskontroll. Om en kvinne starter opp med p-ring etter fylte 40 år, bør blodtrykket i tillegg sjekkes etter seks måneders bruk.
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av p-ring. Det er likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Om blødningene vedvarer og man ikke finner en klar årsak, kan det også være aktuelt å ta en cervixcytologi hos kvinner under 25 år.
Det er vanlig at kvinner oppleve blødninger de første tre månedene etter oppstart med p-ring. Om kvinnen har hatt ubeskyttet samleie med en ny partner, er det viktig å utelukke SOI, ved å la henne ta en vaginal selvtest. Om en eventuell test er negativ, bør hun oppfordres til å fortsette med p-ring til hun har brukt den i tre måneder. De aller fleste får god blødningskontroll etter hvert.
P-plaster
P-PLASTER |
||||||
|---|---|---|---|---|---|---|
|
P-plasteret er et tynt, mykt plaster som inneholder små mengder av gestagenet norelgestromin og østrogenet etinyløstradiol. Det har en størrelse på 4,5 × 4,5 cm. Hormonene er innbakt i plasterets klebemasse og kommer inn i blodsirkulasjonen gjennom opptak via huden. Det fører til en jevn serumkonsentrasjon i blodet.
En fordel med p-plaster er at kvinnen ikke behøver å huske å ta en pille hver dag.
Ettersom p-plaster inneholder både østrogen og gestagen, gir det på lik linje med p-piller økt risiko for alvorlige bivirkninger og anbefales derfor ikke til alle kvinner.
BRUKSMÅTE
Valg av p-plaster
Det finnes én type p-plaster på markedet i dag. Det heter Evra og koster cirka 35 kroner per plaster. En pakke inneholder ni plaster og koster cirka 315 kroner, dette gir en månedlig kostnad på cirka 105 kroner.
Starte med p-plaster
Kvinner som har regelmessige menstruasjoner, er sikker mot graviditet fra første dag dersom hun starter med første plaster i løpet av de fem første dagene av en menstruasjon eller etter et abortinngrep.
Kvinnen kan likevel starte med p-plaster når som helst i syklus. Dersom kvinnen starter utenom de fem første dagene av en menstruasjon, er hun ikke sikker før det har gått syv dager (den dagen hun skifter plaster første gang). Regelen om syv dager gjelder også for kvinner med svært uregelmessig menstruasjonssyklus.
Tradisjonell bruk av p-plaster
Kvinnen fester plasteret selv. Det kan festes på utsiden av overarm, mage, rumpe eller øvre del av rygg/bryst (aldri på brystene). Huden må være ren, tørr og hel. Plasteret skal trykkes godt ned med håndflaten i ti sekunder, og det er viktig å sørge for at kantene er godt festet. Plasteret skiftes én gang per uke, på samme ukedag, i tre uker. I 4. uke som er plasterfri, vil kvinnen få en blødning.
Brukt plaster legges i den lille posen det lå i, og kastes sammen med det vanlige avfallet (ikke i toalettet). For å unngå hudirritasjoner kan kvinnen variere plasseringen av plasteret. Er plasteret riktig festet, skal det tåle vanlig bruk som for eksempel dusjing, bading og svetting. Vanligvis vil det komme en blødning et par dager etter at plasteret er fjernet. Etter nøyaktig en ukes pause, på samme ukedag, fester kvinnen et nytt plaster selv om blødningen ikke er over.
Man kan gjerne anbefale kvinnen å gjøre den plasterfrie pausen kortere enn syv dager. Oftest vil tre–fire dager være nok til at hun får en bortfallsblødning. Fordelene med å korte ned på den hormonfrie perioden er at kvinnen vil ha større sikkerhet av p-plasteret, og at mange vil ha mindre bivirkninger (mindre hodepine, menssmerter og blødninger) i forbindelse med blødningen.
Kontinuerlig bruk av plaster
Den hormonfrie uka fører vanligvis til en bortfallsblødning som er mindre enn en normal menstruasjon. Medisinsk sett er det sannsynligvis verken noen fordeler eller ulemper med å ha hormonfrie uker og blødninger hver 4. uke. Ettersom de fleste svangerskap hos p-plasterbrukere oppstår i tilknytning til den hormonfrie uka, er p-plaster sikrere jo færre hormonfrie uker kvinnen tar.
En mulighet kan være å bytte p-plaster kontinuerlig (uten plasterfri uke) til hun begynner å blø, og så ta fire–syv dagers pause, før hun setter på et nytt plaster. Et annet alternativ er bytte plaster ukentlig to–tre måneder i strekk før en hormonfri uke.
Plaster er et godt prevensjonsmiddel, men det er viktig å huske å sette på nytt plaster etter hormonfri uke, samt bytte plaster etter syv dager. Det er også en risiko for at plasteret kan falle av.
Eggstokkene trenger en viss tid uten hormoner før et egg modnes og slippes løs. Etter syv dager med plaster vil eggstokkene trenge over syv dager før det kan bli en eggløsning. Den syv dager lange hormonfrie perioden etter 3. plaster er derfor ikke tilstrekkelig for eggløsning.
Nedenfor ser du en tabell som gir anbefalinger for hva kvinnen skal gjøre ved glemt oppstart etter hormonfri uke, mistet plaster eller når hun har glemt å bytte.
Glemt p-plaster
Når man skal gi råd til kvinner som har glemt p-plaster, finner man ofte motstridende informasjon om dette. Ekspertene er heller ikke enige om en felles retningslinje. I Metodebok har vi hovedsakelig valgt å følge anbefalingene fra den britiske obstetrikk- og gynekologiforeningen (FSRH).
GLEMT P-PLASTER |
||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
||||||||||||||||||||||||
* forutsetter riktig bruk tidligere i uke 1 og de syv dagene forut for HFI
** forutsetter riktig bruk i de foregående 7 dagene
*** se tabell for hva pasienten skal gjøre i fortsettelsen. Hvis de har behov for nødprevensjon med ulipristal acetat, skal de ikke sette på nytt plaster for det har gått 5 dager. Se råd i nødprevensjonskapittelet
**** en graviditetstest er sikker 3 uker etter siste US
a en ekstra sikkerhet i tilfelle fremtidig bruk ikke er perfekt
b teoretisk sett bør dette gjelde for opp til 7 dager ikke planlagt ring ute av skjeden, men det mangler evidens for dette
Forkortelser: NP: nødprevensjon; US: ubeskyttet samleie; HFI: hormonfritt intervall
Glemt p-plaster etter hormonfri uke
Så lenge det ikke går mer enn åtte døgn siden hun tok av plasteret, er hun fortsatt sikker.
Eksempel: Hvis kvinnen tok av plasteret for hormonfri uke klokken 21.00 mandag, er hun fortsatt sikker hvis hun husker å sette på et nytt plaster innen tirsdag klokken 21.00 uken etter.
Hvis kvinnen glemmer å sette på nytt plaster etter åtte dager, har hun høy risiko for å bli gravid. Se tabell nedenfor for hva hun skal gjøre videre. Les også om prevensjonssvikt i nødprevensjonsskapittelet.
Har hun behov for nødprevensjon med ulipristalacetat, skal hun ikke feste på nytt plaster før det har gått fem dager. Se råd i nødprevensjonskapittelet.
Plaster falt av
Hvis plasteret faller av, er man fortsatt beskyttet så lenge det ikke har vært av mer enn 48 timer. Da trenger man ikke nødprevensjon, men kan sette på et nytt plaster og fortsette som før.
Hvis plasteret faller av, så er det størst risiko om plasteret er falt av i forbindelse med den hormonfrie uken. Det er viktig å finne ut om plasteret har vært på kontinuerlig syv dager før eventuelt plasteret falt av. Det er også viktig at hun alltid har plaster på i minst syv dager før en plasterfri pause, for å hindre eggløsning i den hormonfrie perioden.
Se tabell nedenfor for hva hun skal gjøre i fortsettelsen. Hvis hun har behov for nødprevensjon med ulipristalacetat, skal hun ikke feste på nytt plaster før det har gått fem dager. Se råd i nødprevensjonskapittelet.
Glemt å skifte p-plaster
Dersom kvinnen glemmer å skifte p-plaster, og det har gått mer enn 48 timer over det vanlige tidspunktet for skifte av plaster, er hun ikke lenger nødvendigvis beskyttet mot graviditet. Hun skal da følge reglene for plaster av i over 48 timer.
Se tabell under for hva hun skal gjøre i fortsettelsen. Hvis hun har behov for nødprevensjon med ulipristalacetat, skal hun ikke feste på nytt plaster før det har gått fem dager. Se råd i nødprevensjonskapittelet.
Glemt å fjerne p-plaster før hormonfri uke
Hvis kvinnen glemmer å fjerne p-plasteret før den plasterfrie uken, skal hun fjerne plasteret så snart hun husker det. Dette betyr at det hormonfrie intervallet blir kortere enn syv dager. Hun skal allikevel starte med nytt plaster på samme dag som før, på sin vanlige «dag 1», selv om hun ikke har hatt blødning og fortsatt er beskyttet mot graviditet.
Hvis kvinnen glemmer å fjerne plasteret før den plasterfrie uken, og plasteret sitter på i mer enn 15 dager (glemt å fjerne plasteret etter uke 3), skal hun følge rådene for glemt plaster etter hormonfri uke. Se tabell over.
HVILKEN TYPE NØDPREVENSJON BØR MAN VELGE VED PREVENSJONSSVIKT?
- Dersom det er behov for nødprevensjon ved glemt p-plaster, kan man gi Levonorgestrel innen 96 timer og p-plaster kan startes opp uten pause.
- Ulipristalacetat er generelt ikke anbefalt når man har glemt p-plaster fordi:
- Den ovulasjonsutsettende effekten til ulipristalacetat kan bli redusert dersom man starter opp med progesteron før karantenetiden på 5 dager. Men dersom man venter med å starte opp med prevensjonen i 5 dager, øker dette antall dager uten prevensjon og således øker det risikoen for at en eggløsning kan finne sted.
- Dersom Ulipristalacetat brukes innen 7 dager etter inntak av annen hormonell prevensjon, kan allerede sirkulerende resterende gestagen teoretisk sett redusere effekten av Ulipristal.
- Så lenge alle p-plastrene ble brukt korrekt i forrige pakke, kan kobberspiral brukes som nødprevensjon.
- Innen fem døgn etter den første dag med glemt p-plaster ELLER
- Innen fem døgn etter det første ubeskyttede samleiet på det aktuelle pakken.
- Velg her den situasjonen som skjedde sist.
Slutte med p-plaster
Vanligvis bør kvinnen fullføre de tre ukene med p-plaster. Hun er da beskyttet mot graviditet i de første syv dagene etter at siste plaster er fjernet. P-plaster kan seponeres når som helst, og ovulasjonen vil raskt etableres.
Brukslengde
Det er ingen øvre grense for hvor lenge en kvinne kan bruke p-plaster. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Overvekt er sterkt assosiert med hjerte- og karsykdom (hjerteinfarkt og hjerneslag) og blodpropp. Kvinner med BMI over 35 bør ikke bruke kombinasjonspreparater.
Informer kvinnen om at gestagenpreparater eller hormonfrie prevensjonsmidler er gode alternativer som ikke øker risikoen for alvorlige bivirkninger.
BMI over 30 er en mulig kontraindikasjon for bruk av p-plaster, men ingen kontraindikasjon alene. Dersom kvinnen i tillegg til overvekt har multiple faktorer for å utvikle hjerte- og karsykdom (høy alder, diabetes, høyt blodtrykk, røyker, har hyperlipidemi og familiær opphopning av hjerte- og karsykdom), er gestagenpreparater eller hormonfri prevensjon tryggere alternativer.
Aldersgrense
Det er ingen nedre aldersgrense for å starte med p-piller som prevensjon, men det er ikke indikasjon for å begynne før etter inntrådt menarke.
Særlig risikoen for hjerte- og karsykdommer øker med alderen. Samtidig bruk av p-plaster kan også øke denne risikoen. Kvinner over 35 år med tilleggsrisiko for hjerte- og karsykdom (røyker, overvekt, diabetes, hyperlipidemi og økt heriditet for hjerte- og karsykdom) bør derfor ikke bruke p-plaster.
Gitt at det ikke har oppstått tilleggsrisiko for hjerte- og karsykdom, kan p-plaster brukes hos kvinner opp til 50 år. Etter fylte 50 år anbefales kvinner å bytte til et gestagenpreparat eller til hormonfri prevensjon.
Måling av FSH er ikke en pålitelig indikator for om ovulasjonen har stanset for godt hos kvinner som bruker p-plaster, selv ikke om man tar blodprøven i den plasterfrie uken.
BYTTE TIL P-PLASTER |
|---|
|
Sikkert bytte fra andre prevensjonsmidler til p-plaster, uten at det er behov for tilleggsprevensjon. (Ved bytte fra minipiller og hormonspiral til p-plaster må tilleggsprevensjon uansett benyttes.) Dersom byttet skjer på en annen måte, anbefales tilleggsprevensjon eller avholdenhet de første syv dagene etter oppstart med p-plaster. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt den siste uken før byttet. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv sammenhengende dager, kan hun gå direkte over på p-plaster. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på p-plaster. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på p-plaster. Bytte fra gestagen p-piller. Ved overgang fra gestagen p-pille skal kvinnen gå direkte over til p-plaster uten opphold. Bytte fra minipille. Ved overgang fra minipille skal kvinnen gå direkte over til p-plaster uten opphold, men hun må bruke tilleggsprevensjon / være avholdende i syv dager. Bytte fra p-sprøyte. Start med p-plaster senest 14 uker etter siste injeksjon. Bytte fra p-stav. Kvinnen starter med p-plaster samme dag som p-staven fjernes. Bytte fra hormonspiral. Kvinnen starter med p-plaster syv dager før hormonspiralen fjernes. Dersom dette ikke er mulig, anbefales avholdenhet/kondom de siste syv dagene før fjerning samt de første syv dagene etter oppstart av p-plaster. Bytte fra kobberspiral. Ved overgang fra kobberspiral anbefales det at spiralen fjernes i løpet av de fem første dagene av menstruasjonen, og at kvinnen starter med p-plaster umiddelbart etter fjerning. Alternativt kan hun starte med p-plaster minst syv dager før kobberspiralen fjernes. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om p-plaster og et eget journalvedlegg for kombinasjonspreparater.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Utdyp de punktene kvinnen lurer på, og prøv å avdekke eventuelle misoppfatninger. Informer også om de vanligste symptomene på blodpropp. Brukerinformasjonen oppgir faresymptomer som skal føre til umiddelbar seponering av p-plaster og legebesøk.
Anamnese
Helseinformasjon i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner og bør advare mot røyking.
Undersøkelse
Blodtrykksmåling, eventuelt høyde og vekt. Hos overvektige kvinner bør BMI dokumenteres i journalen.
Det er ikke nødvendig med andre undersøkelser ved oppstart av p-plaster.
Resept
Resepter på prevensjon skrives ut for tre år.
SENERE KONSULTASJONER
Hyppighet
Hos kvinner under 35 år er det sjelden medisinske grunner for en tidlig kontroll. Man kan likevel tilby kontrolltime dersom kvinnen ønsker dette. Formålet med en eventuell tidlig kontroll er å hjelpe kvinnen til å fortsette med p-plaster. De yngste førstegangsbrukerne av p-plaster er antakelig de som trenger mest veiledning.
Det er ikke nødvendig å sette unge kvinner opp til en kontrolltime for blodtrykksmåling, dersom blodtrykket var normalt i utgangspunktet. Kvinner over 40 år som bruker p-plaster, bør derimot ha en årlig blodtrykkskontroll. Om en kvinne starter opp med p-plaster etter fylte 40 år, bør blodtrykket i tillegg sjekkes etter seks måneders bruk.
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av p-plaster. Det er likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Om blødningene vedvarer og man ikke finner en klar årsak, kan det også være aktuelt å ta en cervixcytologi hos kvinner under 25 år.
Det er vanlig at kvinner oppleve blødninger de første tre månedene etter oppstart på p-plaster. Om kvinnen har hatt ubeskyttet samleie med en ny partner, er det viktig å utelukke SOI, ved å la henne ta en vaginal selvtest. Om en eventuell test er negativ, bør hun oppfordres til å fortsette med p-plaster til hun har brukt det i tre måneder. De aller fleste får god blødningskontroll etter hvert.
P-ring har vist å ha noe bedre blødningskontroll enn p-plaster.
Andre medikamenter med antikonsepsjonseffekt
Diane (og synonympreparatet Zyrona) er hormonpreparater til behandling av hudplager. Midlene fungerer også som oralt prevensjonsmiddel, men er ikke registrert som dette. Det er derfor kun leger som kan forskrive disse preparatene. Helsepersonell oppfordres til å være tilbakeholden med forskrivning av denne gruppen medikamenter, da bruk av disse midlene gir en høy risiko for blodpropp. I enkelte land er legemidlene nå trukket fra markedet.
VIRKNINGSMÅTE
Diane/Zyrona er et kombinasjonspreparat med hormonet østrogen (etinyløstradiol 35 µg) og et antiandrogen (cyproteronacetat 2 mg). Medikamentet er et hormonpreparat mot akne, seboré og lettere tilfeller av hirsutisme, som kan forsøkes når lokal behandling ikke har gitt tilfredsstillende resultat. Cyproteronacetat har en antiandrogen effekt på huden og reduserer forhøyet talgkjertelfunksjon. Den har god effekt på sykdommer som skyldes økt produksjon eller spesiell sensitivitet overfor androgener.
Diane/Zyrona fungerer også som et oralt prevensjonsmiddel, med samme virkningsmekanisme og sikkerhet som kombinasjons-p-piller. Kvinner som bruker Diane/Zyrona, skal derfor ikke bruke annen hormonell prevensjon i tillegg.
ALVORLIGE BIVIRKNINGER
Blodpropprisiko
Innholdet av cyproteronacetat og etinyløstradiol i Diane og Zyrona er høyere enn det som er nødvendig for antikonseptiv effekt, noe som gir økt risiko for venøs tromboemboli. På bakgrunn av denne økte risikoen har Statens legemiddelverk advart helsepersonell og oppfordrer til tilbakeholdenhet ved forskrivning av disse legemidlene. I enkelte land, blant annet Frankrike, er legemiddelet nå trukket fra markedet.
Mulige langtidsvirkninger av cyproteronacetat/etinyløstradiol
I tillegg til risikoen for VTE er det mistanke om at cyproteronacetat kan gi leverskade, herunder hepatiske svulster. Dette dreier seg imidlertid om daglige doser i størrelsesorden minst ti ganger den som inngår i kombinasjonspreparatene. En epidemiologisk studie på risiko for leversykdom hos brukere av cyproteronacetat/etinyløstradiol viste ingen signifikant økt risiko. Risikoen for levertoksisitet er dermed ikke helt avklart, og man bør vurdere monitorering av leverfunksjonen hos brukerne.
KONTRAINDIKASJONER
De samme kontraindikasjoner som for kombinasjonspreparater (se kapittel 1.2 Kombinasjonspreparater)
BRUKSMÅTE
Diane (og synonympreparatene) er primært et dermatologisk middel (mot akne, seboré og lettere tilfeller av hirsutisme) og skal bare brukes ved uttalte hudplager, når lokal behandling ikke har gitt tilfredsstillende resultat.
Diane fungerer som et oralt prevensjonsmiddel, men bør kun brukes for kvinner som trenger behandling for den beskrevne androgenavhengige tilstanden. Det anbefales at preparatet seponeres tre–fire sykluser etter symptomfrihet, og preparatet bør ikke benyttes videre kun som prevensjon.
For øvrig er bruksmåten den samme som for kombinasjons-p-piller (se kapittel 1.2.1 P-piller).
Hormonfri prevensjon
Metoder |
|---|
|
Ved bruk av hormonfri prevensjon vil pasienten ikke utsettes for verken alvorlige eller ufarlige bivirkninger forbundet med kvinnelige kjønnshormoner.
Kobberspiral gir ingen hormonbivirkninger eller økt risiko for alvorlige bivirkninger. Metoden har få kontraindikasjoner og gir god beskyttelse mot graviditet. Den er langtidsvirkende, og man unngår brukerfeil. Mange kvinner opplever økt blødningsmengde og forverring av menssmerter.
Kondom er det eneste prevensjonsmiddelet som beskytter mot seksuelt overførbare infeksjoner, i tillegg til å gi beskyttelse mot graviditet. Kondomet har ingen medisinske kontraindikasjoner. Ved perfekt bruk har kondom ganske god sikkerhet mot graviditet, men dessverre forekommer prevensjonssvikt som kondomsprekk og brukerfeil ganske hyppig. En fordel med kondom er at det kun behøver å brukes ved samleie.
Det har kommet et nytt pessar på markedet i Norge som heter Caya. Produsenten oppgir at det skal passe omtrent 80 % av alle kvinner og trenger ikke å tilpasses den enkelte. Pessaret skal brukes sammen med en prevensjonsgel. Pessar har en pearl index ved typisk bruk omtrent som kondom, men denne beskytter ikke mot seksuelt overførbare infeksjoner.
Det finnes også andre hormonfrie metoder. Metodene med observasjon av cervixsekret og temperaturmåling er mer og mer brukt. Disse metodene har ganske dårlig sikkerhet mot graviditet, og anbefales først og fremst for kvinner hvor en graviditet kan aksepteres.
Ikke-hormonelle prevensjonsmetoder er definert som medisinsk utstyr, og er ikke underlagt de samme kravene til klinisk forskning og utprøving som legemidler. Dette fører til at evidensen bak påstander fra produsentene om hvor effektive disse metodene er, ikke er like god som for de hormonelle metodene som er definert som legemidler. Det betyr ikke at alle hormonfrie metoder er dårlige. Vi har for eksempel lang erfaring med kobberspiral og kondom, og kan være trygge på at vi gir gode og riktige råd med hensyn til effektivitet. De nyere prevensjonsmetodene (Caya/temperaturmetodene/kobberball) har man ikke like lang erfaring med, og når det i tillegg er gjort få produsentuavhengige studier på dem, er det vanskelig å si så mye om hvor effektive de er.
Kondom
Kondom |
|---|
|
Man kan få tilsendt gratis kondomer fra www.gratiskondomer.no |
Kondom er foreløpig det eneste prevensjonsmiddelet som menn kan bruke. Effektiviteten hos begge kjønn kan bedres med god opplæring og oppfordring til bruk. Det kan også være en fordel å oppfordre unge gutter til å øve på å bruke kondom før samleiedebuten.
Kondom er det eneste prevensjonsmiddelet som også beskytter mot seksuelt overførbare infeksjoner (SOI). Kondom bør derfor brukes ved oral- og analsex, i tillegg til vaginale samleier. Kvinner som ønsker god beskyttelse mot både graviditet og SOI, bør oppfordres til å bruke kondom i tillegg til for eksempel hormonell prevensjon. Dersom man deler sexleketøy og sexhjelpemidler med andre, beskytter kondom også mot SOI ved bruk på for eksempel dildo.
VIRKNINGSMÅTE
Kondomet hindrer graviditet ved at sædcellene fanges opp før de kommer inn i skjeden. Kondom beskytter mot overføring av SOI ved at kontakt mellom slimhinner, sæd og skjedesekret forhindres.
POSITIVE EFFEKTER
Beskytter mot seksuelt overførbare infeksjoner
I tillegg til å beskytte mot graviditet gir kondom meget god beskyttelse mot klamydia, gonoré, mykoplasma, hiv-infeksjon, hepatitt B og flere andre seksuelt overførbare infeksjoner.
Beskyttelsen mot kondylomer og genital herpes er usikker, da kondomet ikke forhindrer hudkontakt mellom seksualpartnere.
De fleste kondomer har også glidemiddel. Dette kan gjøre at friksjonen blir mindre, og motvirke smerter og sår.
NEGATIVE BIVIRKNINGER
Nedsatt følsomhet
Mannens følsomhet reduseres. For noen kan dette oppleves som problematisk. Noen menn opplever at kondombruk kan hjelpe mot for tidlig sædavgang ved at følsomheten nedsettes.
Det finnes enkelte typer kondomer som er tilsatt bedøvende middel (for eksempel durex performa), og som kan hjelpe for noen menn med for tidlig sædavgang.
Hudreaksjoner
Enkelte kan oppleve hudreaksjoner med kløe, svie, ubehag og utslett på huden. Ofte kommer dette av reaksjon på glidemiddel eller allergi/overfølsomhet for lateks. Det finnes flere typer lateksfrie kondomer og kondomer uten glidemiddel på markedet. Slike kondomer kan også fås gratis på helsestasjonen.
KONTRAINDIKASJONER
Det er ingen kontraindikasjoner mot bruk av kondom
BRUK AV KONDOM |
|---|
Kast kondomet i det vanlige avfallet etter bruk, ikke i toalettet. |
BRUKSMÅTE
Valg av kondom
Kondomer finnes i ulike størrelser, tykkelser, former, smaker og farger. Det er viktig å sjekke at kondompakken har et godkjenningsstempel (CE-merket). For øvrig er forskjellene mellom merkene av liten betydning. Prisen er cirka 60–70 kroner for en pakke med ti kondomer.
Kondomer har datostempling og begrenset holdbarhet. Kondomer skal oppbevares i vanlig romtemperatur.
Gratis kondomer
Unge kan få utdelt gratis kondomer hos helsesøster eller på helsestasjon for ungdom. Både brukere og rekvirenter (helsesøster, skolehelsetjeneste, leger m.m.) kan bestille gratis kondomer og pakker med glidemiddel på den offentlige nettsiden www.gratiskondomer.no.
Glidemiddel
Glidemiddel bør alltid brukes ved analsex, og kan også benyttes ved vaginalt samleie. Salver, kremer, vaselin, oljebaserte glidemidler og massasjeoljer kan ødelegge gummien, derfor må vannbaserte glidemidler benyttes.
Ved uhell
Dersom kondomet sprekker eller det skjer andre uhell, kan kvinnen benytte nødprevensjon så snart som mulig etter det aktuelle samleiet. Kvinner som bruker kondom som eneste prevensjonsmiddel, bør oppfordres til å ha en pakke med nødprevensjon liggende. Siden nødprevensjon ikke alltid er sikkert, bør man ta en graviditetstest etter tre uker.
FØRSTE KONSULTASJON
Informasjonen tilpasses individuelt etter mannens eller kvinnens forhåndskunnskaper og behov. Bruken kan demonstreres på penismodell.
Minn om muligheten for nødprevensjon ved uhell og anbefal smittesjekk. Anamnese og undersøkelse er unødvendig. Han eller hun får med en pakke kondomer gratis.
Kobberspiral
Kobberspiral |
|---|
|
Kobberspiraler finnes i mange varianter. Prisen er avhengig av produsent og hvor den kjøpes. Normal pris for en tradisjonell kobberspiral på apotek er ca. 720 kr. Det har kommet noen nye alternativer som koster noe mer. På Sex og samfunn selges tradisjonell kobberspiral til kostpris, ca. 399 kr. |
Kobberspiral er et godt prevensjonsvalg for kvinner som ikke har plager med smerter eller store blødninger under menstruasjonen. Det er svært effektivt og kan benyttes også av dem som ikke har født barn. Kobberspiral er det sikreste ikke-hormonelle prevensjonsmiddelet som er på markedet. Bytte skjer hvert 5. år.
Kobberspiralen beskytter bare mot intrauterin graviditet, men det vil heller ikke være flere tilfeller av ekstrauterine graviditeter hvis man sammenligner kvinner med kobberspiral og kvinner som ikke bruker prevensjon.
Det finnes flere forskjellige spiraler, både størrelser og utforming. De omtales nøyere under avsnittet BRUKSMÅTE og valg av kobberspiral.
VIRKNINGSMÅTE
Det er ikke helt klart hvordan kobberspiralen virker, men hovedeffekten antas å være at kobberet endrer miljøet i livmoren slik at sædceller får hemmet evnen til å befrukte egget. Kobberioner i den tynne væskefasen intrauterint ser også ut til å nedsette eggets evne til å kunne bli befruktet. Kobberspiralen viker derfor først og fremst ved å forhindre fertilisering.
Dersom befruktning har skjedd, vil kobberspiralen ha en effekt ved å hindre og vanskeliggjøre implantasjon. Dette er forklaringen på hvorfor kobberspiral har så høy effekt når den anvendes som nødprevensjon.
Eggløsningen påvirkes ikke av kobberspiralen.
EFFEKTIVITET
Færre enn 1 av 100 kvinner som bruker kobberspiral, vil bli gravid i løpet av ett år (se tabell med Pearl Index i kapittel 1). Den høye sikkerheten skyldes at metoden ikke har brukerfeil.
Den nye Ballerine har en noe høyere pearl index på 0,4.
NEGATIVE BIVIRKNINGER
Spiralen påvirker ikke risikoen for kreft eller andre alvorlige sykdommer. Ifølge nyere studier ser bruk av kobberspiral ut til å redusere risikoen for endometrie- og cervixcancer. Bivirkningene er knyttet opp mot selve spiralinnsettingen eller skyldes lokale virkninger av at livmoren inneholder et fremmedlegeme.
ALVORLIGE BIVIRKNINGER
Perforasjon
Perforasjon kan skje ved innsetting, men er svært sjelden (om lag 1–5 av 1000 tilfeller) og medfører sjelden komplikasjoner. Indre blødninger kan forkomme. Faren for perforasjon er størst de første tre månedene etter en fødsel.
Bekkeninfeksjon
Spiralen kan føre med seg mikrober fra cervix opp i livmorhulen ved innsettingen. Dermed kan bekkeninfeksjon oppstå, som regel i løpet av de første ukene. Dette kan forebygges med god innsettingsteknikk, smittesjekk samtidig som innsettingen finner sted, og eventuell behandling i ettertid ved påvist infeksjon (se detaljert beskrivelse av innsettingsprosedyre i kapittel 5.9 Spiral, innsetting og fjerning). Studier har vist at kvinner med klamydiacervicitt som fikk satt inn spiral, ikke hadde økt risiko for å utvikle salpingitt, så lenge det ble tatt prøve og de fikk adekvat behandling innen rimelig tid.
Kvinner som har symptomgivende bakteriell vaginose (BV), skal behandles før eller ved spiralinnsetting. Dette skyldes en ellers økt risiko for bekkeninfeksjon. Det er ikke nødvendig å screene for BV før man setter inn spiral.
UFARLIGE BIVIRKNINGER
Plager ved innsetting
De fleste kvinner synes innsettingen er noe ubehagelig, men færre enn 5 % beskriver smertene som moderate eller alvorlige. Hos kvinner som aldri har født, kan innsettingen gjøre mer vondt. Smertene kan vedvare de første timene etter innsetting. Et godt tips til pasienten er at hun kan ta smertestillende, for eksempel 1 g paracetamol + 400 mg ibuprofen 1 time i forkant av prosedyren.
Det viktigste helsepersonellet kan gjøre for å minimere smerter og ubehag hos kvinnen ved innsetting, er å få kvinnen til å slappe av. Opptre rolig og be kvinnen om å fokusere på pusten og på å ligge tungt i gynstolen.
Noen kvinner opplever vasovagale reaksjoner med svetting, besvimelse, kvalme og oppkast. Dersom dette skjer, er det viktig å berolige kvinnen ved å forklare årsaken, og at det ikke betyr at noe har gått galt ved innsettingen.
Menstruasjon og smerter
Kvinner som har menstruasjonsplager, vil ofte få disse forverret med kobberspiral. Spiralen fører til lokal produksjon av prostaglandiner, noe som kan gi økt blødning og økte smerter under menstruasjonen, særlig de første månedene. I tillegg kan mellomblødninger forekomme i starten. Det er likevel viktig å huske at mellomblødninger kan skyldes andre tilstander som en seksuelt overførbar infeksjon (for eksempel klamydia), maligne tilstander eller utstøtning.
En blødningsanemi vil sannsynligvis bli forverret med kobberspiral. For kvinner med blødningsplager og dysmenoré er hormonspiral et bedre valg.
Ved uteblitt menstruasjon hos brukere av kobberspiral må graviditet utelukkes.
Utstøting
Litteraturen beskriver at 5–10 % av brukerne opplever utstøting av spiralen. Vår erfaring er at dette skjer langt sjeldnere. En eventuell utstøting skjer som regel i løpet av de første månedene etter innsetting, og det kan skje uten at kvinnen merker det.
Yngre kvinner og kvinner som ikke har vært gravide, har noe større risiko for at spiralen støtes ut. Delvis utstøting vil som regel gi blødninger og smerter.
KONTRAINDIKASJONER |
|---|
|
KONTRAINDIKASJONER FOR KOBBERSPIRAL
Graviditet
Det er særlig viktig å utelukke graviditet før oppstart med spiral. Kobberspiral kan skade fosteret ved innsetting, og føre til økt risiko for komplikasjoner i svangerskapet.
Post partum
I Norge har det vært etablert praksis at kobberspiral og hormonspiral settes inn tidligst 6–8 uker etter en fødsel, grunnet perforasjonsfare de første ukene post partum. Ved spesielt komplisert fødsler eller etter sectio har det vært vanlig å vente til det har gått tolv uker.
Spiralen kan også settes inn rett etter fødsel, men senest etter 48 timer.
Seksuelt overførbare sykdommer
Hos en kvinne som har fått påvist en seksuelt overførbar infeksjon (klamydia, mykoplasma eller gonoré), skal infeksjonen saneres før innsetting av spiral. Grunnen er at spiralen kan føre med seg mikrober fra ytre til indre genitalia og kan forårsake en bekkeninfeksjon.
Hvis kvinnen har symptomer på en seksuelt overførbar infeksjon (SOI), skal pasientens infeksjonsstatus også avklares før spiralen settes inn.
Hvis kvinnen ikke har symptomer, er det tilstrekkelig å ta prøve for SOI ved innsetting av spiralen. Viser prøvene at kvinnen har en SOI, kalles hun inn og får adekvat behandling i ettertid, men trenger ikke å få fjernet spiralen. Studier har vist at kvinner med asymptomatisk klamydiacervicitt som fikk satt inn spiral, ikke hadde økt risiko for å utvikle salpingitt, så lenge det ble tatt prøve og de fikk adekvat behandling i ettertid.
Bakteriell vaginose
Kvinner som har symptomgivende bakteriell vaginose (BV), skal behandles før eller ved spiralinnsetting. Dette skyldes en ellers økt risiko for bekkeninfeksjon. Det er ikke nødvendig å screene for bakteriell vaginose ved innsetting av spiral.
Bekkeninfeksjon (salpingitt)
For kvinner med symptomatisk bekkeninfeksjon skal infeksjonen være sanert med antibiotikabehandling, og kvinnen skal være uten symptomer før innsetting av kobberspiral. Dersom salpingitt oppstår etter innsetting, starter en antibiotikabehandling. Spiralen behøver ikke å fjernes dersom antibiotikabehandlingen har god effekt.
Udiagnostisert vaginalblødning
Ved udiagnostisert vaginalblødning (mellomblødninger eller postcoitale blødninger) bør man forsøke å finne årsaken, og i alle fall utelukke graviditet eller maligne tilstander, før innsetting av kobberspiral. Grunnen er at kobberspiralen, særlig ofte i starten, kan gi uregelmessige blødninger som kan maskere en bakenforliggende tilstand.
Kreft i livmorhalsen, endometriet eller eggstokkene
Det er kontraindisert å sette inn kobberspiral ved cervixcancer, men den behøver ikke nødvendigvis å fjernes dersom malign eller premalign tilstand oppdages etter innsetting. Det samme gjelder for ovarial- og endometriecancer; spiralen må ofte fjernes når behandlingen starter, men inntil da trenger kvinnen prevensjon.
SLE
Pasienter med systemisk lupus erythematosus (SLE) og alvorlig trombocytopeni har en økt risiko for blødninger. Fordi kobberspiralen ofte gir uregelmessige blødninger i starten, og ofte svært rikelige blødninger i fortsettelsen, bør disse kvinnene heller velge en annen form for prevensjon.
BRUKSMÅTE
Valg av kobberspiral
Det er antakelig små forskjeller i effektivitet og bivirkningstendens mellom de moderne kobberspiralene. En kobberspiral koster cirka 400–1400 kroner. Hvis kvinnen velger å bruke denne i fem år, vil det koste cirka 7–23 kroner per måned.
Det finnes noen ulike kobberspiraler å få tak i på det norske markedet. Det vanligste er de T-formede spiralene. Her er Nova-T 380/Flexi T+ 380 de vanligste og de med best prevensjonseffekt. Studier har vist at spiraler med 380 mm2 kobberoverflate, og spiraler med kobber også på T-armene, har litt bedre prevensjonseffekt enn de med 300 mm2. Vi bruker og selger Novaplus hos oss på Sex og samfunn. Den er lik Nova-T 380 i mengde kobber og størrelse.
Det finnes også noen T-spiraler som er litt mindre i størrelse som heter Flexi-T 300/300D. Disse har bare 300 mm2 kobber og har derfor litt mindre effekt mot graviditet. Produsenten mener at disse vil gi mindre blødninger og smerter hos kvinner som ikke har født, fordi de har mindre livmorhule. Man har ikke klart å bevise dette i litteraturen.
Det finnes også noen andre varianter som har en annen form enn den klassiske T-spiralen. Gynefix er lite brukt i Norge, men har eksistert på verdensmarkedet siden 90-tallet. Denne settes kun inn av sertifiserte gynekologer fordi man må bruke ultralyd ved innsetting. Den selges kun hos disse gynekologene. Gynefix er en streng med kobberbiter på, hvor toppen forankres i myometriet i fundus uteri med en liten knute. Den fjernes ved å dra den rett ut på samme måte som en tradisjonell spiral. Man må dra med betydelig større kraft, men det skal ikke være mer smertefullt enn fjerning av tradisjonell spiral. Det er vist noe større utstøtningsrisiko, men denne er avhengig av helsepersonellet som setter den inn. Det er ikke vist å ha andre bivirkninger enn vanlig tradisjonell T-spiral, det er heller ikke vist mer eller mindre blødninger.
En ny kobberspiral, Ballerine, har kommet på markedet de siste årene. Denne selges ikke over disk i Norge, men kan kjøpes på nett og hos enkelte behandlere. Den ser ut som en snor med små kobberperler på og inntar form som en ball ved innføring. Produsenten oppgir at den gir mindre plager med blødning og smerter enn en tradisjonell kobberspiral, samt mindre komplikasjoner som perforasjon under innsetting. Den har også tynnere innføringshylse enn de andre kobberspiralene på markedet.
Ellers er virkninger, bivirkninger og kontraindikasjoner de samme som for tradisjonell kobberspiral.
Det er gjort få produsentuavhengige studier på Ballerine, og de som finnes, er små. Produsenten angir en graviditetsrate på 1,4 %. Til sammenlikning har en tradisjonell kobberspiral graviditetsrisiko på under 1 %. Den kobberspiralen vi bruker på Sex og samfunn (Novaplus), har en kobberoverflate på 380 mm2, mens Ballerine og andre mindre T-spiraler har 300 mm2. Flere studier har vist at mer kobber gir bedre beskyttelse mot graviditet.
Utstøtningsrisikoen spriker fra 5 % til 27 % i de forskjellige studiene. Ballerine er et relativt nytt produkt, og de produsentuavhengige studiene er få og små. Til sammenlikning har en tradisjonell kobberspiral (T-formet) en utstøtningsrisiko på 5–10 % hos nullipara.
Starte med kobberspiral
Spiralen kan settes inn når som helst så lenge det er sikkert at kvinnen ikke er gravid. Kobberball kan foreløpig ikke brukes som nødprevensjon.
- Ikke ubeskyttet samleie siden forrige menstruasjon
- Hun har brukt annen prevensjon.
- Første syv dager av menstruasjonssyklus
- Første syv dager etter spontan/provosert abort
- En negativ graviditetstest kan kun tillegges vekt dersom det er mer enn tre uker siden siste ubeskyttede samleie.
Kvinnen er beskyttet mot graviditet fra første dag. Innsetting kan være mindre smertefullt under menstruasjonen, men det er usikkert om dette har noen særlig betydning. Spiralen kan settes inn i forbindelse med svangerskapsavbrudd. Ved kirurgisk abort kan spiralen settes inn i forbindelse med inngrepet. Ved medisinsk abort kan spiralen settes inn etter en uke. Innsetting av spiral etter fødsel må skje umiddelbart (innen 48 timer) eller etter minst seks uker på grunn av perforasjonsrisiko.
Bruk av kobberspiral
Spiralen kan sitte i fem år. Tidligere anbefalte vi at kvinnen burde kjenne etter om spiraltrådene var på plass etter de første menstruasjonene. Ikke alle klarer å kjenne trådene, og da kan et slikt råd skape engstelse hos disse kvinnene. Det er trolig viktigere at kvinnen kommer til en spiralkontroll én–to måneder etter innsetting.
Bytte av kobberspiral
Uttak og innsetting av ny spiral bør gjøres i én seanse. Det er ikke behov for tilleggsprevensjon.
Slutte med spiral
Planlagt fjerning kan skje når som helst etter syv dager uten samleie om graviditet ikke er ønskelig. Ved akutt fjerning kan nødprevensjon være aktuelt dersom kvinnen har hatt samleie få dager før.
Fjerning av spiral er en rask og ukomplisert prosedyre. En tang festes på trådene, og spiralen dras ut i en jevn og sakte bevegelse (for detaljert beskrivelse av prosedyre for fjerning, se kapittel 5.9 Spiral, innsetting og fjerning).
Mulig utstøting, trådene ikke synlige
Graviditet kan føre til at trådene trekkes opp i livmoren. Det er også mulig at selve spiraltrådene har trukket seg opp i cervicalkanalen, og dette kan ofte skje dersom trådene ble klippet svært korte ved innsettingen. Ikke synlige tråder kan også skyldes en utstøtning.
Dersom trådene ikke synes, bør kvinnen ta en graviditetstest. Hvis denne er negativ, henvises kvinnen til ultralydundersøkelse hos gynekolog for å vurdere om spiralen er støtt ut, kvinnen er gravid eller om spiralen sitter som den skal. Informer kvinnen om å bruke annen beskyttelse mot graviditet inntil situasjonen er avklart.
Gravid med kobberspiral
Kvinnen bør henvises til gynekolog eller gynekologisk poliklinikk. Spiralen må fjernes forsiktig, så tidlig som mulig. Risikoen for spontanabort er større med spiralen på plass enn ved forsiktig fjerning. Dersom svangerskapet skal fullføres, må kvinnen få særlig oppfølging. Risikoen for prematur fødsel er økt. Risikoen for misdannelser er ikke økt.
Brukslengde
Det er ingen øvre grense for hvor lenge en kvinne kan bruke kobberspiral. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Det er ingen vektgrense for bruk av kobberspiral.
Aldersgrense
Det er ingen nedre eller øvre aldersgrense for å starte med kobberspiral som prevensjon.
Unge kvinner
Det er ingen nedre aldersgrense for innsetting av kobberspiral. En vanlig myte er at unge kvinner som ikke har vært gravide, ikke kan starte med spiral. Hovedårsaken er at man har antatt at unge kvinner har en kraftig forhøyet risiko for utstøting. Erfaringer fra Sex og samfunn er at utstøting skjer relativt sjelden (1–2 %), også hos kvinner som ikke har vært gravid, noe som gjelder de fleste spiralbrukerne på Sex og samfunn.
Kvinner over 40 år
Kobberspiralen har vist seg å ha lengre virketid enn fem år. Dessuten vil kvinner på slutten av sin fertile periode få stadig lavere fertilitet. Kvinner som har passert 40 år, kan derfor beholde sin kobberspiral fram til man med stor sikkerhet kan si at menopausen har inntrådt. Etter dette bør den fjernes på grunn av økt risiko for bakteriell infeksjon hos postmenopausale kvinner.
Vi gir følgende råd til kvinner som har fått satt inn kobberspiral etter fylte 40 år:
- Kvinner under 50 år kan beholde kobberspiralen fram til det har gått mer enn to år fra siste menstruasjon. (Unntak: Hvis kvinnen nettopp har byttet fra p-sprøyte og er amenoréisk, skal hun beholde kobberspiralen i tre år.)
- Kvinner over 50 år kan beholde kobberspiralen fram til det har gått mer enn ett år fra siste menstruasjon. (Unntak: Hvis kvinnen nettopp har byttet fra p-sprøyte og er amenoréisk, skal hun beholde kobberspiralen i to år.)
- Kvinner som fortsatt har blødninger etter fylte 55 år, bør henvises for utredning av en mulig postmenopausal blødning hvis det oppstår endringer i blødningsmengde eller blødningsmønsteret
BYTTE TIL KOBBERSPIRAL |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til kobberspiral, uten at det er behov for tilleggsprevensjon. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, bør hun vente med kobberspiral til man med sikkerhet kan fastslå at hun ikke er gravid. Bytte fra p-piller. Bytte fra p-piller til spiral kan gjøres når som helst mens kvinnen tar aktive piller, eller senest dag syv i den pillefrie uken. Brettet kan eventuelt fullføres etter innsetting for å unngå blødningsforstyrrelser. Bytte fra p-ring. Kobberspiralen settes inn når som helst, men senest en uke etter at ringen er fjernet. Hun kan eventuelt fullføre tre uker med ringen, etter innsetting, for å unngå blødningsforstyrrelser. Bytte fra p-plaster. Bytte fra p-plaster til spiral kan gjøres når som helst mens kvinnen bruker plaster, eller senest dag syv i den plasterfrie uken. Hun kan eventuelt fullføre pakken med tre plaster, etter innsetting, for å unngå blødningsforstyrrelser. Bytte fra gestagenpreparater (p-stav, gestagen p-piller og minipiller). Ved overgang fra disse gestagenpreparatene skal kvinnen gå direkte over til kobberspiral uten opphold. Bytte fra p-sprøyte. Start med kobberspiral senest tolv uker etter siste injeksjon. Bytte fra hormonspiral. Kobberspiralen settes inn umiddelbart etter fjerning av hormonspiralen. |
FØRSTE KONSULTASJON: FORBEREDELSE
Det er laget brukerinformasjon og journalvedlegg for kobberspiral.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Det er særlig viktig å avlive mange av mytene rundt spiralbruk. Brukerinformasjonen gir et minimum. Kvinnen bør anbefales å ta smertestillende, for eksempel Paracet 1 g + Ibux 400 mg cirka 1 time før neste konsultasjon.
Ha gjerne en demospiral som kvinnen kan se og kjenne på.
Anamnese
Helseinformasjon i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner.
Særlig viktig er det å utelukke graviditet. Kvinner som ikke bruker prevensjon, skal ikke ha hatt ubeskyttet samleie siden forrige mens, før spiralinnsettingen. Kvinner som bruker prevensjon (for eksempel p-piller), fortsetter med nåværende prevensjonsmetode til etter hun har fått satt inn spiral.
Har kvinnen kjent hjertesykdom?
Det er ikke uvanlig at innsetting av spiral kan forårsake en vasovagal reaksjon. For de fleste kvinner er dette en ubehagelig, men ufarlig reaksjon. For noen kvinner med hjertesykdom (enkel ventrikkel, Eisenmengers syndrom, takykardi eller bradykardi) kan imidlertid en vasovagal reaksjon skape en potensielt farlig situasjon for kvinnen, og spiralen bør i slike tilfeller settes inn på sykehus.
Undersøkelse
Prøver for seksuelt overførbare infeksjoner (SOI) tas som en selvtest av kvinnen etter første konsultasjon, eller av lege på andre konsultasjon. Som et minimum bør det testes for klamydia hos kvinner der cervikalbarrieren skal brytes. Øvrige tester tas etter vanlige indikasjoner.
Har kvinnen utflodsplager eller udiagnostiserte blødninger, bør det gjøres en undersøkelse for å utelukke bakteriell vaginose eller en SOI. Man bør også vurdere å ta en cervix cytologisk prøve
Resept
Kvinnen trenger resept for å kjøpe og hente ut kobberspiralen på apoteket. Informer gjerne kvinnen om at selve spiralen er liten, selv om pakken med innføringsmekanismen er stor.
ANDRE KONSULTASJON: INNSETTING
Dersom prøve på SOI ble tatt, avtales andre konsultasjon når prøvesvarene er klare. Dersom kvinnen har symptomer og man mistenker en SOI, bør man avvente innsetting av spiral til dette er avklart. Er det påvist en bakteriell vaginose, kan denne behandles samtidig som spiralen settes inn.
Dersom prøvetakning for SOI ikke er foretatt, tas det en cervixprøve rett før innsetting av spiralen (minimum klamydia, øvrige tester tas etter vanlige indikasjoner). Ved eventuell positiv prøve kan kvinnen beholde spiralen dersom det gis adekvat behandling i ettertid:
- Ved positiv klamydia og gonoré gis kvinnen standard behandling.
- Dersom kvinnen får påvist mykoplasma, skal det ikke gis standard behandling, men moxifloksacin i syv
Informasjon
Før innsetting må kvinnen informeres om mulighet for uregelmessige småblødninger de første månedene, og muligheten for økte menstruasjonsblødninger og forverrede menssmerter.
Uregelmessige blødninger kan imidlertid være et symptom på en SOI (for eksempel klamydia). Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
Informer om hvordan innsettingen skal foregå. Opplys også om at kvinnen kan avbryte underveis, dersom hun har behov for det. Etter en spiralinnsetting er det ikke uvanlig å få en vasovagal reaksjon med kvalme, svimmelhet og følelse av å være uvel. En vasovagal reaksjon kan også gi oppkast eller kortvarig besvimelse. Forklar kvinnen at dette kan skje, og at det er en helt normal reaksjon, som ikke betyr at noe har gått galt med selve innsettingen.
Undersøk deretter om hun har noen spørsmål til brukerinformasjonen hun fikk ved forrige konsultasjon.
Legg særlig vekt på grunner til å oppsøke lege de første 14 dagene, som:
- Vedvarende eller økende smertefulle vaginalblødninger
- Smerter i underlivet, særlig samtidig med feber og endret utflod
De første syv dagene etter innsetting av spiral skal kvinnen bruke bind, ikke tamponger. Hun bør også rådes til å unngå samleie og bading (karbad, basseng og utendørs) de første syv dagene. Man antar at disse rådene vil redusere risikoen for bekkeninfeksjon, men de er ikke vitenskapelig dokumentert, kun basert på empiri. For øvrig kan hun leve som normalt.
Om kvinnen har behov for menstruasjonsbeskyttelse etter de syv første dagene, kan hun velge bind, truseinnlegg eller tamponger. Tampongbruk har ikke vist seg å øke faren for utstøting. Vi fraråder derimot å bruke menskopp. Bruk av menskopp hos kvinner med spiral har i tidligere studier vist seg å være uproblematisk, men nyere studier viser at utstøtingsratioen øker fra 5 % til 17 % ved bruk av menskopp. Dette sammenfaller med våre erfaringer ved Sex og samfunn. Vår anbefaling er derfor det motsatte av hva ekspertgruppen til den britiske gynekologi- og obstetrikkforeningen anbefaler.
Om kvinnen har behov for smertestillende behandling etter spiralinnsettingen, kan hun for eksempel rådes til å ta Paracet 1 g + Ibux 400 mg. Denne dosen kan tas opptil hver 6. time, ved behov.
Om kvinnen har behov for smertestillende behandling etter spiralinnsettingen, kan hun for eksempel rådes til å ta Paracet 1 g + Ibux 400 mg. Denne dosen kan tas opptil hver 6. time, ved behov.
Anamnese
Spør igjen om kvinnen kan være gravid. Ta eventuelt graviditetstest dersom kvinnen har hatt ubeskyttet samleie etter siste menstruasjon, og det er over tre uker. Kan man ikke utelukke graviditet, bør man avvente innsettingen, så fremt spiralen ikke skal brukes som nødprevensjon.
Innsetting
Spiralen settes inn av lege, helsesøster eller jordmor som er godt kjent med prosedyren.
Ferdigheten med innsetting av spiral bør vedlikeholdes, og som en tommelfingerregel bør man sette inn én spiral i måneden.
Ofte blir det sagt at det er enklest å sette inn spiral under pågående menstruasjon. Flere studier har sett på om tidspunkt i syklus for innsetting kan ha påvirkning på sikkerhet mot graviditet, risiko for utstøting eller blødninger og smerter ved innsetting. Konklusjonene er at man ikke finner noen forskjell.
Det er ikke nødvendig, men en fordel med en assistent til å bistå med utstyret.
Innsetting mislykkes i om lag 1 av 200 tilfeller, som regel på grunn av smerter ved trykk mot en trang cervix. Noen kvinner kan også ha anatomiske forhold som gjør at innsettingen mislykkes.
Dessuten må uterus være stor nok til å kunne romme en spiral. Vi anbefaler at man ikke setter inn spiral hos kvinner med et sondemål under 5 cm.
TREDJE KONSULTASJON: KONTROLL
Vi anbefaler at det tilbys en kontroll én–to måneder etter innsetting, men dette er ikke strengt nødvendig. Deretter er det ikke nødvendig med kontroller før spiralen skal fjernes.
Informasjon
Spør om bivirkninger. Er det noen nye ting kvinnen lurer på?
Undersøkelse
Vanlig underlivsundersøkelse med visuell kontroll av spiraltrådene. Utfør en bimanuell palpasjon og undersøk om kvinnen er ruggeøm (tegn på bekkeninfeksjon).
SENERE KONSULTASJONER
Bekkeninfeksjon
Dersom en kvinne med spiral skulle presentere symptomer som er forenelig med bekkeninfeksjon (PID/salpingitt), er det godt dokumentert at det er tilstrekkelig å starte med adekvat antibiotikabehandling uten at spiralen fjernes. Bare dersom kvinnen har manglende respons på behandling etter 72 timer, er det indikasjon for å fjerne spiralen. Kvinner med manglende respons på behandling etter 72 timer bør som en hovedregel legges inn på gynekologisk avdeling for behandling. For mer info, se kapittel 3.18 Bekkeninfeksjon.
Menssmerter og kraftige blødninger
Økte menstruasjonsblødninger og -smerter forekommer hyppig hos brukere av kobberspiral. Mange vil ha god effekt av NSAIDs (for eksempel ibuprofen eller naproxen), både som smertestillende og til å redusere blødninger.
Residiverende sopp og BV
Det har i noen enkeltstudier vist seg at brukere av kobberspiral kan ha økt risiko for å få residiverende bakteriell vaginose (BV) eller soppvaginitt. Trolig skyldes dette at mikrobene har evne til å danne en biofilm på kobberspiralens tråd(er), og at dette fungerer som et reservoar for nye utbrudd etter behandling. Kvinner med plagsomme og residiverende bakteriell vaginose eller soppvaginitt bør vurdere annen prevensjon.
Noen studier har vist at det kan være en sammenheng mellom residiverende soppinfeksjon og hormonspiral.
Radiologiske undersøkelser
Den tynne kobbertråden i kobberspiralen gjør at spiralen er godt synlig ved alle typer billeddiagnostikk. Siden kobber ikke er et magnetisk metall, kan en kvinne med kobberspiral trygt gjennomføre alle typer radiologiske undersøkelser, inkludert MR.
Pessar
PESSAR |
|---|
|
Det finnes ett pessar på det norske markedet. Caya pessar kjøpes uten resept på apotek for ca. 500 kr og skal brukes sammen med en gel som koster ca. 180 kr. |
Pessar i silikon er designet til å passe de fleste kvinner (ca 80 %). Det er ikke behov for måling eller tilpasning. Det skal brukes sammen med en prevensjonsgel (nonoxonyl-9-fri) som inneholder cellulose og melkesyre. Dette skal gi en viskositet som hindrer sædcellene i å svømme. Gelen har også lav pH som vil gjøre at sædceller ikke overlever i skjeden.
Ved bruk av pessar kan det være vanskelig å vite om det sitter på plass slik det skal. En studie viste at kun 80 % av kvinner får pessaret til å sitte på plass slik det skal, uten veiledning fra helsepersonell. Pessar har en pearl index på 17,8 % ved vanlig bruk og 13,7 % ved perfekt bruk.
Vi på Sex og samfunn anbefaler ikke bruk av pessar hos unge kvinner, fordi det har relativt dårligere effekt mot graviditet sammenliknet med andre metoder. Det kan være en god prevensjonsmetode hos par hvor det ikke er absolutt nødvendig å unngå en graviditet.
VIRKNINGSMÅTE
Barrieremetode hvor man dekker cervix med en silikonmembran. Dette hindrer sædcellene i å nå cervikalkanalen. Produsenten anbefaler å bruke en gel tilpasset pessaret for å lette innsetting, samt å begrense spermienes motilitet og overlevelse. Denne geleen er ikke sæddrepende.
Pessar har relativt lav beskyttelse mot graviditet sammenliknet med kobberspiral og andre langtidsvirkende prevensjonsmetoder (p-stav og hormonspiral), se pearl index-tabell.
En studie viste at hos 62 % av par kan partneren kjenne pessaret under samleie, men det hadde ikke innvirkning på seksuell funksjon eller nytelse.
FORDELER
En fordel med pessaret er at det er et hormonfritt alternativ, som kan være viktig for noen kvinner. Pessaret er laget av silikon, slik at det også kan brukes av kvinner med lateksallergi.
ULEMPER
Beskytter ikke mot HIV eller andre seksuelt overførbare sykdommer
KONTRAINDIKASJONER
Bruk i løpet av de første seks ukene etter fødsel.
Hvis det har vært brukt et tradisjonelt pessar på 60 mm eller 85 mm og større.
Ved underlivsprolaps
BRUK AV PESSAR |
|---|
|
BRUKSMÅTE
Pessar kan kjøpes over disk og på flere nettapotek og koster rundt 500 kroner. Det kan brukes i to år.
Pessaret skal settes inn tidligst to timer før samleie og brukes med prevensjonsgeleen. Man må kjenne etter at livmorhalsen er dekket av pessaret. Pessaret må sitte på plass i minst seks timer etter samleie. Pessaret må ikke sitte på i mer enn 24 timer sammenhengende.
Glidemiddel
Salver, kremer, vaselin, oljebaserte glidemidler og massasjeoljer kan ødelegge gummien, derfor må vannbaserte glidemidler benyttes.
Nødprevensjon
Nødprevensjon kan være aktuelt dersom pessaret sklir ut under samleie eller fjernes før det har gått seks timer etter samleie.
FØRSTE KONSULTASJON
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Bruken kan demonstreres med brosjyre.
Minn om muligheten for nødprevensjon ved uhell og anbefal smittesjekk. Anamnese og undersøkelse er unødvendig.
Andre hormonfrie metoder
Andre hormonfrie metoder |
|---|
|
Det finnes flere metoder for «naturlig» prevensjon, det vanligste er nok en kombinasjon av kalender- og symptombasert metode og temperaturmåling.
|
«Naturlige» prevensjonsmetoder kan passe godt for kvinner eller par som ønsker å regulere intervallet mellom graviditeter, og der paret har diskutert risikoen for graviditet. Vi anbefaler ikke «naturlige» prevensjonsmetoder til våre brukere som absolutt ikke vil bli gravide, da de har relativt dårlig sikkerhet mot graviditet sammenliknet med kobberspiral og hormonbaserte prevensjonsmidler. «Naturlige» prevensjonsmetoder kan være vanskelig å lære seg, krever at man overvåker endringer i utflod og temperatur, samt holder nøye oversikt over sin syklus. Sykdom, stress og reise kan gjøre syklusen uregelmessig, og dermed metoden mindre sikker. Ved bruk av temperaturmetoden må man måle temperatur på samme tidspunkt før man står opp, og den er usikker ved feber og hvis det er store forskjeller på når man står opp og legger seg. Man bør helst ikke drikke alkohol eller bruke legemidler som allergimedisin og antibiotika. Den vil derfor være mer upålitelig for kvinner som ikke har faste rutiner. Unge kvinner er generelt mer fertile, og kvinner som ikke er i faste forhold, kan ha større problemer med å følge opp sikre perioder. Å skulle stole på kondom som eneste prevensjon i den mest fertile perioden i en syklus vil være ganske usikkert. En eggløsning kan også fremprovoseres av et samleie.
FORDELER
Fordelene med disse metodene er at de er helt uten bivirkninger. For en del er dette den eneste akseptable metoden av kulturelle og religiøse grunner. Kvinnen lærer om hvordan kroppen fungerer, og det kan være nyttig å ha kjennskap til dette hvis hun senere prøver å bli gravid.
ULEMPER
Hvor trygg er «sikre» perioder? Det vil kunne variere mellom ulike metoder og fra person til person. Den amerikanske gynekologforeningen angir at metodene samlet sett medfører graviditet i 15 prosent av tilfellene når den brukes i et års tid. Det er også vanskelig å måle hvor sikre disse metodene er, og per i dag har vi ikke gode nok studier til å endelig konkludere med en pearl index for disse metodene. Det krever også at kvinnene må overvåke sin egen syklus og følge opp i stor grad for å hindre graviditet, det gir større risiko for brukerfeil.
Avholdenhet
Avholdenhet er den eneste metoden som er 100 % sikker mot graviditet og SOI.
Kalenderbasert metode:
- Dersom du har regelmessig menstruasjon, vil eggløsning hos de aller fleste foregå 12 til 14 dager før neste menstruasjon starter.
- Ved registrering av sin egen menstruasjonssyklus over tid kan kvinnen finne sin fertile periode og avstå fra samleie disse dagene.
- Det er viktig å huske at sædceller kan leve en stund i livmoren, slik at kvinnen er fertil også før eggløsning. Det blir derfor mange dager hvor kvinnen er fertil og må avstå fra samleie eller bruke kondom.
Symptombaserte metoder:
- Temperaturmetoden: måle kroppstemperaturen, noe som må gjøres før du står opp av sengen om morgenen. Normalt vil temperaturen stige med cirka 0,2–0,5 grader like etter eggløsning.
- Hormonmålinger i urin: Det finnes også tester som kan kjøpes på apotek, hvor du kan bestemme tidspunkt for eggløsning ved påvisning av hormoner i urin.
- Slimbasert metode: Noen kvinner bedømmer slimet som skilles ut via skjeden, til å fastslå eggløsningstidspunktet. Mengden og seigheten til slimet øker frem til eggløsningen (slimet ser da ut som rå eggehvite), da slimingen brått avtar, skjeden blir tørrere og tilstanden vedvarer slik frem til neste menstruasjon. Sikker periode anføres da å være fra fire dager etter at slimproduksjonen var på sitt høyeste.
Kombinerte metoder:
- Ved å kombinere symptombaserte metoder, vanligvis temperaturmåling og slimvurdering, kan prevensjonseffekten økes.
- En av de mest effektive metodene innebærer måling av temperatur, vurdering av slim og livmorhals samt daglig registrering i et eget skjema eller app på telefonen.
Sterilisering
Sterilisering |
|---|
|
Sterilisering gir et irreversibelt tap av fertiliteten og er derfor en avgjørelse som skal tas etter nøye ettertanke og refleksjon. Metoden koster en del og dekkes ikke av det offentlige. P-stav og hormonspiral er for øvrig meget gode, sikre og reversible alternativer til sterilisering.
|
Lov om sterilisering
Det er ingen absolutte kontraindikasjoner for sterilisering. Lov om sterilisering gir som hovedregel alle personer over 25 år adgang til å søke om sterilisering.
Personer under 25 år, eller personer som har alvorlig sinnslidelse, psykisk utviklingshemming eller er psykisk svekket, må søke spesielt og få søknaden behandlet i en steriliseringsnemnd.
Sterilisering kvinne
Sterilisering hos kvinner foregår ved salpingektomi (egglederne kuttes over eller fjernes slik at passasjen fra eggstokkene til livmor blokkeres). Inngrepet gjøres vanligvis ved laparoskopi (kikkhullskirurgi). Dette krever narkose og innleggelse i sykehus. Kvinnen beholder eggstokkene, så eggløsning og hormonproduksjonen blir ikke endret. Salpingektomi reduserer risiko for ovarialcancer.
Tidligere fantes en metode der man via hysteroskop kunne sette inn implantater i egglederne (Essure). Dette produktet ble tatt av markedet i 2008 på grunn av høy komplikasjonsfare.
Kvinnen skrives vanligvis ut samme eller neste dag, og regnes som steril fra første dag etter operasjonen.
Etter operasjonen er det vanlig å oppleve litt magesmerter, og de fleste har derfor behov for noen dager med sykemelding.
Metoden er ikke 100 % sikker, og ulike kilder oppgir at mellom 0,1–1 % av kvinnene blir gravide etter inngrepet. Med metodene som benyttes i Norge, ligger nok dette tallet nærmest 0,1 %, det vil si så lavt som 1/1000. Steriliteten må regnes som permanent, og det er vanskelig å rekonstruere egglederne med ny operasjon senere.
Dersom pasienten henvises til offentlig sykehus, skal skjemaet «Begjæring om sterilisering» fylles ut av lege og pasient, og sendes inn sammen med henvisningen. Ved offentlige sykehus er det en egenandel på 6079 kroner (per 1. juli 2021).
Hvis steriliseringsinngrepet blir utført mens kvinnen er innlagt i sykehus for annen behandling eller årsak, for eksempel i forbindelse med keisersnitt, er det ikke anledning for sykehuset å kreve egenbetaling for inngrepet. For kvinner som ikke tåler annen prevensjon eller dersom en graviditet vil utgjøre en fare for liv og helse, er det heller ingen egenbetaling.
Pasienten kan også henvende seg direkte til private aktører som tilbyr sterilisering av kvinner. I det private helsevesenet må man regne med at prisen er minst dobbelt så høy som i det offentlige, men man slipper ventetid.
Sterilisering mann
Sammenlignet med sterilisering av kvinner er inngrepet hos menn langt mindre omfattende, og de kommer seg derfor også raskere etterpå. I tillegg er inngrepet vesentlig billigere. Vasektomi (fjerning av et stykke av sædlederne) gjøres poliklinisk og vanligvis i lokalbedøvelse, og mannen kan reise hjem etter inngrepet.
Mannen skal unngå ejakulasjon i en uke etter inngrepet. Videre må mannen bruke kondom ved samleie inntil man har bekreftet sterilitet med en sædanalyse etter cirka tre måneder.
Metoden er ikke 100 % sikker, men graviditet oppstår hos så få som 1/2000 med vasektomi og godkjent sædprøve. Det kan forsøkes å rekonstruere sædlederne med ny operasjon senere, men dette er ikke alltid vellykket.
Dersom pasienten henvises til offentlig sykehus, skal skjemaet «Begjæring om sterilisering» fylles ut av lege og pasient, og sendes inn sammen med henvisningen. Pasienten kan også henvende seg direkte til en av mange private aktører som tilbyr sterilisering av menn.
Ved offentlige sykehus er det en egenandel på 1268 kroner (per 1. juli 2021). I det private helsevesenet varierer prisene mellom cirka 3000–6000 kroner, men man slipper ventetid
Nødprevensjon
|
Enkelte ganger kan pasienten ha behov for nødprevensjon for å unngå graviditet. Dette kan gjelde når man har hatt et ubeskyttet samleie, eller ved prevensjonssvikt. Det finnes ulike metoder, med ulike virkningsmekanismer, ulik effektivitet og ulike bruksmåter. Kobberspiral er metoden med høyest effekt og bør tilbys alle med behov for nødprevensjon.
En konsultasjon der pasienten ber om nødprevensjon, er en ypperlig anledning til å diskutere fast prevensjonsbruk eller eventuelt bytte til langtidsvirkende prevensjonsmetoder.
Nødprevensjon bør vurderes hvis en ikke ønsker å bli gravid og har hatt ubeskyttet samleie:
- på hvilken som helst dag av en naturlig syklus. Det er teoretisk mulig å bli gravid de fleste dager i syklusen, men risikoen er høyest 6 dager før og på dagen for eggløsning.
- fra 21 dager etter fødsel.
- fra 5 dager etter spontanabort, provosert abort, graviditet utenfor livmor eller behandling for blæremola.
- etter prevensjonssvikt ved bruk av vanlig hormonell prevensjon. Her må man lese på den enkelte prevensjonstypen hva som er anbefalt type nødprevensjon.
Hva defineres som prevensjonssvikt
Les mer om hvilken type nødprevensjon man bør anbefale under de forskjellige prevensjonsmetodene
|
US: ubeskyttet samleie, NP: nødprevensjon, PO: peroral
Disse reglene gjelder ikke for: Qlaira, Synfase. For disse preparatene blir man nødt til å følge anbefalingene i pakningsvedlegget, da vi enda ikke kan si nok om sikkerheten til å eventuelt innlemme dem i disse generelle reglene for glemte piller.
VALG AV NØDPREVENSJON VED PREVENSJONSSVIKT
Det er vanskelig å nøyaktig anslå risikoen for graviditet ved de ulike kombinasjonene av glemt prevensjon. I tillegg til å følge reglene for glemte piller/plaster/ring, må man i et hvert tilfelle vurdere om det er behov for nødprevensjon og hvilken type man bør velge. Disse punktene må vurderes:
- Jo flere dager prevensjonen som er glemt, desto større er risikoen for redusert beskyttelse mot graviditet.
- Hvor på brettet/i pakken er man?
- Når fant det ubeskyttede samleiet sted?
- Når hadde man sist et hormonfritt intervall?
Hvilken type nødprevensjon bør man velge?
- Dersom det er behov for nødprevensjon ved prevensjonssvikt, kan man gi Levonorgestrel innen 72 timer og prevensjonen kan startes opp igjen uten pause.
- Ulipristalacetat er generelt ikke anbefalt når man har glemt gestagenholdig prevensjon (hormonell prevensjon) eller nylig har brukt nødprevensjon med levonorgestrel fordi:
- Den ovulasjonsutsettende effekten til ulipristalacetat kan bli redusert dersom man starter opp med progesteron før karantenetiden på 5 dager. Men dersom man venter med å starte opp med prevensjonen i 5 dager, øker dette antall dager prevensjon ikke tas og således øker det risikoen for at en eggløsning kan komme.
- Dersom Ulipristalacetat brukes innen 7 dager etter inntak av annen hormonell prevensjon, kan allerede sirkulerende resterende gestagen teoretisk sett redusere effekten av Ulipristal.
- Så lenge prevensjonen ble brukt korrekt på forrige brett Ingen prevensjonssvikt), kan kobberspiral brukes som nødprevensjon.
- Innen fem døgn etter den første dagen med glemt prevensjon ELLER
- Innen fem døgn etter det første ubeskyttede samleiet på det aktuelle brettet.
- Velg her den situasjonen som skjedde sist.
VIRKNINGSMÅTE
Dersom man vil unngå graviditet etter et ubeskyttet samleie, er behovet for nødprevensjon størst i tidsrommet rundt eggløsning. Det er derimot ikke mulig å regne seg fram til når eggløsningen kommer. Hos kvinner med 28 dagers syklus kommer eggløsningen rundt 14 dager etter 1. dag i mensen. Derimot kan tilfeldigheter eller ulike faktorer føre til at eggløsningen forskyves fram eller bakover i tid. Et samleie kan i seg selv føre til tidligere eggløsning. Man kan imidlertid telle 14 dager bakover fra 1. menstruasjonsdag, og fastslå tidspunktet for eggløsning i ettertid.
«Det fertile vinduet» er perioden i menstruasjonssyklusen der en kvinne lettest kan bli gravid. Spermier har en levetid på opptil fem–syv dager, mens en eggcelle vil gå til grunne etter mellom 12–24 timer om den ikke blir befruktet. Det fertile vinduet strekker seg dermed fra rundt seks dager før til knapt ett døgn etter eggløsningen.
Menstruasjonssyklusen styres av flere hormoner. Eggløsningen utløses først og fremst av en plutselig og kraftig stigning av hormonet LH (luteiniserende hormon).
Kobberspiral
Når kobberspiral brukes som nødprevensjon, er hovedeffekten at spiralen hindrer et befruktet egg å feste seg i livmoren. Kobberspiral som nødprevensjon hindrer altså implantasjon. Det tar fem døgn fra befruktning til egget fester seg i livmoren. Les mer om kobberspiaral i kapittel 1.3.2 Kobberspiral.
Eggløsningen påvirkes ikke av kobberspiralen.
Det betyr at hvis det har vært ubeskyttet samleie på lørdag, og det skjer en befruktning ved eggløsning søndag, så vil kobberspiral likevel beskytte mot graviditet hvis den settes innen fem døgn etter tidspunktet for eggløsningen.
Nødprevensjon med hormoner
Nødprevensjon med ulipristalacetat og levonorgestrel virker hovedsakelig ved at LH-produksjonen hemmes. Dermed forhindres eller forsinkes eggløsningen i rundt fem dager. Dersom det ikke kommer et nytt samleie, vil alle spermiene være døde på tidspunktet for den forskjøvne eggløsningen.
Levonorgestrel må gis før LH-økningen begynner, mens ulipristalacetat er virksomt også etter at LH-økningen har begynt, men må tas før LH når sitt maksimum. Dette er forklaringen på at nødprevensjon med ulipristalacetat har vist seg å ha noe bedre effekt enn nødprevensjon med levonorgestrel. Ingen av medikamentene har effekt etter at eggløsning har inntruffet.
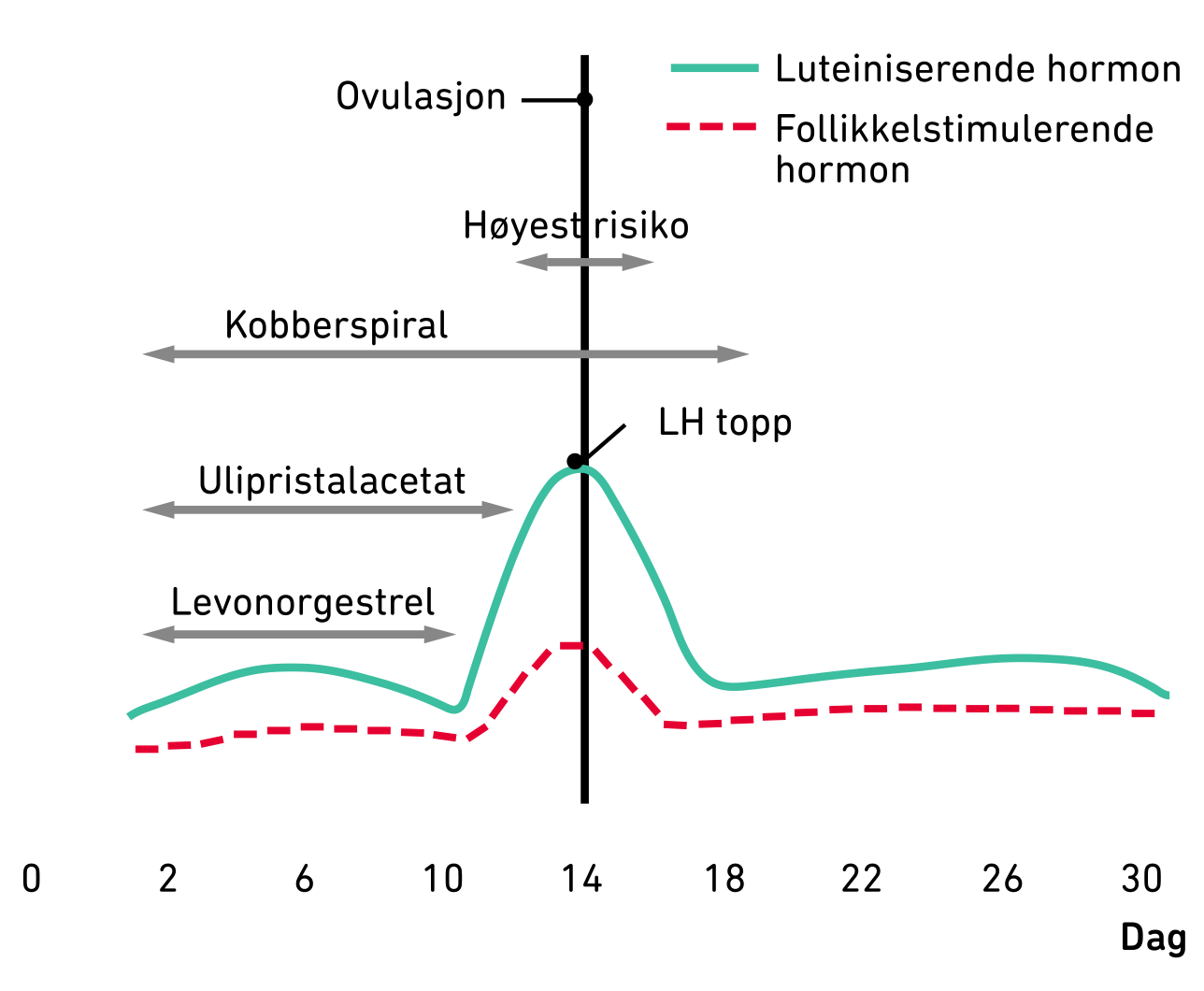
Det betyr at hvis kvinnen har ubeskyttet samleie på lørdag, og får sin eggløsning på søndag, så vil det ikke ha noe effekt å ta nødprevensjon på mandag selv om dette bare er to dager etter ubeskyttet samleie.
EFFEKTIVITET
For de hormonelle metodene avhenger effektiviteten av at pillene tas før eggløsning. Jo tidligere kvinnen kommer i gang, jo større er sannsynligheten for at hun får hindret eggløsning, og jo bedre er beskyttelsen mot svangerskap.
Kobberspiral
Innsetting av kobberspiral som nødprevensjon kan benyttes inntil fem døgn etter antatt eggløsningstidspunkt. Da de fleste ikke kjenner til tidspunkt for eggløsning, bruker man fem døgn siden tidspunktet for ubeskyttet samleie for innsetting. Metoden er den sikreste for nødprevensjon, og er et godt alternativ for personer der det er svært viktig å unngå svangerskap. Under 1 % av brukerne vil bli gravide.
Nødprevensjon med ulipristalacetat
Ved behandling innen 72 timer etter ubeskyttet samleie er risikoen for graviditet halvert, mens behandling innen 24 timer reduserer risikoen til nesten 2/3, da det er størst sjanse for at en eggløsning ikke har skjedd.
Pillen kan ha effekt opp mot fem døgn etter ubeskyttet samleie, og enkelte kilder antyder at det kan oppnås en viss effekt også ut over fem døgn.
Nødprevensjon med levonorgestrel
Metoden har noe lavere effekt enn ulipristalacetat. Pillen kan ha effekt opp mot tre døgn etter ubeskyttet samleie, og det kan oppnås en viss effekt (men mindre) også opptil fem døgn.
Effekt og kvinnens vekt
På bakgrunn av to studier ble det i slutten av 2013 rapportert om at nødprevensjon med levonorgestrel hadde nedsatt effekt hos personer som veier mer enn 75 kg, og liten eller ingen effekt over 80 kg. Etter en gjennomgang av flere studier ble det vurdert at det likevel ikke er grunnlag for en slik konklusjon.
NEGATIVE BIVIRKNINGER
Kobberspiral
Se under kobberspiral.
Ulipristalacetat, levonorgestrel
De vanligste bivirkningene er magesmerter og kvalme. Andre kortvarige bivirkninger kan være svimmelhet, trøtthet, hodepine, ømme bryster og stemningsleieforstyrrelser. Det er også vanlig med blødningsforstyrrelser, og neste menstruasjon kommer ofte tidligere eller senere enn vanlig. De fleste får neste menstruasjon innen syv dager etter forventet menstruasjon. Husk å anbefale graviditetstest tre uker etter det aktuelle samleiet, også om de får en blødning. Det er vanskelig å vite om blødning etter nødprevensjon er en bivirkning eller menstruasjon.
KONTRAINDIKASJONER
Kobberspiral
- Graviditet
- Post partum (seks–åtte uker)
- SOI
- Bekkeninfeksjon
- Udiagnostisert vaginal blødning
- Kreft i livmorhals, endometriet eller eggstokkene
- Lupus (SLE) med alvorlig trombocytopeni
For mer utfyllende informasjon, se under kapittel 1.3.2 Kobberspiral.
Ulipristalacetat/levonorgestrel
Produsenten av EllaOne har oppgitt alvorlig leversvikt som kontraindikasjon. FSRH mener derimot at ettersom en graviditet er en så stor risiko i seg selv for disse personene, er en enkelt dose ulipristal akseptabelt.
Ellers er det kun overfølsomhet mot virkestoffet eller graviditet er kontraindikasjoner.
AMMING OG GRAVIDITET
Kobberspiral
Risikoen for uterusperforasjon er noe større hos personer som ammer, men totalt sett meget liten. Kobberspiral er ansett som et trygt alternativ. Graviditet er en absolutt kontraindikasjon, da graviditet med samtidig spiral i uterus vil kunne føre til flere komplikasjoner som spontanabort, preterm fødsel, septisk abort og chorioamnionitt.
Ulipristalacetat
Utskilles i morsmelk. Effekt på nyfødte/spedbarn er ikke undersøkt. Risiko for barn som ammes, kan ikke utelukkes, men anses for å være lav for friske fullbårne barn ved en enkelt dose. Opphold i ammingen i 24 timer anbefales for å minske barnets eksponering (www.janusinfo.se).
Det er ikke gjort studier som har undersøkt om ulipristalacetat kan gi fosterskader. Preparatet kan ikke avbryte et eksisterende svangerskap. Eksponering med ulipristalacetat i tidlig svangerskap gir ikke grunn til å avbryte svangerskapet, dersom det er ønsket.
Levonorgestrel
Utskilles i morsmelk, men utgjør ingen risiko for barnet i de konsentrasjoner man oppnår ved bruk av levonorgestrel som nødprevensjon.
Levonorgestrel bør unngås under graviditet. Preparatet kan ikke avbryte et eksisterende svangerskap. Eksponering med levonorgestrel i tidlig svangerskap gir ikke grunn til å avbryte svangerskapet, dersom svangerskapet er ønsket.
INTERAKSJONER
Kobberspiral som nødprevensjon
Effekten av kobberspiral som nødprevensjon påvirkes ikke av samtidig bruk av andre legemidler.
Nødprevensjon med ulipristalacetat
Enzyminduserende legemidler (se nedenfor) kan nedsette effekten av nødprevensjon med ulipristalacetat. Dette gjelder under bruk, og i inntil 28 dager etter at kvinnen har sluttet med det enzyminduserende legemiddelet. Personer som bruker eller nylig har brukt enzyminduserende legemidler (<28 dager siden), bør rådes til å bruke kobberspiral ved behov for nødprevensjon, eventuelt dobbel dose levonorgestrel.
Personer som tar medikamenter som påvirker pH i magesekk (syrenøytraliserende, protonpumpehemmere, H2-reseptorantagonister), bør ikke anbefales bruk av ulipristalacetat, da effekten av ulipristalacetat kan hemmes.
Ulipristalacetat er en progesteronantagonist og påvirker progesteronreseptorer, slik at effekten av prevensjon og nødprevensjon med gestagen (gestagen har omtrent samme virkning på reseptorene som kroppens progesteron) vil ha nedsatt virkning etter bruk av ulipristalacetat. Denne virkningen antas å vare i fem dager. Bruk at progesteron de siste 7 dagene før eventuelt inntak av ulipristalacetat kan teoretisk sett reduserer effekten av ulipristal.
Nødprevensjon med levonorgestrel
Enzyminduserende legemidler (se nedenfor) kan nedsette effekten av nødprevensjon med levonorgestrel. Dette gjelder under bruk, og i inntil 28 dager etter at personen har sluttet med det enzyminduserende legemiddelet. Personer som bruker eller nylig har brukt enzyminduserende legemidler (<28 dager siden), bør rådes til å bruke kobberspiral ved behov for nødprevensjon.
I spesielle tilfeller, der disse personene ikke ønsker eller kan få satt inn kobberspiral, kan man forsøke med en dobbel dose med levonorgestrel (2 tabletter á 1,5 mg levonorgestrel, som tas samtidig), selv om det ikke eksisterer noe empirisk evidens som støtter en slik behandling. Dobbel dose ulipristal anbefales ikke.
PEP-behandling
Personer som bruker PEP-behandling, og som samtidig har behov for nødprevensjon: Det er ingen interaksjoner mellom PEP-behandlingen som gis i Norge i dag og hverken ulipristalacetat eller levonorgestrel.
Enzyminduserende legemidler (listen er ikke uttømmende):
- antiepileptika (fenytoin, karbamazepin, rufinamid, eslikarbazepin, barbiturater, primidon, topiramat, okskarbazepin og lamotrigin)
- antibiotika (rifampicin og rifabutin)
- antivirale midler (ritonavir)
- andre enzyminduserende medikamenter (bosentan, modafinil, aprepitant, sugammadex)
INDIKASJONER
Se tabell over prevensjonssvikt
- Samleie uten prevensjon
- Kondomet sprakk eller falt av.
- Spiralen måtte tas ut tidligere enn syv dager etter siste samleie.
- Glemt hormonell prevensjon (ved glemt pille, plaster, ring eller sprøyte, se mer informasjon om valg av type nødprevensjon under de ulike metodene eller Nødprevensjon)
- Voldtekt
GJENTATT BRUK
Enkelte ganger vil man bli spurt om råd fra personer som har hatt ubeskyttet samleie, og som allerede har brukt nødprevensjon tidligere i samme menstruasjonssyklus. Dette er en god anledning til å diskutere prevensjonsbruk og til å gi prevensjonsveiledning. Nedenfor er rådene for gjentatt bruk av nødprevensjon med hormoner:
Ulipristalacetat
Behandling med ulipristalacetat kan gjentas flere ganger i samme syklus hvis det er gjentatt ubeskyttet samleie. Gjentatt behandling tolereres godt, og vil fortsatt kunne utsette eggløsning. Man har ikke data på hvor mange ganger behandlingen kan gjentas, og hvor lenge eggløsningen kan utsettes. Anbefalingene fra produsenten er at tablettene ikke tas mer enn to ganger per syklus. Risikoen for å bli gravid øker med gjentatt bruk av nødprevensjon i samme syklus. Det bør tas en graviditetstest tidligst tre uker etter det siste ubeskyttede samleiet. Om testen er positiv og man ønsker å fortsette graviditeten, finnes det ikke evidens for at bruk av ulipristalacetat tidlig i svangerskapet vil skade fosteret eller øke sjansen for spontanabort.
Dersom kobberspiral er en mulighet, vil dette være den sikreste formen for nødprevensjon.
Levonorgestrel
Det finnes ingen restriksjoner på hvor ofte man kan ta nødprevensjon med levonorgestrel. Uavhengig av hvor lenge siden forrige dose ble tatt, er det ikke kjent at gjentatt bruk av levonorgestrel kan gi alvorlige bivirkninger.
ALDERSGRENSE
Det er ingen nedre eller øvre aldersgrense for å bruke nødprevensjon.
Man bør nevne nødprevensjon når man diskuterer ulike prevensjonsmetoder med personer som nærmer seg overgangsalderen, da mange kanskje ikke kjenner til hvordan de skaffer seg nødprevensjon, eller hvor raskt etter et ubeskyttet samleie man bør ta nødprevensjon.
Nødprevensjon: ulipristalacetat
NØDPREV. MED ULIPRISTALACETAT |
|||||||||
|---|---|---|---|---|---|---|---|---|---|
|
Ulipristalacetat kan brukes inntil fem dager etter samleie og kan kjøpes reseptfritt på apotek, dagligvare/kiosk. Det er 18-årsgrense ved kjøp i dagligvare/kiosk. Ulipristalacetat har noe bedre effekt enn nødprevensjon med levonorgestrel.
Dersom Ulipristalacetat brukes innen 7 dager etter inntak av annen hormonell prevensjon, kan allerede sirkulerende resterende gestagen teoretisk sett redusere effekten av Ulipristal. Dersom det er stor risiko for graviditet, bør man i en slik situasjon bør man heller anbefale kobberspiral eller eventuelt levonorgestrel som nødprevensjon med umiddelbar (re)oppstart av hormonell prevensjon.
BRUKSMÅTE
Ellaone/Femke består av én tablett som skal tas peroralt så raskt som mulig, innen 120 timer (fem døgn) etter ubeskyttet samleie eller prevensjonssvikt. Tabletten kan tas med eller uten mat. Ved eventuelt oppkast i løpet av tre timer etter inntak bør ny tablett tas. Hormonell prevensjon skal ikke tas de første fem dagene etter inntak av ulipristalacetat.
KONSULTASJON
Det er laget brukerinformasjon om nødprevensjon med ulipristalacetat.
Informasjon
Informasjonen tilpasses individuelt etter forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det bør gis skriftlig informasjon samt muntlig forklaring om bruksmåten og bivirkningene. Minn også om at det bør tas en graviditetstest, tidligst tre uker etter det aktuelle samleiet. Det er viktig å forklare at metoden kun har effekt om det tas før eggløsning, og er derfor ikke sikker prevensjon.
Prevensjonsveiledning og å motivere for sikker prevensjonsbruk i framtiden bør også inngå i konsultasjonen.
Anbefal også å ta en test for seksuelt overførbare infeksjoner (SOI), dersom hen har hatt ubeskyttet samleie med en ny partner.
Effekten av nødprevensjon med ulipristalacetat nedsettes dersom en starter med å bruke hormonell prevensjon de fem første dagene etter bruk av ulipristalacetat. Er det ønskelig å starte eller fortsette med prevensjon etter inntak av ulipristalacetat, må det informeres om at en må vente i minst fem dager før oppstart med hormonell prevensjon. Se tabell over karantenetid og hva man gjør videre etter bruk at ulipristalacetat.
Anamnese
Kartlegg tidspunktene for siste menstruasjon og det første ubeskyttede samleiet etter denne. Vurder eventuelt kobberspiral som nødprevensjonsmetode, dersom det er svært viktig å ikke bli gravid (kobberspiral har en effekt på over 99 %).
Undersøkelse
SOI-kontroll bør tilbys alle som har hatt ubeskyttet samleie med ny partner.
Karantenetid etter inntak |
|---|
|
Etter inntakt av nødprevensjon med ulipristalacetat, bør en vente minst fem dager før oppstart med hormonell prevensjon. I tillegg bør det rådes til kondombruk eller avholdenhet inntil hen kan stole på den hormonelle beskyttelsen fra prevensjonsmiddelet. Se tabell. Inntak av hormoner tidligere enn fem dager etter ulipristalacetat kan ødelegge effekten av nødprevensjonen og faktisk øke risikoen for å bli gravid. |
Prevensjon etter nødprevensjon med ulipristalacetat
Prevensjonsveiledning er en viktig del av konsultasjonen. Noen vil ønske å starte opp med prevensjon etter å ha brukt nødprevensjon, mens andre har brukt nødprevensjon på grunn av prevensjonssvikt (glemt pille m.m.), og vil etter nødprevensjon ønske å bytte til ny prevensjon eller fortsette med sin nåværende prevensjonsmetode.
Brache et al. fant at den ovulasjonsutsettende effekten av ulipristalacetat ble signifikant nedsatt hos de som umiddelbart startet med 75µg desogestrel (tilsvarer gestagen p-pillen Cerazette) en gang daglig, etter inntak av nødprevensjon med ulipristalacetat, sammenlignet med de som kun tok ulipristalacetat alene.
Selv om det nå foreligger noen få studier som ser på effekten av å bruke andre gestagen- eller kombinasjonsmetoder etter nødprevensjon med ulipristalacetat, anbefaler vi fortsatt at de som har tatt nødprevensjon med ulipristalacetat, bør vente minst fem dager før oppstart med hormonell prevensjon. I tillegg bør det rådes til kondombruk eller avholdenhet inntil hen kan stole på den hormonelle beskyttelsen fra prevensjonsmiddelet. Ved inntak av nødprevensjon med ulipristalacetat på søndag, kan hun tidligst starte opp med hormonell prevensjon på fredag.
Hva man gjør videre etter bruk av ulipristalecetat |
|||
|---|---|---|---|
| Graviditetstest | Oppstart ny prevensjon | Avholdenhet/ | |
| Enfase kombi | Tre uker etter aktuelt samleie | 5 dager etter nødprevensjon (se unntak i tabell i kap 1.2.1) | 7 dager |
| Flerfase kombi | Tre uker etter aktuelt samleie | 5 dager etter nødprevensjon | Synfase 14 d
Qlaira 9 d |
| Gestagen-pille | Tre uker etter aktuelt samleie | 5 dager etter nødprevensjon | Desogestrel 2 d
Slinda 7 d |
| P-ring | Tre uker etter aktuelt samleie | 5 dager etter nødprevensjon (se unntak i tabell i kap 1.2.2) | 7 dager |
| P-plaster | Tre uker etter aktuelt samleie | 5 dager etter nødprevensjon (se unntak i tabell i kap 1.2.3) | 7 dager (etter første plasterbytte) |
| P-stav | Tre uker etter aktuelt samleie | 5 dager etter nødprevensjon | 7 dager |
| P-sprøyte/
spiral |
Tre uker etter aktuelt samleie | Ved neg. grav.test | 7 dager |
P-sprøyte og hormonspiral
Det anbefales ikke å starte med p-sprøyte eller hormonspiral så lenge man ikke med sikkerhet kan vite om kvinnen ikke er gravid. P-sprøyte kan ikke seponeres etter at den er satt, og spiral vil gi økt risiko for spontanabort og prematur fødsel.
Hun må først vente på en negativ graviditetstest, som kan tas tidligst tre uker etter det ubeskyttede samleiet.
Gjentatt bruk
Tidligere var anbefalingene at ulipristalacetat kunne brukes kun en gang per syklus. Flere kilder åpner for at man kan bruke ulipristalacetat flere ganger per syklus. Gjentatt bruk tolereres godt og kan utsette eggløsning en stund, men det ser ikke ut til å være noen definert grense for hvor mange ganger per syklus ulipristal kan brukes som nødprevensjon. Det finnes ikke data på sikkerhet ved hyppig bruk av nødprevensjon over lengre tid. Produsenten av EllaOne åpner også for gjentatt bruk, men da begrenset til to ganger per syklus og kun i samråd med lege eller gynekolog.
Anbefaling til pasienten blir derfor bruk inntil to ganger per syklus, ettersom effekt og sikkerhet ikke er godt nok undersøkt til å kunne anbefale bruk utover dette. Det er viktig å presisere at hyppig bruk av hormonell nødprevensjon ikke er egnet som en form for langtidsprevensjon.
Hvis det er under fem døgn siden ubeskyttet samleie, og det ikke var vært ubeskyttet samleie tidligere i syklus, kan kobberspiral være aktuelt. Hvis kobberspiral ikke er aktuelt, kan en prøve nødprevensjon med levonorgestrel, men tidligst fem dager etter at hun sist tok ulipristalacetat. Det er svært lav sjanse for at dette vil ha effekt.
Ny konsultasjon
Ny konsultasjon er ikke nødvendig, men bør tilbys ved behov. Det kan være aktuelt å følge opp med prevensjonsveiledning i en senere konsultasjon. Kvinnen bør rådes til å ta en graviditetstest. Hun kan tidligst ta en graviditetstest tre uker etter det ubeskyttede samleiet. I tillegg bør hun ta en test for SOI, tidligst 14 dager etter det aktuelle samleiet, hvis det er en ny partner.
Nødprevensjon: levonorgestrel
NØDPREV. MED LEVONORGESTREL |
|||||||||
|---|---|---|---|---|---|---|---|---|---|
|
Nødprevensjon med levonorgestrel kan brukes i inntil tre døgn (72 t) etter et ubeskyttet samleie eller ved prevensjonssvikt for å unngå graviditet. Medikamentet kan kjøpes reseptfritt på apotek, dagligvare/kiosk. Det er 18-årsgrense ved kjøp i dagligvare/kiosk. Risikoen for svangerskap er mindre jo raskere etter samleiet pillene tas.
BRUKSMÅTE
Norlevo/Levonorgestrel Norfri består av én tablett som skal tas peroralt så raskt som mulig og senest innen 72 timer (tre døgn) etter ubeskyttet samleie eller prevensjonssvikt. Tabletten kan tas med eller uten mat. Ved eventuelt oppkast i løpet av tre timer etter inntak bør ny tablett tas.
KONSULTASJON
Det er laget brukerinformasjon om levonorgestrel nødprevensjon.
Informasjon
Informasjonen tilpasses individuelt etter forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det bør gis skriftlig informasjon samt muntlig forklaring om bruksmåten og bivirkningene. Minn også om at det bør tas en graviditetstest, tidligst tre uker etter det aktuelle samleiet. Det er viktig å forklare at metoden kun har effekt om den tas før eggløsning, og er derfor ikke sikker prevensjon.
Prevensjonsveiledning og å motivere for sikker prevensjonsbruk i framtiden bør også inngå i konsultasjonen.
Anbefal også å ta en test for seksuelt overførbare infeksjoner (SOI) dersom det har vært ubeskyttet samleie med en ny partner.
Hvis en nylig har tatt nødprevensjon med ulipristalacetat, kan en ikke ta levonorgestrel før det har gått fem dager. Grunnen til dette er at inntak av gestagen, de første dagene etter bruk av ulipristalacetat, ødelegger for den ovulasjonsutsettende effekten av ulipristalacetat. Hvis spiral ikke er aktuelt, kan nødprevensjon med levonorgestrel prøves, men tidligst fem dager etter ulipristalacetat. Det er svært lav sjanse for at dette vil ha effekt.
Anamnese
Kartlegg tidspunktene for siste menstruasjon og det første ubeskyttede samleiet etter denne. Er det mer enn tre døgn siden samleiet, må annen nødprevensjon vurderes (ulipristalacetat eller kobberspiral). Vurder eventuelt kobberspiral som nødprevensjonsmetode dersom det er svært viktig for å ikke bli gravid (kobberspiral har en effekt på over 99 %).
Undersøkelse
SOI-kontroll bør tilbys alle som har hatt ubeskyttet samleie med ny partner.
Prevensjon etter nødprevensjon med levonorgestrel
Noen vil ønske å starte opp med prevensjon etter å ha brukt nødprevensjon, mens andre har brukt nødprevensjon på grunn av prevensjonssvikt (glemt pille m.m.), og vil etter nødprevensjon ønske å bytte til ny prevensjon eller fortsette med sin nåværende prevensjonsmetode.
Hva man gjør videre etter bruk av levonorgestrel |
|||
|---|---|---|---|
| Ønsket prevensjonsmiddel | Graviditets-test | Oppstart ny prevensjon | Avholdenhet/
kondom etter oppstart av ny prevensjon |
| Enfase kombinasjonspille | Tre uker etter aktuelt samleie | Så snart som mulig | 7 dager |
| Flerfase kombinasjonspille | Tre uker etter aktuelt samleie | Så snart som mulig | Synfase 14 d
Qlaira 9 d |
| Gestagen-pille | Tre uker etter aktuelt samleie | Så snart som mulig | Desogestrel 2 dager
Slinda 7 dager |
| P-ring | Tre uker etter aktuelt samleie | Så snart som mulig | 7 dager |
| P-plaster | Tre uker etter aktuelt samleie | Så snart som mulig | 7 dager (etter første plasterbytte) |
| P-stav | Tre uker etter aktuelt samleie | Så snart som mulig | 7 dager |
| P-sprøyte/
spiral |
Tre uker etter aktuelt samleie | Ved neg. grav.test | 7 dager |
P-sprøyte og hormonspiral
Hvis pasienten er motivert for å starte med prevensjon umiddelbart, bør det oppfordres til dette, men da må man informere om at det i en overgangsperiode må brukes kondom i tillegg eller være avholdende. Det må også informeres om at det må tas en graviditetstest tidligst tre uker etter det ubeskyttede samleiet.
Det anbefales ikke å starte med p-sprøyte eller hormonspiral så lenge man ikke med sikkerhet kan vite om personen ikke er gravid. P-sprøyte kan ikke seponeres etter at den er satt, og spiral vil gi økt risiko for spontanabort og prematur fødsel.
En må først vente på en negativ graviditetstest, som kan tas tidligst tre uker etter det ubeskyttede samleiet. Personen bør så rådes til å være avholdende eller bruke kondom til det har gått syv dager fra hen fikk p-sprøyte eller hormonspiral.
Gjentatt bruk
Det finnes ingen restriksjoner på hvor ofte man kan ta nødprevensjon med levonorgestrel. Uavhengig av hvor lenge siden forrige dose ble tatt, er det ikke kjent at gjentatt bruk av levonorgestrel kan gi alvorlige bivirkninger. Sannsynligheten for å bli gravid øker med gjentatt bruk av levonorgestrel.
Dersom det har vært brukt ulipristalacetat tidligere i syklusen, må en vente fem dager før levonorgestrel kan brukes.
Det bør tas en graviditetstest tidligst tre uker etter det siste ubeskyttede samleiet. Om testen er positiv og hen vil fortsette graviditeten, finnes det ikke evidens for at bruk av nødprevensjon tidlig i svangerskapet vil skade fosteret eller øke sjansen for spontanabort.
Ny konsultasjon
Ny konsultasjon er ikke nødvendig, men bør tilbys ved behov. Det kan være aktuelt å følge opp med prevensjonsveiledning i en senere konsultasjon. Det bør gis råd om å ta en graviditetstest. Graviditetstest kan tidligst tas tre uker etter det ubeskyttede samleiet. I tillegg bør det testes for SOI, tidligst 14 dager etter det aktuelle samleiet.
Nødprevensjon: kobberspiral
Innsetting av kobberspiral som nødprevensjon kan benyttes inntil fem døgn etter et ubeskyttet samleie eller inntil 13 døgn etter påbegynt hormonfritt intervall for de som bruker kombinasjonspreparater. Dette er den sikreste metoden for nødprevensjon, og et godt alternativ for kvinner der det er svært viktig å unngå svangerskap. Dessuten kan kvinnen beholde spiralen som prevensjonsmetode de neste fem årene. Hormonspiral kan ikke benyttes.
BRUKSMÅTE
Se kapittel 1.3.2 Kobberspiral.
Bruk som nødprevensjon
Spiral settes inn på vanlig måte. Dette kan skje inntil fem døgn etter et ubeskyttet samleie. Et eventuelt befruktet egg vil ikke ha festet seg i livmoren før tidligst sjette dag etter eggløsningen (kan variere fra 6 til 18 døgn).
Om det har gått mer enn fem døgn etter et ubeskyttet samleie, er det lov å ha en pragmatisk tilnærming til det å sette inn kobberspiral som nødprevensjon, dersom man kan beregne tidligste antatte eggløsningstidspunkt hos kvinnen. Kobberspiralen kan dermed settes inn uavhengig av når ubeskyttet samleie eller prevensjonssvikt har skjedd, så lenge man er innenfor femte døgn fra tidligste antatte tidspunkt for eggløsningen.
Dersom pasienten bruker kombinasjonspreparater kan man bruke kobberspiral som nødprevensjon inntil 13 døgn etter påbegynt hormonfritt intervall.
Spiralen må sitte til neste menstruasjon eller lenger. Om man ønsker å benytte den videre som prevensjon, kan den sitte i fem år.
ANTATT EGGLØSNINGSTIDSPUNKT |
|||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Tabellen viser en beregning av den siste dagen i menstruasjonssyklusen der kobberspiral kan settes inn som nødprevensjon. |
Eggløsningstidspunkt beregnes ut fra lengden på menssyklus. Dersom kvinnen har uregelmessig lengde på syklusene, skal tidligste antatte eggløsningstidspunkt beregnes ut fra den korteste syklusen hos kvinnen. For beregning av det fertile vinduet kan tabellen for antatt eggløsningstidspunkt benyttes.
Ettersom man ikke får undersøkt kvinnen for seksuelt overførbare infeksjoner (SOI) på forhånd, tas det en prøve før eller ved innsetting (minimum klamydia), øvrige tester tas etter vanlige indikasjoner. Dersom prøvesvaret viser at hun har en SOI, skal hun gis behandling, men spiralen behøver ikke nødvendigvis å fjernes.
Dersom det er overveiende sannsynlig at kvinnen er smittet av en SOI, for eksempel fast partner med kjent klamydia, bør pasienten starte opp med behandling samme dag som spiralen settes inn. Se for øvrig infeksjonskapittelet for mer informasjon om prøvetakning og eventuell behandling.
KONSULTASJON
Se kapittel 1.3.2 Kobberspiral. Legen må diskutere med kvinnen om spiralen skal fjernes etter neste menstruasjon, eller om hun vil beholde den som prevensjonsmetode. Man må anbefale graviditetstest etter 3 uker.
Referanser
Bøker og oppslagsverk
Gudim, H.B., Juvkam, K.H. Gynekologi kort og godt. Universitetsforlaget, 2008
Veiledere
Centers for Disease Control and Prevention:
U.S. Selected Practice Recommendations for Contraceptive use. 2013
Faculty of Sexual & Reproductive Healthcare (FSRH)
Clinical Guidance: Quick Starting Contraception. September 2010
Faculty of Sexual & Reproductive Healthcare (FSRH)
Clinical Guidance: Progestogen-only Implants. February 2014
Faculty of Sexual & Reproductive Healthcare (FSRH)
Clinical Guidance: Intrauterine Contraception. April 2015 (Updated October 2015)
Faculty of Sexual & Reproductive Healthcare (FSRH)
Clinical Guidance: Progestogen-only Pills. March 2015 (Updated July 2023)
Faculty of Sexual & Reproductive Healthcare (FSRH)
Clinical Guidance: Progestogen-only Injectable Contraception. December 2014 (Updated March 2015)
Faculty of Sexual & Reproductive Healthcare (FSRH)
Clinical Guidance: Combined Hormonal Contraception. October 2011 (Updated August 2012)
Faculty of Sexual & Reproductive Healthcare (FSRH)
Clinical Guidance: Emergency Contraception. August 2011 (Updated January 2012)
Faculty of Sexual & Reproductive Healthcare (FSRH),
CEU statement: Missed Pill Recommendations. May 2011
Faculty of Sexual & Reproductive Healthcare (FSRH):
Statement from the Clinical Effectiveness Unit on labelling of emergency contraception in Europe:
Body weight, Body mass index (BMI) and efficacy. July 2014
Faculty of Sexual & Reproductive Healthcare (FSRH):
UK Medical Eligibility Criteria for Contraceptive Use (UKMEC). 2016.
Faculty of Sexual & Reproductive Healthcare (FSRH):
Clinical Guidance: Contraception for Women Over 40 (July 2010)
Faculty of Sexual & Reproductive Healthcare (FSRH):
Clinical Guidance: SRH for Individuals with Inflammatory Bowel Disease (IBD) (October 2016)
International Federation of Gynecology & Obstetrics (FIGO):
Emergency Contraceptive Pills, Medical and Service Delivery Guidelines, 3rd edition. 2012
INTRA group: Practical Hints and Tips for IUC placement. INTRAduction Workshop, Vienna October 30th 2013
National Institute for Health and Clinical Excellence (NICE):
Long-acting reversible contraception. Oct. 2005, updated Jul. 2019
Norsk gynekologisk forening: Veileder i generell gynekologi. 2021
WHO: Medical eligibility criteria for contraceptive use, 4th edition. 2009
WHO: Selected practice recommendations for contraceptive use, 2nd ed. 2004 (og 2008 Update)
Artikler
Long, J., Schreiber, C., Creinin, M., Kaneshiro, B., Nanda, K., Blithe, D. Menstrual cup use and intrauterine device expulsion in a copper intrauterine device contraceptive efficacy trial. Obstetrics & Gynecology: 2020 May ;135(p 1S).
Jacobsen, A.F., Skjeldestad, F.E., Sandset, P.M. Incidence and risk patterns of venous thromboembolism in pregnancy and puerperium–a register-based case-control study. Am J Obstet Gynecol. 2008 Feb;198(2):233.e1-7.
Wiebe, E., Trussell, J. Discontinuation rates and acceptability during 1 year of using the intrauterine ball (the SCu380A). Contraception. 2016 Apr;93(4):364-366.
Batur, P. Emergency contraception: separating fact from fiction. Cleve Clin J Med. 2012 Nov ;79 (11):771-6.
Brache, V., Cochon, L., Duijkers, I.J., Levy, D.P., Kapp, N., Monteil, C., Abitbol, J.L., Klipping, C. A prospective, randomized, pharmacodynamic study of quick-starting a desogestrel progestin-only pill following ulipristal acetate for emergency contraception. Hum Reprod. 2015 Dec;30(12):2785-93.
Brache, V., Cochon, L., Deniaud, M., Croxatto, H.B. Ulipristal acetate prevents ovulation more effectively than levonorgestrel: analysis of pooled data from three randomized trials of emergency contraception regimens. Contraception. 2013 Nov ;88 (5):611-8.
Kaunitz, A.M., Arias, R., McClung, M. Bone density recovery after depot medroxyprogesterone acetate injectable contraception use. Contraception. 2008 Feb ;77 (2):67-76.
Lidegaard, Ø., Løkkegaard, E., Svendsen, A.L., Agger, C. Hormonal contraception and risk of venous thromboembolism: national follow-up study. BMJ. 2009 Aug 13 ;339:b2890.
Lidegaard, O., Nielsen, L.H., Skovlund, C.W., Løkkegaard, E. Venous thrombosis in users of non-oral hormonal contraception: follow-up study, Denmark 2001-10. BMJ. 2012 May 10 ;344:e2990.
Lidegaard, Ø., Nielsen, L.H., Skovlund, C.W., Skjeldestad, F.E., Løkkegaard, E. Risk of venous thromboembolism from use of oral contraceptives containing different progestogens and oestrogen doses: Danish cohort study , 2001-9. BMJ. 2011 Oct 25 ;343:d6423.
Hu X., Zhou Y., Zhao H., et al. Migraine and the risk of stroke: an updated meta-analysis of prospective cohort studies. Neurol Sci 2017;38:33–40.
Sacco S., Merki-Feld GS., Ægidius KL., et al. Hormonal contraceptives and risk of ischemic stroke in women with migraine: a consensus statement from the European Headache Federation (EHF) and the European Society of Contraception and Reproductive Health (ESC). J Headache Pain 2017;18:108.
Etminan M, Takkouche B, Isorna FC, et al. Risk of ischaemic stroke in people with migraine: systematic review and meta-analysis of observational studies. BMJ 2005;330:63.
Schürks M, Rist PM, Bigal ME, et al. Migraine and cardiovascular disease: systematic review and meta-analysis. BMJ 2009;339:b3914.
Mansour, D., Gemzell-Danielsson, K., Inki, P., Jensen, J.T. Fertility after discontinuation of contraception: a comprehensive review of the literature. Contraception. 2011 Nov ;84 (5):465-77.
Mansour, D. Revision of the ‘missed pill’ rules. J Fam Plann Reprod Health Care. 2011 Jul ;37 (3):128-31.
Mantha, S. et al. Assessing the risk of venous thromboembolic events in women taking progestin-only contraception: a meta-analysis. BMJ. 2012; 345: e4944.
Martin, K.A. et al. UpToDate: Overview of the use of estrogen-progestin contraceptives. ( oppdatert 10.11.2014)
Moorman, P.G., Havrilesky, L.J., Gierisch, J.M., et al. Oral contraceptives and risk of ovarian cancer and breast cancer among high-risk women: a systematic review and meta-analysis. J Clin Oncol. 2013 Nov 20 ;31 (33):4188-98.
Myhr, K. Cyproteronacetat og etinyløstradiol (Diane m.fl.) og risiko ved langtidsbruk. Utposten. – Årg. 36, nr. 4 (2007) S. 44-45
Overlie, I., Mørkrid, L., Andersson, A.M., Skakkebaek, N.E., Moen, M.H., Holte, A. Inhibin A and B as markers of menopause: a five-year prospective longitudinal study of hormonal changes during the menopausal transition. Acta Obstet Gynecol Scand 2005; 84: 281-5.
Park, H., Kim, K. Associations between oral contraceptive use and risks of hypertension and prehypertension in a cross-sectional study of Korean women. BMC Womens Health 2013; 13: 39.
Sääv, I., Stephansson, O., Gemzell-Danielsson, K. Early versus delayed insertion of intrauterine contraception after medical abortion – a randomized controlled trial. PLoS One. 2012 ;7 (11):e48948.
Skjeldestad, F.E. How effectively do copper intrauterine devices prevent ectopic pregnancy? Acta Obstet Gynecol Scand 1997; 76: 684-90.
Skovlund, C.W., Mørch, L.S., Kessing, L.V., Lange, T., Lidegaard, Ø. Association of Hormonal Contraception With Suicide Attempts and Suicides. Am J Psychiatry. 2017 Nov 17
Skovlund, C.W., Mørch, L.S., Kessing, L.V., Lidegaard, Ø. Association of Hormonal Contraception With Depression. JAMA Psychiatry. 2016 Nov 1;73(11):1154-1162.
Stegeman, B.H., de Bastos, M., Rosendaal, F.R., van Hylckama Vlieg, A., Helmerhorst, F.M., Stijnen, T., Dekkers, O.M. Different combined oral contraceptives and the risk of venous thrombosis: systematic review and network meta-analysis. BMJ. 2013 Sep 12 ;347:f5298.
Sufrin, C.B., Postlethwaite, D., Armstrong, M.A., Merchant, M., Wendt, J.M., Steinauer, J.E. Neisseria gonorrhea and Chlamydia trachomatis screening at intrauterine device insertion and pelvic inflammatory disease. Obstet Gynecol. 2012 Dec ;120 (6):1314-21.
van Hylckama Vlieg, A., Helmerhorst, F.M., Vandenbroucke, J.P. et al. Hormonal contraception and risk of venous thromboembolism: national follow-up study. BMJ 2009; 339: b2921.
Skovlund, C.W., Mørch, L.S., Kessing, L.V., Lidegaard, Ø, et al. Association of Hormonal Contraception With Depression. JAMA Psychiatry. Nettpublikasjon 28.09.2016: http://jamanetwork.com/journals/jamapsychiatry/fullarticle/2552796
Weill, A., Dalichampt, M., Raguideau, F. et al. Low dose oestrogen combined oral contraception and risk of pulmonary embolism, stroke, and myocardial infarction in five million French women: cohort study. BMJ 2016; 353: i2002
WHO (uten forfatter). Cardiovascular disease and use of oral and injectable progestogen-only contraceptives and combined injectable contraceptives. Results of an international, multicenter, case-control study. Contraception. 1998 May;57(5):315-24
Zieman, M. UpToDate: Emergency contraception. (oppdatert 30.10.2014)
Andre nettressurser
https://www.dmp.no/nyheter/paminnelse-om-graviditetsforebyggende-tiltak-ved-bruk-av-orale-retinoider
Felleskatalogen: Preparatomtale og pasientinformasjon om de ulike prevensjonsmetodene
Janusinfo.se: om fosterpåvirkning av de ulike prevensjonsmetodene
Relis: Gestagen antikonsepsjon og isotretinoin (2024; spm.nr. 17465)
Relis: P-piller og brystkreft. (2008; spm.nr. 3599)
Relis: Bruk av ulipristal som nødprevensjon flere ganger per syklus. (2021; spm.nr. 14364)
Relis: Prevensjon til kvinner med systemisk lupus erytematosus (2015; spm.nr. 9630)
Relis: Nødprevensjon til overvektige kvinner (2014)
Statens legemiddelverk: Innskrenket bruksområde og skjerpede råd om Diane, Zyrona og Feminil. (02.07.2013)
Helsedirektoratet: Sterilisering. (Publisert: 27.11.2011 Endret: 04.03.2013)
Folketrygdloven: § 5-22, Forskrift om bidrag til spesielle formål.
Pasient- og brukerrettighetsloven av 2001
Statens legemiddelverk: P-piller og fare for blodpropp.
For øvrig
Bixo, M., et al, Praktisk Preventivmedelsguide (ikke publisert).
Avsnitt om familiær hyperkolesterolemi er skrevet av Nasjonal kompetansetjeneste for familiær hyperkolesterolemi




 Det er ikke vist at noen av gestagenpreparatene er verre enn andre når det gjelder økt risiko for depresjon.
Det er ikke vist at noen av gestagenpreparatene er verre enn andre når det gjelder økt risiko for depresjon.