1 Gestagenpreparater
METODER |
|---|
|
Gestagenpreparater er prevensjonsmidler som inneholder et av flere ulike typer gestagener, men ikke østrogen. P-stav og hormonspiral er langtidsvirkende og gir ingen mulighet for brukerfeil, som for eksempel det å glemme en pille. En vanlig bivirkning er reduserte blødninger, og mange får amenoré, mens andre får uregelmessige blødninger.
Metodene har få kontraindikasjoner og øker ikke risikoen for alvorlige bivirkninger som blodpropp, hjerteinfarkt og hjerneslag. Metodene kan derfor benyttes av de fleste kvinner. P-stav er metoden med best beskyttelse mot graviditet av alle prevensjonsmidler.
VIRKNINGSMÅTE
Gestagenpreparater inneholder gestagen, men ulike varianter av hormonet. For oversikt, se tabellen i innledningen av kapittel 1.
Gestagenpreparater deles inn i lav-, middels- og høydoserte metoder. Samtlige metoder gjør slimet i cervix mindre gjennomtrengelig for sædceller (og mikrober). En annen viktig effekt er hemming av ovulasjonen, men graden av ovulasjonshemming varierer derimot mellom de ulike preparatene.
Hormonspiral og minipiller tilhører de lavdoserte metodene. Minipillen hemmer sjelden eggløsning. Hormonspiralen hemmer eggløsning hos noen kvinner. Hovedprinsippet for virkningen er at de hindrer fertilisering, ved å gjøre slimproppen i cervix lite gjennomtrengelig for spermiene. Hormonspiral har lokal frigjøring av gestagen i uteruskaviteten og skaper et lokalt miljø som inaktiverer egg- og sædceller, noe som hindrer befruktning.
Til de middelsdoserte metodene regnes p-stav og gestagen p-piller. Det eneste høydoserte gestagenpreparatet på markedet er p-sprøyte. De middels- og høydoserte metodene hindrer eggløsning.
Gestagen har også den effekten at den påvirker endometriet (livmorslimhinnen) slik at den blir tynnere, og ikke har den sykliske variasjonen i tykkelse. Dette er forklaringen på at mange kvinner har amenoré ved bruk av gestagenpreparater. Et tynt endometrium er også mindre i stand til å ta imot et eventuelt befruktet egg, og det har vært spekulert i om dette kan være en faktor i den graviditetshindrende effekten av gestagenpreparater.
EFFEKTIVITET
De ulike gestagenmetodene har svært ulik sikkerhet mot graviditet (se tabell over Pearl Index i kapittel 1), og dette har ingen sammenheng med om de er høy- eller lavdoserte.
Mye av årsaken til varierende sikkerhet skyldes at flere av metodene gir ingen eller liten mulighet for brukerfeil (p-stav, hormonspiral og p-sprøyte).
POSITIVE BIEFFEKTER
Beskyttelse mot bekkeninfeksjon (salpingitt)
Hormonell prevensjon beskytter ikke mot seksuelt overførbare infeksjoner, men siden gestagenpreparater styrker slimproppen i cervix, reduseres risikoen for at cervikale infeksjoner (som klamydia og gonoré) skal spres til de øvre genitalia og gi salpingitt.
Reduserte blødninger og menstruasjonsplager
Gestagenpreparater hindrer oppbygging av en normalt tykk livmorslimhinne, og dermed blir mengden blod ved blødninger betydelig redusert hos de aller fleste brukerne. Dette forebygger jernmangelanemi. Hos noen kvinner oppstår det etter en viss tid amenoré, noe som kan oppleves som en fordel hos mange. Kvinner som derimot ikke har fått informasjon om at amenoré kan være en bivirkning av prevensjonen, vil ofte oppleve engstelse og lure på om de kan ha blitt gravide.
I tillegg til mindre mengde blødning reduserer gestagenpreparatene plager med dysmenoré og gir mindre menstruasjonssmerter hos de aller fleste brukerne. I tillegg vil de middels- og høydoserte metodene fjerne ovulasjonssmerter.
P-sprøyte og hormonspiralen Mirena/Levosert har særlig god effekt på å redusere kraftige menstruasjonsblødninger og dysmenoré, og er også ofte brukt som behandling mot symptomer fra endometriose.
Forebygging av kreft
Flere studier har vist at gestagenpreparater ser ut til å gi en viss beskyttelse mot endometrie- og ovarialcancer.
NEGATIVE BIVIRKNINGER
Det er viktig å skille mellom de hyppige, ufarlige, men ofte plagsomme bivirkningene og de alvorlige bivirkningene.
ALVORLIGE BIVIRKNINGER
De lav- og middelsdoserte gestagenpreparatene (p-stav, hormonspiral og gestagenpiller) gir trolig ingen økt risiko for venøs tromboemboli eller hjerte- og karsykdommer, og kan derfor benyttes av kvinner som på grunn av sykehistorie, arv, alder, røyking og/eller overvekt ikke kan benytte prevensjonsmidler med østrogen.
For høydoserte gestagenpreparater (p-sprøyte) er det knyttet noe usikkerhet til om bruken kan gi økt risiko for alvorlige bivirkninger. Høye doser av medroksyprogesteronacetat (gestagenet i p-sprøyte) vil gi lave nivåer av østrogen og HDL, noe som kan øke risikoen for hjerte- og karsykdommer. Dette er forklaringen på at listen over kontraindikasjoner er lengre for p-sprøyte enn for de øvrige gestagenpreparatene.
Blodpropp
Det er gjort få studier som ser på sammenhengen mellom venøs tromboembolisme (VTE) og gestagenpreparater, men ut fra dagens kunnskap anser man at kvinner med VTE tidligere i livet, og kvinner med økt hereditær risiko for VTE, trygt kan bruke alle gestagenpreparater.
Hjerte- og karsykdom
P-stav, hormonspiral og gestagenpiller har ikke vist å gi økt risiko for hjerte- og karsykdom. I tillegg har studier vist at p-stav har en positiv effekt på brukernes lipidprofil.
Fra enkeltstudier ser det ut til at p-sprøyte har en negativ effekt på brukernes lipidprofil, med redusert HDL. I tillegg mistenker man at bruk av p-sprøyte kan gi høyere blodsukker. En metastudie konkluderte med at det ut fra dagens kunnskap ikke er noen sammenheng mellom p-sprøytebruk og økt risiko for hjerteinfarkt eller hjerneslag, men i konklusjonen oppfordret forfatterne allikevel til forsiktighet. På bakgrunn av dette har vi valgt å ikke anbefale p-sprøyte til kvinner som har flere risikofaktorer for hjerte- og karsykdom (høy alder, røyking, overvekt, diabetes og hypertensjon).
Kvinner som utvikler iskemisk hjerte- og karsykdom eller får hjerneslag, etter oppstart med et gestagenpreparat, skal seponere preparatet.
Nedsatt bentetthet
Det er ut fra dagens kunnskap ikke grunn til å mistenke at bruk av p-stav, hormonspiral eller gestagenpiller gir økt risiko for osteoporose eller benbrudd.
For p-sprøyte er det derimot mer usikkert. Påvirkning av benmetabolismen fører til at p-sprøytebrukere får redusert bentetthet og benmineralisering sammenlignet med andre kvinner i samme alder. Mest bekymret har man vært for kvinner under 18 år som starter på p-sprøyte, fordi disse unge kvinnene ikke ennå har oppnådd full bentetthet (de fleste oppnår sin høyeste bentetthet rundt 25 års alder). I tillegg ønsker man å være tilbakeholden med bruk av p-sprøyte hos kvinner like før eller under menopause, selv om slik bruk ikke har vist økt risiko for brudd eller osteoporose.
I en studie sammenlignet man bentettheten hos kvinner som brukte p-sprøyte i lang tid (opptil 15 år), med kvinner som brukte kobberspiral. Hos disse kvinnene ble forskjellen i bentetthet først signifikant etter 13–15 års sammenhengende bruk. I en annen studie der kvinnene brukte p-sprøyte i syv år, og kontrollgruppen kobberspiral, så man at tapet av benmasse var størst det første året, men deretter flatet ut.
En systematisk gjennomgang av tilgjengelige studier viser heldigvis at disse kvinnene får en kompensert og økt benmineralisering etter seponering av p-sprøyte, og at de etter cirka to år vil ha samme (eller tilnærmet samme) bentetthet som andre kvinner i samme alder.
Man har ikke klart å påvise at p-sprøytebruk gir økt risiko for brudd i den tiden kvinnene bruker p-sprøyte. Bekymringen er at disse kvinnene likevel kan få økt risiko for brudd og osteoporose i eldre alder, men det finnes ingen tilgjengelige data som taler for eller mot denne teorien. Grunnen til dette er at ingen av kvinnene som brukte p-sprøyte i ung alder, har rukket å bli gamle ennå, slik at man derfor per i dag ikke kan se på effekter hos eldre osteoporoseutsatte kvinner.
På bakgrunn av det vi vet i dag, mener vi at man skal være tilbakeholden med å anbefale p-sprøyte til kvinner:
- Under 18 år. Hvis alle andre prevensjonsmetoder er uaktuelle for kvinnen, kan hun allikevel bruke p-sprøyte.
- Med livsstil og/eller risikofaktorer som gir økt risiko for osteoporose senere i livet (osteoporose i familien, røyking og stort alkoholforbruk, anoreksia nervosa, cøliaki).
- Kvinner på slutten av sin fertile karriere. Som en tommelfingerregel bør kvinner over 50 år som regel ikke bruke p-sprøyte. Hvis hun allikevel ønsker å fortsette bruken etter fylte 50 år, er det ok dersom fordelene ved fortsatt bruk er større enn ulempene.
Brystkreft
Det er muligens en svak assosiasjon mellom bruk av p-sprøyte og brystkreft, men den reduseres etter at p-sprøyte seponeres. Den økte risikoen er sannsynligvis så liten at man ikke fraråder p-sprøytebruk til kvinner med økt arvelig risiko for brystkreft.
For p-stav og gestagenpiller foreligger det lite forskning, men ut fra det vi vet i dag, så er den eventuelle økte risikoen minimal. Hormonspiral har vist å gi økt brystkreftrisiko hos kvinner som bruker den etter menopause, da som endomteriebeskyttelse ved samtidig bruk av MHT.
Oppsummert er det kun nåværende brystkreft eller brystkreft tidligere i livet som er kontraindikasjoner for gestagenpreparater.
Cervixcancer
P-stav, hormonspiral eller gestagenpiller gir ingen økt risiko for cervixcancer, etter det vi kjenner til i dag.
Det har blitt observert en svak assosiasjon mellom bruk av p-sprøyte i over fem år og cervixcancer. Denne økte risikoen forsvant, over tid, etter seponering. Mest sannsynlig er det snakk om konfunderende faktorer. En HPV-infeksjon er nødvendig for å utvikle cervixcancer, og p-sprøytebrukere bør oppfordres til å ta HPV-vaksine og følge screeningprogrammet med cervixcytologi, på lik linje med alle andre kvinner.
Depresjon og nedstemthet
Noen brukere av gestagenpreparater forteller om nedstemthet eller depresjon etter oppstart med ny prevensjonsmetode. Negative effekter av gestagen kan være forklaringen hos noen av disse kvinnene, men nedstemthet og depresjon kan også skyldes andre faktorer i livet.
En stor registerstudie fra Danmark, som fulgte over en million kvinner gjennom 13 år, viste at det hos brukere av hormonell prevensjon var større risiko for å begynne med antidepressiver eller å bli lagt inn på sykehus med depresjon enn hos kvinner som ikke brukte hormonell prevensjon. Det ble derimot ikke påvist noen direkte årsakssammenheng mellom hormonell prevensjon og økt risiko for depresjon. Risikoen økte mest hos de yngste prevensjonsbrukerne (15–19 år). Disse hadde en økt risiko på 80 % for å starte på antidepressiver. I Danmark var det cirka 1 % av kvinner mellom 15–19 år som brukte antidepressiver, ved samtidig bruk av hormonell prevensjon økte tallet til 1,8 %. I en annen stor registerstudie fra Danmark fant den samme forskergruppen også økt risiko for suicid og suicidalforsøk, særlig hos unge brukere av hormonell prevensjon.
Heller ikke andre studier som har sett på risiko for depresjon ved bruk av hormonell prevensjon, har klart å vise en årsakssammenheng. Selv om en årsakssammenheng ikke er bevist vitenskapelig, er det allikevel mye som taler for at hormonell prevensjon gir en økt risiko. Alle kvinner som starter med et gestagenpreparat, bør derfor informeres om dette på forhånd.
Depresjon kan være svært alvorlig for de kvinnene som opplever det, og det er viktig at de tas på alvor. Ofte kan det være en god idé å bytte prevensjonsmiddel eller prøve en periode uten hormonell prevensjon der man mistenker at depresjonen skyldes et gestagenpreparat.
Vektøkning
P-sprøyte er det eneste gestagenpreparatet der man har observert vektøkning som en bivirkning av prevensjonsmiddelet. Særlig de yngste kvinnene med høy BMI (<18 år med BMI >30) har økt risiko for vektoppgang.
Overvekt bør uansett i seg selv ikke være grunnlag for å nekte noen å begynne på p-sprøyte, men fordi overvekt gir økt risiko for hjerte- og karsykdommer, bør kvinnene informeres nøye om at vektøkning kan oppstå. Det er observert en liten gruppe p-sprøytebrukere som fikk en abnorm vektøkning de første seks månedene etter oppstart med p-sprøyte. Samtidig vil de fleste p-sprøytebrukerne ikke oppleve vektøkning som en bivirkning.
Vi gir følgende råd til kvinner som starter på p-sprøyte: Om du går opp mer enn 5 % av kroppsvekten i løpet av de seks første månedene, bør du bytte til annen prevensjon fordi vektøkningen da sannsynligvis vil fortsette.
Verken bruk av p-stav eller gestagenpiller er assosiert med vektoppgang. I en enkeltstudie ble det observert en liten vektøkning hos brukere av hormonspiral, men denne var ikke større enn hos brukere av kobberspiral.
UFARLIGE BIVIRKNINGER
Gestagenpreparater kan gi en rekke ufarlige, men plagsomme bivirkninger som skyldes gestagenets effekt på ulike kroppsfunksjoner. De fleste går over etter én–tre måneder. Bivirkningene er imidlertid en vesentlig grunn til at kvinner slutter med gestagenpreparater. Det er derfor viktig å forberede førstegangsbrukeren på bivirkningene og minne om at de sannsynligvis vil gå over av seg selv.
Rapporterte plager kan være magesmerter, kvalme, ømme bryster, hodepine, tørrhet i skjedeslimhinne, psykiske bivirkninger, tap av libido, akne, fet hud og fett hår. Dersom plagene vedvarer og gir kvinnen nedsatt livskvalitet, bør man oppfordre henne til å bytte merke.
Hodepine
Hodepine er et veldig vanlig symptom i befolkningen generelt, og det er vanskelig å gi et klart svar på om gestagenpreparater kan gi hodepine. Man antar at plagene med hodepine, som har blir rapportert ved oppstart av nytt prevensjonsmiddel, hovedsakelig skyldes forbigående ødemer. For de fleste vil plagene med hodepine forsvinne etter de første månedene.
I en enkeltstudie observerte man at p-sprøytebrukere oftere opplevde hodepine etter ett års sammenhengende bruk (fire injeksjoner) enn dem som hadde brukt p-sprøyte i tre måneder (én injeksjon). Samtidig kunne denne enkeltstudien ikke slå fast at det er noen årsakssammenheng mellom p-sprøyte og økt risiko for hodepine.
Hodepine er også rapportert hos brukere av p-stav, hormonspiral og gestagenpiller, men det er ikke sett noen klar årsakssammenheng. En enkeltstudie viste at gestagenpiller kan gi redusert hyppighet av migreneanfall.
Tap av seksuell lyst, tørrhet i slimhinnene
Disse plagene opptrer gjerne sammen, selv om tørr skjede kan opptre alene.
Nedsatt libido har blitt rapportert i flere studier, men man har ikke klart å vise en direkte årsakssammenheng med bruk av gestagenpreparater. Tap av seksuell lyst og tørrhet i slimhinnene kan også skyldes psykisk stress, skyldfølelse eller dårlig forhold til partneren.
Nedsatt sexlyst kan oppleves som svært alvorlig for de kvinnene som opplever dette, og det er viktig at de tas på alvor. Ofte kan det være en god idé å bytte prevensjonsmiddel eller prøve en periode uten hormonell prevensjon der man mistenker at nedsatt sexlyst skyldes gestagenpreparatet.
Dersom tørrhet i skjede opptrer alene, kan glidemiddel være til hjelp og kan kjøpes på apotek eller fås gratis på helsestasjon for ungdom.
Akne (kviser), fet hud, fett hår og økt kroppsbehåring
Antakelig er utvikling av akne en gestageneffekt, selv om det ikke er vist en direkte årsakssammenheng. Tilfeller av akne, fet hud, fett hår og økt kroppsbehåring er beskrevet ved bruk av alle de ulike gestagenpreparatene. Samtidig er det store individuelle forskjeller. I en studie så man at noen kvinner opplevde bedring av akne etter oppstart på p-stav.
Dersom plagene overskygger de positive effektene av prevensjonsmiddelet, bør kvinnen rådes til å bytte til et annet merke (med ulik type gestagen).
Hårtap (alopesi)
Diffust hårtap kan forekomme ved hormonforandringer i kroppen, og er en påvist bivirkning ved bruk av enkelte legemidler. Det er ikke funnet dokumentert sammenheng mellom bruk av gestagenpreparater og alopesi. Samtidig kan man ikke utelukke at det er en slik sammenheng. Vi har en sjelden gang hatt pasienter på klinikken med hårtap, der man ikke fant annen årsak som kunne forklare hårtapet, og legemiddelprodusentene nevner dette også som en bivirkning.
Ømme bryster
Dette er vanligvis en forbigående gestageneffekt, på grunn av ødemer.
Blødningsforstyrrelser
Det er vanskelig å forutse hvilket blødningsmønster kvinnen vil få etter oppstart med gestagenpreparater, men den totale blødningsmengden vil uansett bli mindre enn før. En del kvinner vil ha menstruasjonslignende blødninger med omtrent samme intervall som tidligere. Noen vil oppleve lengre perioder med delvis eller fullstendig amenoré. Andre kvinner vil oppleve uregelmessige blødninger.
Blant kvinnene med uregelmessige blødninger kan disse variere mellom alt fra daglig spotting eller brunfarget utflod til menstruasjonslignende blødninger med ujevne mellomrom.
På p-sprøyte øker forekomsten av amenoré med brukslengde, og etter ett års bruk vil opp mot 50 % av brukerne være helt uten blødning.
Hos brukere av p-stav har man observert følgende fordeling mellom ulike blødningsmønstre: 25 % har regelmessige blødninger med omtrent samme intervall som før. 21 % opplever fullstendig amenoré. 33 % får sparsomme, men uregelmessige blødninger, mens 17 % får hyppige og forlengede blødninger. Alt i alt vil over 75 % av kvinnene få færre dager med blødning eller spotting enn i sin naturlige syklus, men blødningene kan komme i et mer uforutsigbart mønster.
Med gestagen p-piller har man observert følgende fordeling etter ett års brukstid: 50 % opplever amenoré eller sjeldne blødninger. 40 % får regelmessige blødninger eller spotting hver 3.–4. uke. Cirka 10 % vil oppleve hyppigere og forlengede blødninger (oftere enn to ganger per måned).
Hormonspiralen Mirena har i gjennomsnitt vist å redusere volumet på blødningene med over 90 % hos kvinner som har brukt den i mer enn ett år. Man har også observert at flere og flere opplever amenoré, jo lenger de har hatt hormonspiral. Litt færre kvinner får amenoré med «minispiralen» Jaydess (13,5 mg levonorgestrel) enn med Mirena/Levosert (52 mg levonorgestrel).
Det er svært viktig at kvinnen informeres om at blødningsmønsteret trolig vil endres når hun starter på et gestagenpreparat. Kvinnen vil lettere akseptere nytt blødningsmønster hvis hun har fått god informasjon på forhånd.
|
Kontraindikasjoner for alle gestagenpreparater:
Ytterligere kontraindikasjoner kun for p-sprøyte:
Ytterligere kontraindikasjoner kun for hormonspiral:
|
ABSOLUTTE KONTRAINDIKASJONER FOR ALLE GESTAGENPREPARATER
Følgende kontraindikasjoner gjelder for alle gestagenpreparater. P-sprøyte og hormonspiral har noen kontraindikasjoner i tillegg.
Graviditet
Om en kvinne er sikkert gravid, skal hun ikke starte med et gestagenpreparat, på grunn av teoretisk risiko for påvirkning av fosteret. Det er likevel ikke vist at barn av kvinner som ved feiltakelse har brukt hormonell prevensjon tidlig i svangerskapet, har høyere forekomst av misdannelser enn generelt i befolkningen. Vanlig bruk av gestagenpreparater har heller ingen abortfremmende effekt.
Det er særlig viktig å utelukke graviditet før oppstart med spiral og p-sprøyte. Hormonspiral kan skade fosteret ved innsetting. Mens de øvrige gestagenpreparatene kan seponeres hos kvinner som uventet var gravide før oppstart med prevensjon, så kan man ikke seponere en p-sprøyte når den først er satt.
Udiagnostisert vaginalblødning
Ved udiagnostisert vaginalblødning (mellomblødninger eller postcoitale blødninger) bør man forsøke å finne årsaken, og i alle fall utelukke graviditet eller maligne tilstander, før oppstart med gestagenpreparat. Grunnen er at gestagenpreparater ofte gir uregelmessige blødninger som kan maskere en bakenforliggende tilstand. Seksuelt overførbare infeksjoner som klamydia kan også gi symptomer i form av blødninger.
Uregelmessige blødninger som oppstår under bruk, er ingen kontraindikasjon for å fortsette med gestagenpreparater.
Aktiv venøs tromboembolisk sykdom
Kun akutt og pågående aktiv venøs tromboembolisk sykdom (som dyp venetrombose og lungeemboli) er kontraindikasjon for forskrivning av gestagenpreparater. Dette fordi man mistenker at gestagentilførsel vil forverre en pågående tromboembolisk prosess, men ikke gi økt risiko for nye tilfeller.
Dersom kvinnen tidligere har hatt VTE, står på antikoagulantia, har familiehistorikk med blodpropp eller har kjent genetisk koagulasjonsfeil, kan hun likevel bruke alle gestagenpreparater.
Alvorlige leversykdommer
Gestagenpreparater er kontraindisert ved enkelte alvorlige levertilstander som kreft i lever og alvorlig levercirrhose (skrumplever). Grunnen er bekymring for at gestagenpreparater kan forverre tilstanden.
Brystkreft
Gestagenpreparater skal ikke brukes ved tidligere eller nåværende brystkreftdiagnose. Brystkreft er en hormonsensitiv tumor, og prognosen kan forverres ved bruk av et gestagenpreparat. Derimot er verken brystkreft i familien, kjent bærerskap av genvarianter assosiert med brystkreft, benigne svulster eller udiagnostiserte kuler i bryst kontraindikasjoner for oppstart med gestagenpreparater. Se også avsnitt om BRCA1/2.
YTTERLIGERE KONTRAINDIKASJONER KUN FOR P-SPRØYTE
Ved forskrivning av p-sprøyte er det noen kontraindikasjoner i tillegg til kontraindikasjoner for alle gestagenpreparater.
Amming
Ammende mødre kan starte med lav- og mellomdoserte gestagenpreparater (p-stav, gestagen p-piller og minipille) umiddelbart etter fødselen. Det er derimot usikkert om p-sprøyte kan påvirke barnets hjerneutvikling de første leveukene. Ammende anbefales derfor å vente i seks uker etter fødselen før de starter med p-sprøyte.
Hjerte- og karsykdom og hjerneslag
Kvinner med tidligere hjerteinfarkt (eller annen iskemisk hjertesykdom) eller hjerneslag bør unngå oppstart med høydoserte gestagenpreparater (p-sprøyte) fordi dette i teorien kan føre til forverring av sykdommen eller gi nytt infarkt eller slag.
Øvrige gestagenpreparater kan derimot benyttes, men skal seponeres dersom iskemisk hjertesykdom, infarkt eller ny cerebrovaskulær hendelse oppstår etter at kvinnen har startet på et gestagenpreparat.
Hypertensjon
Det er vist at kvinner med kombinasjonen høyt blodtrykk og bruk av p-sprøyte har en liten økt risiko for hjerte- og karsykdommer. Blodtrykksgrensene ved oppstart med p-sprøyte er 160/100 mmHg for kvinner uten tilleggsrisiko, og 140/90 mmHg for kvinner med vaskulær tilleggsrisiko (angina, claudicatio intermittens, hypertensiv retinopati eller TIA).
For de øvrige gestagenpreparatene er hypertensjon ingen kontraindikasjon for oppstart.
Diabetes med komplikasjoner
Har kvinnen diabetes med komplikasjoner (nevropati, nefropati, retinopati eller vaskulær sykdom), eller har hatt diabetes i mer enn 20 år, skal hun ikke starte med p-sprøyte (blant annet på grunn av reduserte HDL-verdier).
Øvrige gestagenpreparater kan brukes av kvinner med langvarig diabetes og komplikasjoner.
Mulige kontraindikasjoner hos pasienter med risiko for alvorlig hjerte- og karsykdom
Det er uenighet om man bør anbefale kvinner med multiple risikofaktorer for hjerte- og karsykdom å bruke høydoserte gestagenpreparater (p-sprøyte). Dersom kvinnen har høy alder, diabetes, høyt blodtrykk, røyker, er overvektig, har hyperlipidemi og familiær opphopning av hjerte- og karsykdom (hjerneslag og hjerteinfarkt hos foreldre eller søsken), er de øvrige gestagenpreparatene tryggere alternativer.
Selv om de enkelte faktorene alene ikke gjør bruken av p-sprøyte kontraindisert, kan summen av flere slike risikofaktorer gi en uakseptabel forhøyet risiko. Det er en viss bekymring for at det kan være sammenheng mellom bruk av p-sprøyte og økt risiko for hjerte- og karsykdommer, selv om dagens kunnskap ikke viser at bruk av p-sprøyte er assosiert med økt risiko for hjerteinfarkt eller hjerneslag.
Ved flere risikofaktorer bør man foreta en nøye risikovurdering sammen med kvinnen. Informer kvinnen om at de øvrige gestagenpreparatene eller hormonfrie prevensjonsmidler er gode alternativer som ikke øker risikoen for alvorlige bivirkninger.
Mulige kontraindikasjoner for pasienter med økt risiko for brudd eller osteoporose
Selv om ingen data entydig viser at bruk av p-sprøyte gir økt risiko for osteoporose eller brudd senere i livet, skal man være tilbakeholden med å anbefale p-sprøyte til kvinner med følgende lav eller høy alder (under 18 år og over 50 år), samt dem med livsstil og/eller risikofaktorer som gir økt risiko for osteoporose senere i livet (osteoporose i familien, røyking i kombinasjon med stort alkoholforbruk, anoreksi eller cøliaki).
YTTERLIGERE KONTRAINDIKASJONER KUN FOR HORMONSPIRAL
Ved forskrivning av hormonspiral er det noen kontraindikasjoner i tillegg til kontraindikasjoner for alle gestagenpreparater.
Post partum
I Norge har det vært etablert praksis at kobberspiral og hormonspiral settes inn tidligst seks–åtte uker etter en fødsel, grunnet perforasjonsfare de første ukene post partum. Ved spesielt kompliserte fødsler eller etter sectio har det vært vanlig å vente til det har gått tolv uker.
Spiralen kan også settes inn i forbindelse med keisersnitt eller rett etter fødsel, men senest etter 48 timer.
SOI
Hos en kvinne som har fått påvist en seksuelt overførbar infeksjon (klamydia, mykoplasma eller gonoré), skal infeksjonen saneres før innsetting av spiral. Grunnen er at spiralen kan føre med seg mikrober fra ytre til indre genitalia og kan forårsake en bekkeninfeksjon.
Hvis kvinnen har symptomer på en seksuelt overførbar infeksjon (SOI), skal pasientens infeksjonsstatus også avklares før spiralen settes inn.
Hvis kvinnen ikke har symptomer, er det tilstrekkelig å ta prøve for SOI ved innsetting av spiralen. Viser prøvene at kvinnen har en SOI, kalles hun inn og får adekvat behandling i ettertid, men trenger ikke å få fjernet spiralen. Studier har vist at kvinner med klamydiacervicitt som fikk satt inn spiral, ikke hadde økt risiko for å utvikle salpingitt så lenge de fikk adekvat behandling innen rimelig tid.
Bakteriell vaginose
Kvinner som har symptomgivende bakteriell vaginose (BV), kan man behandle for bakteriell vaginose samtidig som man setter inn spiralen.
Om kvinnen har Gardnerella vaginalis og andre BV-framkallende bakterier til stede i vagina, men ikke har symptomer på BV, kan spiralen derimot trygt settes inn, ut fra dagens kunnskap.
Bekkeninfeksjon (salpingitt)
For kvinner med symptomatisk bekkeninfeksjon skal infeksjonen være sanert med antibiotikabehandling, og kvinnen skal være uten symptomer, før innsetting av spiral. Dersom salpingitt oppstår etter innsetting, skal man starte antibiotikabehandling. Spiralen behøver ikke å fjernes dersom antibiotikabehandlingen har god effekt.
Salpingitt er ingen kontraindikasjon for oppstart med de øvrige gestagenpreparatene.
Kreft i livmorhalsen, endometriet eller eggstokkene
Det er kontraindisert å sette inn hormonspiral ved cervixcancer, men den behøver ikke nødvendigvis å fjernes dersom malign eller premalign tilstand oppdages etter innsetting. Det samme gjelder for ovarial- og endometriecancer; spiralen må ofte fjernes når behandlingen starter, men inntil da trenger kvinnen prevensjon.
For de øvrige gestagenpreparatene er de nevnte kreftsykdommene ingen kontraindikasjon for oppstart.
IKKE KONTRAINDIKASJONER
SLE
Ved prevensjonsforskrivning hos kvinner med SLE bør dette gjøres i samarbeid med legen som styrer behandlingen mot grunnlidelsen. SLE-pasienter har økt risiko for iskemisk hjertesykdom, hjerneslag og VTE, men ut fra vår kunnskap skal ikke gestagenpreparater øke denne risikoen. En graviditet for disse pasientene bør ofte planlegges, og det er derfor viktig med god og sikker prevensjon. Hvis pasienten har antifosfolipid antistoffer, antifosfolipid syndrom eller tromboserisiko, bør man velge gestagenholdig prevensjon uten østrogen. Dersom disse pasientene er permanent antikoagulert, kan de bruke østrogenholdige prevensjonsmidler.
Kvinner med SLE og samtidig trombocytopeni bør ikke velge p-sprøyte. Gestagenpreparater kan hos disse pasientene gi kraftige blødninger, og siden p-sprøyten settes som depot, kan den ikke seponeres hvis disse blødningene skulle oppstå.
Amming
Tidligere frarådet man ammende kvinner å bruke gestagenpreparater de første seks ukene post partum, ut fra en teoretisk risiko om påvirkning av barnets hjerneutvikling de første leveukene. Både ammende og ikke-ammende mødre kan starte med moderate og lavdoserte preparater som p-stav, gestagen p-piller og minipille umiddelbart etter fødsel.
Det er derimot usikkert om p-sprøyte (høydosert) kan påvirke barnets hjerneutvikling de første leveukene. Ammende anbefales derfor å vente til sjette uke etter fødselen før de starter med p-sprøyte.
Røyking
Røyking er ikke kontraindikasjon for bruk av gestagenpreparater, uansett alder.
Blodpropp
Kvinner med tidligere venøs tromboembolisk hendelse (dyp venetrombose eller lungeemboli) eller blodpropp i familien kan bruke gestagenpreparater.
Migrene
Migrene med eller uten aura er ikke kontraindikasjon for oppstart med gestagenpreparater. En enkeltstudie viste at gestagenpiller faktisk kan gi redusert hyppighet av migreneanfall.
Kvinner som har migrene uten aura, skal informeres om at de skal oppsøke lege dersom de utvikler migrene med aura etter oppstart.
Depresjon
Depresjon er i seg selv ingen kontraindikasjon, men enkelte medikamenter brukt til behandling av depresjon kan interagere med gestagenpreparater (se interaksjoner).
Inflammatoriske tarmsykdommer
Crohns sykdom og ulcerøs kolitt er ikke kontraindikasjoner for gestagenpreparater. Studier har vist at personer med slike tilstander har tilstrekkelig opptak av hormoner via tarm, og at hormonell prevensjon trolig ikke forverrer tilstanden.
Unntaket er bruk av p-sprøyte for kvinner med alvorlig cøliaki, pga. risiko for nedsatt bentetthet.
Hyperlipidemi
Høyt kolesterol eller annen kjent hyperlipidemi er ingen kontraindikasjon for gestagenpreparater.
Overvekt
Overvekt er ingen kontraindikasjon for bruk av gestagenpreparater.
INTERAKSJONER
Mange medikamenter og naturlegemidler kan interagere med gestagenpreparater. Oftest er denne effekten så liten at samtidig bruk likevel ikke nedsetter effekten av prevensjonen.
Det er hovedsakelig enzyminduserende legemidler som kan nedsette effekten av hormonell prevensjon ved å øke metaboliseringen av østrogen og gestagen, og dermed senke biotilgjengeligheten. Dette gjelder under bruk, og i inntil 28 dager etter at kvinnen har sluttet med det enzyminduserende legemiddelet. Kvinner som bruker, eller nylig har brukt enzymninduserende legemidler (<28 dager siden), bør rådes til å bruke prevensjonsmidler der sikkerheten ikke påvirkes av enzyminduserende legemidler: hormonspiral, kobberspiral eller p-sprøyte.
Dersom pasienten bruker antivirale midler mot HIV, bør man undersøker for eventuelle interaksjoner. En god nettside til hjelp for dette er www.hiv-druginteractions.org/
Orale retinoider er svært teratogene og må ikke brukes under graviditet. Det er derfor utarbeidet et graviditetsforebyggende program for fertile kvinner. Sikker prevensjon er i denne sammenheng er én svært sikker prevensjonsmetode (for eksempel LARC), eller to komplementære metoder for prevensjon (for eksempel brukeravhengige former som oral prevensjonsmetode og kondom).
Nedenfor har vi nevnt de viktigste medikamentene som er kontraindikasjoner for bruk av gestagenpreparatene:
Antiepileptika
Bruk av enzyminduserende antiepileptika/antikonvulsiva som fenytoin, karbamazepin, barbiturater, primidon, topiramat, okskarbazepin, rufinamid, perampanel, eslikarbazepinacetat regnes som kontraindikasjon for bruk av gestagen p-piller, minipiller og p-stav, fordi de reduserer effekten av prevensjonsmiddelet.
Hormonspiral og p-sprøyte påvirkes ikke av disse enzyminduserende legemidlene.
Det er ikke registrert interaksjoner mellom epilepsimedisinen lamotrigin (ikke-enzyminduserende medikament) og gestagenpreparater.
Antimikrobielle midler
Bruk av de enzyminduserende antibiotikaene rifampicin og rifabutin, samt antivirus-proteasehemmeren ritonavir, kan nedsette effekten av gestagen p-piller, minipiller og p-stav, og skal ikke brukes samtidig.
Hormonspiral og p-sprøyte påvirkes ikke av disse enzyminduserende legemidlene.
Alle andre antibiotika og midler mot sopp, parasitter og virus er ikke-enzyminduserende medikamenter og vil ikke nedsette effekten av kombinasjonspreparater. Det er allikevel verdt å være obs på at disse medikamentene kan gi oppkast eller diaré som bivirkning, noe som kan nedsette effekten av gestagenpiller som tas per os.
Johannesurt
Bruk av det enzyminduserende naturlegemiddelet johannesurt (Hypericum perforatum), med det norske navnet prikkperikum, har i enkelte studier vist å nedsette serumkonsentrasjonen av hormoner. Dette gir nedsatt beskyttelse mot graviditet og økt risiko for mellomblødninger. På bakgrunn av dette anbefaler vi ikke at kvinner som tar johannesurt, bruker gestagen p-piller, minipiller eller p-stav.
Ulipristalacetat
Ulipristalacetat som finnes i nødprevensjonen, binder seg til samme reseptorer som gestagen. De har en gjensidig hemmende effekt på hverandre. Gestagenpreparater skal derfor ikke startes opp før fem dager etter bruk av denne formen for nødprevensjon.
P-stav
P-STAV |
||||||
|---|---|---|---|---|---|---|
|
P-stav er en tynn stav av myk vinyl som inneholder små mengder av gestagenet etonogestrel. Staven er omtrent på størrelsen med en fyrstikk, 4 cm lang. Hormonet er innbakt i staven, og små mengder tas kontinuerlig opp i blodsirkulasjonen.
BRUKSMÅTE
Valg av p-stav
I Norge finnes det nå bare Nexplanon på markedet. Den koster 1333,40 kroner. P-staven virker i tre år. Dette gir en månedlig kostnad på cirka 37 kroner, fordelt over tre år.
Starte med p-stav
P-staven settes subdermalt på innsiden av overarmen. Vanligvis på den ikke-dominante armen (er pasienten høyrehendt, skal den settes på venstre arm og vice versa). Kvinner som har regelmessige menstruasjoner, er sikre fra første dag dersom staven settes inn mellom første og femte dag i menstruasjonen.
Kvinnen kan også få satt inn p-stav utenom de fem første dagene i menstruasjonen, men må da bruke illeggsprevensjon i syv dager. Regelen om syv dager gjelder også for kvinner med svært uregelmessige enstruasjonssykluser. For detaljert beskrivelse av innsettingsprosedyre, se kapittel 5.10 P-stav innsetting og fjerning.
Bruk av p-stav
Etter innsetting vil det være et lite sår i huden på innsiden av overarmen. Såret lukkes med strips og dekkes med kompress/plaster. Kvinnen rådes til å holde såret tørt og beholde plasteret på i to døgn før det fjernes.
Staven vil oftest være svært lite synlig, men kvinnen kan kjenne at den ligger under huden. Det er ingen begrensninger på aktivitet. Staven kan ikke bli ødelagt, selv ved slag mot armen. Noen få kvinner har opplevd at staven har fått en bøy. Staven har likevel full effekt.
Det er ingen fare for at staven kan vandre i kroppen og forflytte seg, så lenge den er satt på vanlig måte. Kvinnen er beskyttet mot graviditet i tre år fra innsetting.
Slutte med p-stav
P-staven kan fjernes når som helst, men senest innen tre år fra innsettingsdatoen. Staven fjernes av lege eller annet helsepersonell som er godt kjent med fjerningsprosedyren. For detaljert beskrivelse av prosedyre for fjerning av p-stav, se kapittel 5.10 P-stav, innsetting og fjerning.
Etter uttak av staven vil det være et lite sår i huden på innsiden av overarmen. Såret lukkes med strips (eventuelt med en sutur), og dekkes med selvklebende kompress/plaster. Kvinnen rådes til å holde såret tørt og beholde plasteret på i fire døgn før det fjernes. Dersom det settes en sutur, skal denne fjernes etter cirka ti dager.
P-stav kan seponeres når som helst, og ovulasjonen vil raskt etableres. Det er ingenting som tyder på at kvinnens fruktbarhet blir nedsatt, selv om p-stav brukes i mange år.
Bytte av stav
Dersom kvinnen ønsker å fortsette med p-stav, kan en ny stav samtidig settes inn på samme sted som den gamle, dersom staven som fjernes, var satt inn på riktig sted. Hvis det ikke har gått mer enn tre år fra forrige innsettingsdato, kan kvinnen regnes som trygg mot graviditet med én gang den nye staven er satt inn.
Glemt å bytte stav
Dersom kvinnen glemmer å bytte stav, og det er gått mer enn tre år fra innsettingsdatoen, er hun ikke nødvendigvis lenger beskyttet mot graviditet. FSRH mener allikevel at den sannsynligvis beskytter godt mot graviditet i inntil fire år, og anbefaler ikke nødprevensjon ved ubeskyttet samleie mellom tre og fire år. De anbefaler allikevel en graviditetstest tre uker etter ubeskyttet samleie. Det pågår studier hvor man undersøker om p-staven beskytter mot graviditet i opptil fem år.
Brukslengde
Det er ingen øvre grense for hvor mange ganger p-staven kan byttes, eller hvor lenge en kvinne kan bruke p-stav. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Det er gjort noen enkeltstudier på overvektige kvinner. I en av studiene så man på hormonnivåer hos en gruppe kvinner som veide 130–176 kg (dette var før gastric bypass), og etter tre år hadde disse lavere hormonkonsentrasjoner i blodet enn normalvektige kvinner, men likevel nok til å hindre eggløsning.
Andre studier har sett på hvor mange som blir uønsket gravid, men en konfunderende faktor i disse studiene er at det å være i seg selv gir lavere fertilitet.
Konklusjonen må foreløpig være at det ikke er noen vektbegrensning ved oppstart av p-stav, og det er heller ikke evidens for at overvektige kvinner bør rådes til å bytte ut p-staven før det har gått tre år.
Aldersgrense
Det er ingen nedre eller øvre aldersgrense for å starte med p-stav som prevensjon, men det er ikke indikasjon før etter inntrådt menarke.
Postmenopausale kvinner
For kvinner som bruker p-stav, er det ikke mulig å bruke amenoré som et mål på om ovulasjonen har stanset for godt, siden amenoré også kan være en bivirkning av p-staven.
Kvinner over 50 år som ønsker å slutte med p-stav, kan sjekke FSH-nivået med en blodprøve. Om FSH er forhøyet (>30 IU/L), tas det en ny blodprøve etter seks uker. Hvis den andre blodprøven også viser forhøyet FSH (>30 IU/L), skal kvinnen fortsette med p-stav i ett år før hun kan slutte.
Kvinner som fortsatt har blødninger etter fylte 55 år, bør henvises for utredning av en mulig postmenopausal blødning hvis det oppstår endringer i blødningsmengde eller blødningsmønsteret. Kvinner over 55 år trenger ikke å utredes med FSH-målinger, men kan slutte med prevensjon når de har vært amenoréisk i ett år.
BYTTE TIL P-STAV |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til p-stav, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon eller avholdenhet de første syv dagene etter oppstart med p-stav. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv sammenhengende dager, kan hun gå direkte over på p-stav. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på p-stav. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på p-stav. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på p-stav. Bytte fra gestagenpiller. Ved overgang fra gestagenpiller kan kvinnen gå direkte over til p-stav uten opphold. Bytte fra minipiller. Ved overgang fra minipiller kan kvinnen gå direkte over til p-stav uten opphold. Hun må bruke tilleggsprevensjon i syv dager. Bytte fra p-sprøyte. Start med p-stav senest 14 uker etter siste injeksjon. Bytte fra p-stav. Ved direkte overgang fra p-stav er det ikke behov for tilleggsprevensjon. Bytte fra hormonspiral. Kvinnen starter med p-stav minst syv dager før hormonspiralen fjernes. Dersom dette ikke er mulig, anbefales avholdenhet/kondom de siste syv dagene før fjerning samt de første syv dagene etter oppstart av p-stav. Bytte fra kobberspiral. Ved overgang fra kobberspiral anbefales det at spiralen fjernes i løpet av de fem første dagene av menstruasjonen, og at kvinnen starter med p-stav umiddelbart etter fjerning. Alternativt kan hun starte med p-stav syv dager før kobberspiralen fjernes. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om p-stav og et eget journalvedlegg ved forskrivning av p-stav.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det viktigste er å få frem at p-stav vil gi uforutsigbare blødninger de første månedene etter innsetting og mulighet for amenoré etter hvert.
Uregelmessige blødninger kan imidlertid være ett symptom på en seksuelt overførbar infeksjon (soi), for eksempel klamydia. Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
Ha gjerne en demostav som man kan vise fram til kvinnen. Forklar at den aktive staven som skal brukes, vil være hvit, men at demostaven er grønn. Det har ingen hensikt å vise fram innsetteren med nål.
Anamnese
Helseinformasjon i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner.
Dersom kvinnen har en tendens til at det danner seg stygge arr (kelloiddannelse), bør hun informeres om muligheten for arrdannelse på innsiden av armen.
Spør også kvinnen om hun har fått lokalbedøvelse tidligere (for eksempel hos tannlegen), og om hun har tålt det. Dokumenter dette i journalen.
Undersøkelse
Det er ikke nødvendig med spesifikke undersøkelser ved oppstart av p-stav.
Resept
Kvinnen trenger resept for å kjøpe og hente ut p-staven på apoteket. Informer gjerne kvinnen om at selve staven er liten, selv om pakken med innsetteren er ganske stor.
ANDRE KONSULTASJON
Innsetting av p-stav
Staven settes inn av helsepersonell som er godt kjent med innsettings- og fjerningsprosedyre.
Huden der staven skal settes inn (8–10 cm ovenfor mediale epikondyl på humerus, over triceps 2–3 cm bakenfor muskelfuren mellom biceps og triceps), vaskes med sprit. En liten mengde lokalbedøvelse settes med sprøyte. Staven føres inn med applikatoren. Såret lukkes med strips, og dekkes med selvklebende kompress/plaster. For detaljert beskrivelse av innsettingsprosedyre, se kapittel 5.10 P-stav innsetting og fjerning.
Kvinnen rådes til å holde såret tørt og beholde plasteret på i to døgn før det fjernes.
Hun skal informeres om vanligste tegn til sårinfeksjon, og om å ta kontakt med lege om slike tegn oppstår.
Helsepersonellet bør kjenne etter at staven er på plass på innsiden av overarmen etter innleggelse. Hvis ikke staven kan palperes, kan dette skyldes lokalt ødem. Ta inn pasienten til ny kontroll etter en uke. I mellomtiden kan kvinnen ikke regne seg som beskyttet mot graviditet, og må eventuelt bruke kondom.
Lokale reaksjoner
Det er ikke uvanlig at man kan treffe en overfladisk vene ved innsettingen av p-stav. Dette vil medføre en liten eller større blødning under huden, og det vil utvikle seg et hematom og dannes blåmerker, som vil forsvinne i løpet av to–tre uker.
Det har en sjelden gang blitt observert hudatrofi. Dette er en hudforandring som ikke alltid er reversibel.
Feil/risiko ved innsetting
Riktig innsettingsteknikk medfører sjelden noen form for feil eller risiko.
Manglende innsetting
Om prosedyren for innsetting er fulgt (se kapittel 5.10 P-stav, innsetting og fjerning), er det liten sjanse for en manglende innsetting. Et godt tips er alltid å se om p-staven ligger i nålen før innsettingen. Det er allikevel viktig at armen palperes etter innsettingen, som en forsikring om at staven faktisk er plassert under huden. Over halvparten av graviditeter etter forsøk på innsetting av p-stav skyldes at det aldri ble satt inn stav i utgangspunktet.
Om staven ikke kan palperes, må andre metoder benyttes for å påvise at staven er på plass (for eksempel røntgen av overarm). P-staven inneholder små mengder bariumsulfat, som gjør staven synlig med vanlig røntgenundersøkelse.
Vandring
En korrekt innsatt p-stav kan ikke vandre i kroppen. I enkelte tilfeller er det rapportert at p-stavens distale ende har beveget seg opptil 2 cm bort fra innstikksstedet.
Dyp innsetting
Dersom staven settes for dypt, kan den havne intramuskulært. En intramuskulært plassert p-stav vil fortsatt ha effekt mot graviditet, men p-staven vil være vanskeligere å gjenfinne, og vanskeligere å fjerne. Ved fjerning av en dyp p-stav er det også risiko for at det kan oppstå skade på kar og nerver, og større risiko for postoperativ sårinfeksjon og dannelse av arrvev.
Det er rapportert om enkelttilfeller der p-staven har blitt ført inn dypt ned i muskelfuren mellom biceps og triceps, dypt i den nevrovaskulære bunten i det subkutane vevet. I enkelte tilfeller har hele staven blitt satt inn i en blodåre, og det er rapportert tilfeller der staven har vandret til brystet og lunger.
For overfladisk innsetting
Selv om dette ikke er kjent fra litteraturen, har Sex og samfunn hørt om enkelttilfeller der staven sannsynligvis har blitt plassert for overfladisk, og at dette sannsynligvis har forårsaket smerte og endret hudfølelse. Den kan også perforere gjennom huden.
SENERE KONSULTASJONER
Hyppighet
Det er sjelden behov for kontrolltime eller spesiell oppfølging etter innsetting. Noen kvinner har behov for å drøfte bivirkninger som hun eventuelt opplever med staven. Kvinner bør oppfordres til et nytt besøk dersom de ikke kan kjenne staven, ved hudforandringer eller ved smerter rundt staven.
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av p-staven. Uregelmessige blødninger de første tre–fire månedene regnes som normalt, men fortsetter blødningene ut over dette, er det lite sannsynlig at plagene vil gå over ved fortsatt bruk av p-stav.
Selv om uregelmessige blødninger oftest skyldes p-staven, er det likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Særlig ved postcoitale blødninger bør kvinnen tilbys en gynekologisk undersøkelse og vurdere en cervixcytologi selv om hun er under 25 år.
Dersom SOI er utelukket, kan disse kvinnene prøve Microgynon (eller Oralcon) daglig i tre måneder. Rasjonalet bak en slik behandling er at endometrieslimhinnen vil bygges opp under påvirkning av østrogen. Kvinnen blir dermed blødningsfri mens hun bruker Microgynon. Etter seponering av Microgynon vil hun normalt få en bortfallsblødning der endometriet støtes ut, og deretter vil hun forhåpentligvis ha mindre sjanse for mellomblødninger. P-pillene kan tas med pauser eller brukes kontinuerlig i tre måneder, uten pauser mellom brettene. Det er ingen studier som har sett på eventuelle fordeler eller risikoer ved langvarig bruk av kombinasjons-p-piller i tillegg til p-stav. Hvis de uregelmessige blødningene ikke går over etter tre måneder, bør kvinnen derfor anbefales å bytte til annen prevensjon.
Dersom man velger å anbefale denne metoden, må man forsikre seg om at kvinnen ikke har kontraindikasjoner mot bruk av kombinasjonspreparater (se kapittel 1.2 Kombinasjonspreparater). Helseinformasjon i journalvedlegg for kombinasjonspreparater må fylles ut sammen med kvinnen
Bøyd stav
Staven kan i sjeldne tilfeller få en bøy eller knekk, under huden. Prevensjonseffekten vil ikke påvirkes. Staven kan byttes ut med ny, men dette er ikke nødvendig, hvis ikke kvinnen ønsker det.
Graviditet
P-staven er den sikreste prevensjonsmetoden på markedet, og det er uhyre sjelden at det forekommer graviditet med p-stav. Over halvparten av de gravide med p-stav viste seg å være gravide før staven ble satt inn.
Om en gravid kvinne ønsker å fortsette graviditeten, er det ingenting i veien for dette. P-staven fjernes, og det er ikke vist at kortvarig bruk av p-stav tidlig i svangerskapet vil gi fosteret skader eller anomalier.
Om kvinnen ønsker abort, er det helt uproblematisk for kvinnen å beholde p-staven som prevensjon.
Det er ikke anbefalt å bruke nødprevensjon dersom man har p-stav, dette vil nedsette antikonsepsjonseffekten av p-staven.
Fjerning eller bytte av p-stav
Prosedyrer for fjerning eller bytte av stav, samt video, finner du i kapittel 5.10 P-stav, innsetting og fjerning.
Fjerning av ikke-palpabel stav
Om staven ikke kan palperes, er det viktig at hun instrueres i å bruke kondom eller å være avholdende inntil videre. Dersom p-staven har gått over brukstiden, kan man enten sette inn en ny p-stav i den andre armen, eller hun kan starte med annen ønsket prevensjon i påvente av utredning og fjerning.
Henvis kvinnen til radiologisk undersøkelse, gjerne lavdose CT av overarm, for å lokalisere p-staven i armen. P-staven er røntgentett.
Om staven påvises i armen, bør den fjernes av en lege som har erfaring med vanskelig p-stavfjerning. Dersom den ligger innenfor muskelfascien eller i nær relasjon til viktige strukturer som nerver, sener og blodkar, bør den fjernes av ortoped.
Om staven ikke gjenfinnes ved radiologisk undersøkelse av armen, bør det tas en blodprøve der man undersøker om det er påvisbare nivåer av etonogestrel i blodet (kontakt i så fall produsenten for instruksjoner). Hvis blodprøven ikke viser etonogestrel i blod, kan man konkludere med at staven ikke finnes i kroppen. Om blodprøven viser påvisbare nivåer av etonogestrel, bør kvinnen henvises til en mer omfattende radiologisk undersøkelse. Staven kan ha blitt satt inn annet sted (enn det anbefalte), eller den kan ha blitt satt dypt intravaskulært, og ha vandret ut av armen.
Hormonspiral
HORMONSPIRALER |
|||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Hormonspiral er blant de sikreste prevensjonsmidlene. De fleste får ingen eller minimale blødninger. Foto: Kai Myhre for Sex og samfunn |
Hormonspiral (eller gestagenspiral) settes inn i livmoren og inneholder små mengder av gestagenet levonorgestrel. Hormonet er innbakt i spiralen og påvirker miljøet lokalt i livmoren, samtidig som det skjer kontinuerlig opptak av hormonet i blodsirkulasjonen gjennom livmorslimhinnen. Hormonkonsentrasjonen i blodet er lav og tilsvarer for Mirena og Levosert omtrent samme mengde som om kvinnen tar en minipille en gang i uken, og for «minispiralen» Jaydess omtrent samme mengde som om kvinnen tar en minipille en gang annenhver uke.
Hormonspiral er et svært effektivt prevensjonsmiddel som godt kan benyttes av unge kvinner, også dem som ikke har vært gravide eller har født barn. I tillegg brukes hormonspiral som førstevalg til behandling av kraftige menstruasjonsblødninger. Hormonspiral beskytter både mot intra- og ekstrauterin graviditet.
BIVIRKNINGER KUN FOR HORMONSPIRAL
Nedenfor er det beskrevet bivirkninger som er spesielle for hormonspiral. For øvrige bivirkninger av gestagenpreparater, se under kapittel 1.1 Gestagenpreparater.
ALVORLIGE BIVIRKNINGER
Perforasjon
Perforasjon kan skje ved innsetting, men er svært sjelden (om lag 1–5 av 1000 tilfeller) og medfører sjelden komplikasjoner. Indre blødninger kan forkomme. Faren for perforasjon er størst fra 48 timer til tre måneder etter en fødsel.
Bekkeninfeksjon
Spiralen kan føre med seg mikrober fra cervix opp i livmorhulen ved innsettingen. Dermed kan bekkeninfeksjon oppstå, som regel i løpet av de første ukene. Dette kan forebygges med god innsettingsteknikk, smittesjekk samtidig som innsettingen finner sted, og eventuell behandling i ettertid ved påvist infeksjon. For detaljert beskrivelse av innsettingsprosedyre, se kapittel 5.9 Spiral innsetting og fjerning. Studier har vist at kvinner med klamydiacervicitt som fikk satt inn spiral, ikke hadde økt risiko for å utvikle salpingitt, så lenge de fikk adekvat behandling innen rimelig tid.
Ved symptomatisk bakteriell vaginose, bør kvinnen får behandling før eller ved innsetting.
Utover de første ukene gir gestagenspiralen ingen eller svært liten økning i risiko for bekkeninfeksjon, kanskje til og med redusert risiko.
UFARLIGE BIVIRKNINGER
Plager ved innsetting
De fleste kvinner synes innsettingen er noe ubehagelig, men ca 11 % beskriver smertene som moderate til alvorlige. Hos kvinner som aldri har født, kan innsettingen gjøre mer vondt. Smertene kan vedvare de første timene etter innsetting. Et godt tips til pasienten er at hun kan ta smertestillende, for eksempel 1 g paracetamol + 400 mg ibuprofen 1 time i forkant av prosedyren. Se prosedyrekapittelet for flere råd om smertelindring.
Det viktigste helsepersonellet kan gjøre for å minimere smerter og ubehag hos kvinnen ved innsetting, er å få kvinnen til å slappe av. Opptre rolig og be kvinnen om å fokusere på pusten og på å ligge tungt i gynstolen.
Noen kvinner opplever vasovagale reaksjoner med svetting, besvimelse, kvalme og oppkast. Dersom dette skjer, er det viktig å berolige kvinnen ved å forklare årsaken, og at det ikke betyr at noe har gått galt ved innsettingen.
Utstøting
Litteraturen beskriver at 5–10 % av brukerne opplever utstøting av spiralen. Vår erfaring er at dette skjer langt sjeldnere. En eventuell utstøting skjer som regel i løpet av de første månedene etter innsetting, og det kan skje uten at kvinnen merker det.
Yngre kvinner og kvinner som ikke har vært gravide, har noe større risiko for at spiralen støtes ut. Delvis utstøting gir ofte blødninger og smerter.
Smerte
I en stor studie om LARC-brukere fant man at bekkensmerter og kramper var vanligste årsak til å fjerne spiralen sin etter 6 mnd. Det var ingen signifikant forskjell på om de hadde 52 mg LNG eller kobberspiral. Studien sier ingenting om hvordan det går videre med disse kvinnene.
BRUKSMÅTE
Valg av spiral
Det finnes nå fire hormonspiraler på markedet i Norge: Mirena, Levosert, Kyleena og Jaydess. Alle inneholder gestagenet levonorgestrel, men i ulike doser. Levosert er en generisk variant av Mirena (lik størrelse og hormondose), men med litt større diameter på innføringshylsen og en annen innføringsmekanisme.
Sikkerhet mot graviditet vil være høyere jo høyere hormoninnhold spiralen har, men forskjellene er små. Det er trolig minimale forskjeller i utstøtingsrisiko.
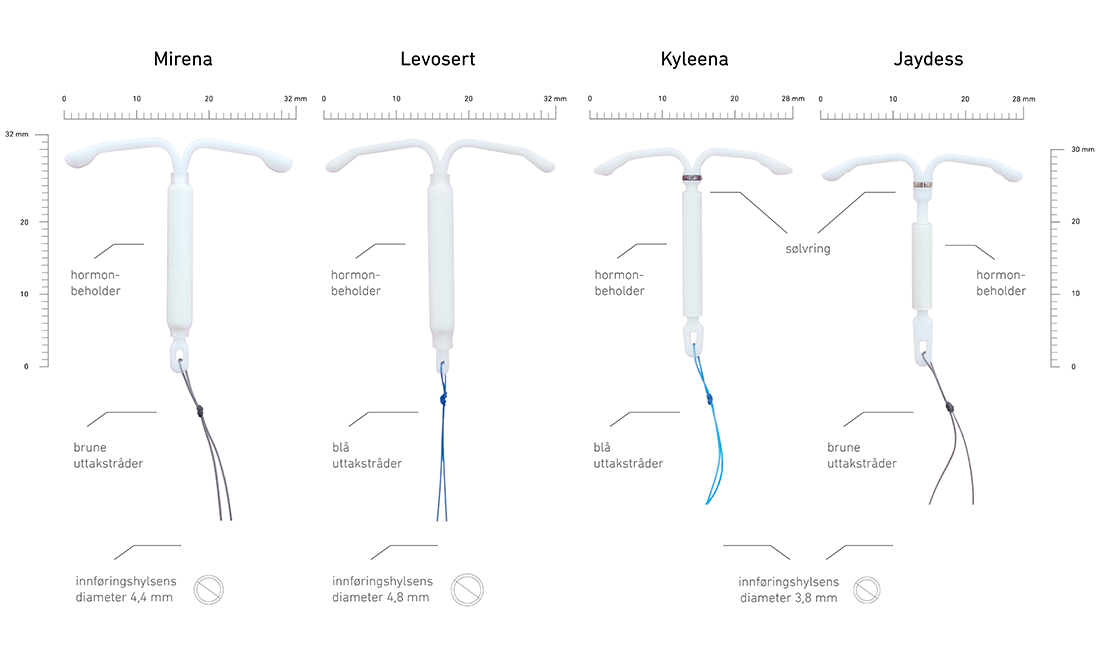
På grunn av noe mindre diameter på innsettingsrøret vil det hos noen være lettere å sette inn Kyleena/Jaydess (3,8mm) enn Mirena (4,4mm) eller Levosert (4,8mm).
Generelt kan man si at jo høyere hormondose spiralen inneholder, jo mindre blødninger opplever kvinnen. Det er langt flere som blir helt blødningsfri med Mirena/Levosert enn med Jaydess. For de kvinnene som får langvarige blødninger, er blødningsmønsteret med spiralene antagelig ganske likt. De fleste vil oppleve spotting og uregelmessige blødninger de første månedene, men blødningsmengde og antall blødninger synker, stort sett, jo lenger kvinnen bruker spiralen.
Brukslengde som prevensjon:
- Mirena: 8 år
- Levosert: 8 år
- Kyleena: 5 år
- Jaydess: 3 år
Starte med hormonspiral
Spiralen kan settes inn når som helst så lenge det er sikkert at kvinnen ikke er gravid. Det er ikke gjort studier på hormonspiral som viser at det er mindre smertefullt med innsetting under menstruasjonen. En studie på kobberspiral viser at det ikke ga redusert smerte eller mindre plager med blødninger å sette den inn ved menstruasjon. Fordelen ved innsetting under menstruasjon er at kvinnen ikke kan være gravid, ulempen er at man må vente på en menstruasjon før innsettingen, og kvinnen kan ha ubeskyttet samleie før innsettingen. Kvinner med regelmessige menstruasjoner er sikker fra første dag, dersom spiralen settes inn i løpet av de syv første dagene etter påbegynt menstruasjon. Dersom spiralen settes inn utenom dette, skal hun bruke kondom eller avstå fra samleie de første syv dagene.
Spiralen kan settes inn i forbindelse med svangerskapsavbrudd. Innsetting av spiral etter fødsel må skje umiddelbart (innen 48 timer) eller etter minst seks uker.
Bruk av hormonspiral
Tidligere anbefalte vi at kvinnen burde kjenne etter om spiraltrådene var på plass etter de første menstruasjonene, da utstøtning er mest vanlig de første tre månedene etter innsetting. Ikke alle klarer å kjenne trådene, og da kan et slikt råd skape engstelse hos disse kvinnene. Det er trolig viktigere at kvinnen kommer til en spiralkontroll én–to måneder etter innsetting.
Slutte med hormonspiral
Planlagt fjerning kan skje når som helst etter syv dager uten samleie om graviditet ikke er ønskelig. Ovulasjonen vil raskt etableres.
Ved akutt fjerning kan nødprevensjon være aktuelt dersom kvinnen har hatt samleie de siste syv dagene før.
Fjerning av spiral er en rask og ukomplisert prosedyre. En tang festes på trådene, og spiralen dras ut i en jevn og sakte bevegelse. For detaljert beskrivelse, se kapittel 5.9 Spiral innsetting og fjerning.
Bytte av hormonspiral
Uttak og innsetting av spiral gjøres ved samme konsultasjon. Det er ikke behov for tilleggsprevensjon.
Mulig utstøting, trådene ikke synlige
Graviditet kan føre til at trådene trekkes opp i livmoren. Det er også mulig at selve spiraltrådene har trukket seg opp i cervikalkanalen, og dette kan ofte skje dersom trådene ble klippet svært korte ved innsettingen. Ikke synlige tråder kan også skyldes en avstøtning.
Dersom trådene ikke synes, bør kvinnen ta en graviditetstest. Hvis denne er negativ, henvises kvinnen til ultralydundersøkelse hos gynekolog for å vurdere om spiralen er støtt ut, kvinnen er gravid eller om spiralen sitter som den skal. Informer kvinnen om å bruke annen beskyttelse mot graviditet inntil situasjonen er avklart.
Gravid med hormonspiral
Kvinnen bør henvises til gynekolog eller gynekologisk poliklinikk. Spiralen må fjernes forsiktig, så tidlig som mulig. Risikoen for spontanabort er større med spiralen på plass enn ved forsiktig fjerning. Dersom svangerskapet skal fullføres, må kvinnen få særlig oppfølging. Risikoen for prematur fødsel er økt, men det er ikke økt risiko for misdannelser.
Brukslengde
Det er ingen øvre grense for hvor lenge en fertil kvinne kan bruke hormonspiral. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Det er ingen øvre vektgrense for bruk av hormonspiral.
Aldersgrense
Det er ingen nedre eller øvre aldersgrense for å starte med hormonspiral som prevensjon.
Unge kvinner
Det er ingen nedre aldersgrense for innsetting av hormonspiral, men før menarke vil det ikke foreligge noen indikasjon. En vanlig myte er at unge kvinner som ikke har vært gravide, ikke kan starte med spiral. Hovedårsaken er at man har antatt at unge kvinner har en kraftig forhøyet risiko for utstøting. Erfaringer fra Sex og samfunn er at utstøting skjer relativt sjelden (1–2 %), også hos kvinner som ikke har vært gravid, noe som gjelder de fleste spiralbrukerne på Sex og samfunn. Videre har en finsk studie vist at kvinner med mindre livmor har mindre smerte- og blødningsproblematikk ved bruk av hormonspiral enn dem med større uterus. De konkluderte med at en uterus hos nulipara ikke burde være et problem for bruk av hormonspiral.
Kvinner over 45 år
Når kvinnen nærmer seg menopause, synker fertiliteten. En kvinne som får satt inn Mirena/Levosert hormonspiral etter fylte 45 år, kan derfor rådes til å beholde spiralen fram til man med stor sikkerhet kan si at menopausen har inntrådt. Dersom hun får økende gjennombruddsblødninger mot slutten av brukstiden, bør man vurdere å bytte spiralen. Mirena og Levosert kan brukes ved idiopatisk menoragi, Mirena har godkjenning som beskyttelse mot endometriehyperplasi ved substitusjonsbehandling med østrogen.
For kvinner med de øvrige hormonspiralene anbefales det å bytte spiralen etter vanlig intervall.
Postmenopausale kvinner
For kvinner som bruker hormonspiral, er det ikke mulig å bruke amenoré som et mål på om ovulasjonen har stanset for godt, ettersom amenoré også kan være en bivirkning av hormonspiralen. Kvinner over 50 år som ønsker å slutte med hormonspiral, kan sjekke FSH-nivået med en blodprøve. Om FSH er forhøyet (>30 IU/L), tas det en ny blodprøve etter seks uker. Hvis den andre blodprøven også viser forhøyet FSH (>30 IU/L), skal kvinnen fortsette med hormonspiral i ett år før hun kan slutte.
Kvinner som fortsatt har blødninger etter fylte 55 år, bør henvises for utredning av en mulig postmenopausal blødning hvis det oppstår endringer i blødningsmengde eller blødningsmønsteret. Kvinner over 55 år trenger ikke å utredes med FSH-målinger, men kan slutte med prevensjon når de har vært amenoréisk i ett år.
Postmenopausale kvinner som bruker MHT
Mange kvinner i overgangsalderen bruker østrogenpreparater (MHT = menopausal hormonterapi) som behandling mot klimakterielle plager som hetetokter, økt svetting, søvnproblemer, blødningsforstyrrelser og tørre slimhinner. Østrogen alene vil gi en økt risiko for endometriecancer, og det finnes derfor flere HRT kombinasjonspreparater med både østrogen og gestagen, for å unngå denne økte risikoen. Kvinner som har en Mirena inneliggende, kan allikevel bruke et rent østrogenpreparat, fordi spiralen gir beskyttelse av endometriet ved lokal gestagenpåvirkning, for denne indikasjonen er virkningstid fem år. Levosert har enda ikke fått dette som godkjent indikasjon.
Kvinner som ikke lenger har behov for endometriebeskyttelse etter at de har seponert MHT, bør fjerne hormonspiralen på grunn av økt risiko for bakteriell infeksjon hos postmenopausale kvinner.
BYTTE TIL HORMONSPIRAL |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til hormonspiral, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon de første syv dagene etter oppstart med hormonspiralen. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon, og hun skal vente med hormonspiralen til man med sikkerhet kan fastslå at hun ikke er gravid. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv sammenhengende dager, kan hun gå direkte over på hormonspiral. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på p-stav. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på hormonspiral. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på hormonspiral. Bytte fra gestagenpiller. Ved overgang fra gestagenpiller kan kvinnen gå direkte over til hormonspiral uten opphold. Bytte fra minipiller. Ved overgang fra minipiller kan kvinnen gå direkte over til hormonspiral uten opphold. Hun må bruke tilleggsprevensjon i syv dager. Bytte fra p-sprøyte. Start med hormonspiral senest 14 uker etter siste injeksjon. Bytte fra p-stav. Kvinnen starter med hormonspiral samme dag som p-staven fjernes (dersom det er mindre enn tre år siden p-staven ble satt inn). Bytte fra hormonspiral. Ved direkte overgang fra hormonspiral er det ikke behov for tilleggsprevensjon. Bytte fra kobberspiral. Ved overgang fra kobberspiral anbefales det at byttet skjer i løpet av de fem første dagene av menstruasjonen. Dersom byttet skjer senere anbefales det at man bruker tilleggsprevensjon de siste syv dagene før byttet, og de første syv dagene etter. |
FØRSTE KONSULTASJON: FORBEREDELSE
Det er laget brukerinformasjon og journalvedlegg for hormonspiral.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Det er særlig viktig å avlive mange av mytene rundt spiralbruk. Brukerinformasjonen gir et minimum. Kvinnen bør anbefales å ta smertestillende, for eksempel Paracet 1 g + Ibux 400 mg cirka 1 time før neste konsultasjon.
Ha gjerne en demospiral som kvinnen kan se og kjenne på.
Anamnese
Helseinformasjon i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner.
Særlig viktig er det å utelukke graviditet. Kvinner som ikke bruker prevensjon, skal ikke ha hatt ubeskyttet samleie siden forrige mens, før spiralinnsettingen. Kvinner som bruker prevensjon (for eksempel p-piller), fortsetter med nåværende prevensjonsmetode til etter hun har fått satt inn spiral. De som ikke bruker prevensjon kan få tilbud om gestagen p-pille frem til en får satt inn spiral.
Har kvinnen kjent hjertesykdom?
Det er ikke uvanlig at innsetting av spiral kan forårsake en vasovagal reaksjon. For de fleste kvinner er dette en ubehagelig, men ufarlig reaksjon. For noen kvinner med hjertesykdom (enkel ventrikkel, Eisenmengers syndrom, takykardi eller bradykardi) kan imidlertid en vasovagal reaksjon skape en potensielt farlig situasjon for kvinnen, og spiralen bør i slike tilfeller settes inn på sykehus.
Undersøkelse
Prøver for seksuelt overførbare infeksjoner (SOI) tas som en selvtest av kvinnen etter første konsultasjon, eller av lege på andre konsultasjon. Som et minimum bør det testes for klamydia hos kvinner der cervikalbarrieren skal brytes. Øvrige tester tas etter vanlige indikasjoner.
Har pasienten fått endret utflod, har mellomblødninger av ukjent årsak eller nedre magesmerter, skal det vurderes en gynekologisk undersøkelse. Det bør undersøkes om symptomene skyldes SOI, bekkeninfeksjon eller underlivstilstander som bakteriell vaginose. Ved mellomblødninger bør det tas en cervixcytologi om kvinnen er over 25 år og ikke har gjort en celleprøve. Er kvinnen under 25 år, kan cervixpatologi også være årsak til småblødninger.
Resept
Kvinnen trenger resept for å kjøpe og hente ut hormonspiralen på apoteket. Informer gjerne om at selve spiralen er liten, selv om pakken med innføringsmekanismen er stor.
ANDRE KONSULTASJON: INNSETTING
Dersom prøve på SOI ble tatt, avtales andre konsultasjon når prøvesvarene er klare.
Dersom prøvetakning for SOI ikke er foretatt, tas det en cervixprøve rett før innsetting av spiralen (minimum klamydia, øvrige tester tas etter vanlige indikasjoner). Ved eventuell positiv prøve kan kvinnen beholde spiralen dersom det gis adekvat behandling i ettertid:
- Ved positiv klamydia eller gonoré gis kvinnen standard behandling.
- Mykoplasma skal kun testes for ved symptomer. Det anbefales at man ikke setter spiral på pasienter med symptomer før prøvesvar foreligger.
Informasjon
Før innsetting må kvinnen informeres om det endrede blødningsmønsteret som kan innebære småblødninger de første månedene. Over tid er det stor sannsynlighet for redusert blødningsmengde, og mulighet for amenoré.
Uregelmessige blødninger kan imidlertid være et symptom på en SOI (for eksempel klamydia). Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
Informer om hvordan innsettingen skal foregå. Opplys også om at kvinnen kan avbryte underveis, dersom hun har behov for det. Etter en spiralinnsetting er det vanlig å få en vasovagal reaksjon med kvalme, svimmelhet og følelse av å være uvel. En vasovagal reaksjon kan også gi oppkast eller kortvarig besvimelse. Forklar kvinnen at dette kan skje, og at det er en helt normal reaksjon, som ikke betyr at noe har gått galt med selve innsettingen.
Undersøk deretter om hun har noen spørsmål til brukerinformasjonen hun fikk ved forrige konsultasjon.
Legg særlig vekt på grunner til å oppsøke lege de første 14 dagene, som:
- Vedvarende eller økende smertefulle vaginalblødninger
- Smerter i underlivet, særlig samtidig med feber og endret utflod
De første syv dagene etter innsetting av spiral skal kvinnen bruke bind, ikke tamponger. Hun bør også rådes til å unngå samleie og bading (karbad, basseng og utendørs) de første syv dagene. Man antar at disse rådene vil redusere risikoen for bekkeninfeksjon, men de er ikke vitenskapelig dokumentert, kun basert på empiri. For øvrig kan hun leve som normalt.
Om kvinnen har behov for menstruasjonsbeskyttelse etter de syv første dagene, kan hun velge bind, truseinnlegg eller tamponger. Tampongbruk har ikke vist seg å øke faren for utstøting. Vi fraråder derimot å bruke menskopp. En amerikansk studie viser at risikoen for utstøtning av kobberspiral ved bruk av menskopp økte fra 4,7 % til 14,3 % det første året. Dette sammenfaller med våre erfaringer ved Sex og samfunn.
Om kvinnen har behov for smertestillende behandling etter spiralinnsettingen, kan hun for eksempel rådes til å ta Paracet 1 g + Ibux 400 mg. Denne dosen kan tas opptil hver 6. time, ved behov.
Anamnese
Spør igjen om kvinnen kan være gravid. Ta eventuelt en graviditetstest ved behov.
Innsetting
Spiralen settes inn av lege, helsesykepleier eller jordmor som er godt kjent med prosedyren.
Ferdigheten med innsetting av spiral bør vedlikeholdes, og som en tommelfingerregel bør man sette inn én spiral i måneden.
Ofte blir det sagt at det er enklest å sette inn spiral under pågående menstruasjon. Flere studier har sett på om tidspunkt i syklus for innsetting kan ha påvirkning på sikkerhet mot graviditet, risiko for utstøting eller blødninger og smerter ved innsetting. Konklusjonene er at man ikke finner noen forskjell.
Det er ikke nødvendig, men en fordel med en assistent til å bistå med utstyret.
Innsetting mislykkes i om lag 1 av 200 tilfeller, som regel på grunn av smerter ved trykk mot en trang cervix. Noen kvinner kan også ha anatomiske forhold som gjør at innsettingen mislykkes. Ved mislykket innsetting kan man søke om refusjon hos produsenten.
Dessuten må uterus være stor nok til å kunne romme en spiral. Vi anbefaler at man ikke setter inn spiral hos kvinner med et sondemål under 5 cm.
TREDJE KONSULTASJON: KONTROLL
Vi anbefaler at det tilbys en kontroll én–to måneder etter innsetting, men dette er ikke strengt nødvendig. Deretter er det ikke nødvendig med kontroller før spiralen skal fjernes.
Informasjon
Spør om bivirkninger. Er det noen nye ting kvinnen lurer på?
Undersøkelse
Vanlig underlivsundersøkelse med visuell kontroll av spiraltrådene. Utfør en bimanuell palpasjon og undersøk om kvinnen er ruggeøm (tegn på bekkeninfeksjon).
SENERE KONSULTASJONER
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av hormonspiral. Uregelmessige blødninger de første tolv månedene regnes som normalt, men hos de fleste blir blødningene mindre og sjeldnere jo lenger hormonspiralen sitter.
Selv om uregelmessige blødninger oftest skyldes hormonspiralen, er det likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Særlig ved postcoitale blødninger bør kvinnen tilbys en gynekologisk undersøkelse med cervixcytologi selv om hun er under 25 år.
Dersom SOI er utelukket, kan disse kvinnene prøve Microgynon (eller Oralcon/Melleva) daglig i tre måneder, med eller uten pauser. Rasjonalet bak en slik behandling er at endometrieslimhinnen vil bygges opp under påvirkning av østrogen. Kvinnen blir dermed blødningsfri mens hun bruker Microgynon. Etter seponering av Microgynon vil hun normalt få en bortfallsblødning der endometriet støtes ut, og deretter vil hun forhåpentligvis ha mindre sjanse for mellomblødninger. P-pillene kan tas med pauser eller brukes kontinuerlig i tre måneder, uten pauser mellom brettene.
Det er ingen evidens for at bruk av p-piller i tillegg til hormonspiral har effekt på blødninger, og rådet baserer seg utelukkende på empiri. Det er heller ingen studier som har sett på eventuelle fordeler eller risikoer ved langvarig bruk av kombinasjons-p-piller i tillegg til hormonspiral. Hvis de uregelmessige blødningene ikke går over etter tre måneder, bør kvinnen derfor anbefales å bytte til annen prevensjon.
Dersom man velger å anbefale denne metoden, må man forsikre seg om at kvinnen ikke har kontraindikasjoner mot bruk av kombinasjonspreparater (se kapittel 1.2 Kombinasjonspreparater). Helseinformasjon i journalvedlegg for kombinasjonspreparater må fylles ut sammen med kvinnen. Kvinnen må også få god informasjon om fordeler og ulemper ved kombinasjons-p-piller. Brukerinformasjonen gir et minimum.
Bekkeninfeksjon
Dersom en kvinne med spiral skulle presentere symptomer som er forenelig med bekkeninfeksjon (PID/salpingitt), er det godt dokumentert at det er tilstrekkelig å starte med adekvat antibiotikabehandling uten at spiralen fjernes. Bare dersom kvinnen har manglende respons på behandling etter 72 timer, er det indikasjon for å fjerne spiralen. Kvinner med manglende respons på behandling etter 72 timer bør som en hovedregel legges inn på gynekologisk avdeling for behandling. For mer info, se kapittel 3.18 Bekkeninfeksjon.
Radiologiske undersøkelser
Hormonspiralene Jaydess og Kyleena har en liten sølvring rundt skaftet. Dette gjør at spiralene er godt synlig ved alle typer billeddiagnostikk. De øvrige hormonspiralene har ikke deler av metall. Siden sølv ikke er et magnetisk metall, kan en kvinne med hormonspiral trygt gjennomføre alle typer radiologiske undersøkelser, inkludert MR.
ANDRE INDIKASJONER FOR BRUK
Mirena hormonspiral har to indikasjoner for bruk, utenom bruk som prevensjonsmiddel.
Behandling mot kraftige blødninger
Mirena kan brukes som behandling mot kraftige blødninger, og vil i mange tilfeller være et godt og enkelt alternativ til kirurgi, for eksempel hos kvinner med myomer og problematiske blødninger.
Beskyttelse mot endometriecancer ved bruk av MHT
Kvinner i overgangsalderen bruker ofte østrogen (MHT = menopausal hormonterapi) som behandling mot klimakterielle plager som hetetokter, økt svetting, søvnproblemer, blødningsforstyrrelser og tørre slimhinner. Østrogen alene vil gi en økt risiko for endometriecancer, og det finnes derfor flere MHT kombinasjonspreparater med både østrogen og gestagen, for å unngå denne økte risikoen. Kvinner som har en Mirena inneliggende, kan allikevel bruke et rent østrogenpreparat, fordi spiralen gir beskyttelse av endometriet ved lokal gestagenpåvirkning.
Gestagen p-piller
GESTAGEN P-PILLE |
||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
Gestagen p-piller med desogestrel har samme effektivitet som kombinasjons-p-piller («vanlige» p-piller). Pillene tas daglig, uten pillefrie uker. Ulempene er uforutsigbart blødningsmønster og ingen mulighet til å forskyve blødningene. Fordelene er få øvrige bivirkninger, både ufarlige og alvorlige.
Slinda er et nytt preparat på markedet. Denne tas med en fire dagers pause. Dette skal ifølge produsenten gi mindre blødningsforstyrrelser.
BRUKSMÅTE
Valg av gestagen p-pille
I Norge finnes merkene Cerazette, Vinelle og Desirett. Disse er synonympreparater med identisk hormoninnhold og inneholder gestagenet desogestrel. Prisen er mellom 118–198 kroner for tre brett, en månedlig kostnad på ca. 40–70 kroner.
Et nytt preparat er Slinda, som inneholder 4 mg av gestagenet drospirenon. Dette gestagenet finner man også i flere kombinasjonspreparater, men i en noe lavere dose enn i denne rene gestagen p-pillen.
Starte med gestagen p-pille med desogestrel
Kvinner som har regelmessige menstruasjoner, er sikker fra første pille dersom hun starter med gestagen p-piller i løpet av de fem første dagene av en menstruasjon eller etter et abortinngrep. Hvis hun starter utenom disse dagene, må hun bruke tilleggsprevensjon i to dager.
Regelen om to dager gjelder også for kvinner med svært uregelmessig menstruasjonssyklus.
Starte med gestagen p-pillen Slinda
Det nye preparatet med drospirenon, Slinda, har vi lite erfaring med, og det finnes lite litteratur og retningslinjer på bruk. Vi har derfor kun produsentens anbefalinger. Produsenten anbefaler oppstart første dag i mensen. Dersom oppstarten er utenom dette, anbefales det tilleggsprevensjon i syv dager.
Bruk av gestagen p-piller med desogestrel
Kvinnen skal ta en pille til omtrent samme tid hver dag. Det tillates et avvik på ± 12 timer, det vil si at en pille kan tas opptil 12 timer for sent, uten at det påvirker sikkerheten mot graviditet. Ved bruk av gestagen p-piller med desogestrel er det ikke pillefrie (hormonfrie) uker.
Bruk av gestagen p-pillen Slinda
Slinda skal tas daglig. Det er 24 hvite aktive tabletter med hormoner, og fire grønne hormonfrie piller. Noen vil få en blødning når de tar de grønne hormonfrie tablettene. Det er ikke nødvendigvis slik at man får blødning i de fire hormonfrie dagene. Det tillates et avvik på ± 24 timer.
Slutte med begge typer gestagen p-piller
Gestagen p-piller kan seponeres når som helst, og ovulasjonen vil raskt etableres. Kvinnen må informeres om at hun i teorien kan få eggløsning dagen etter siste pille. I en randomisert kontrollert studie så man at gjennomsnittlig tid fram til første ovulasjon, etter at kvinnene sluttet med gestagen p-piller, var 17,2 døgn.
Glemt én eller flere piller desogestrel
Dersom pillen med desogestrel tas mer enn tolv timer for sent (det går mer enn 36 timer mellom to piller), skal kvinnen ta den siste pillen så snart som mulig og deretter fortsette med de neste tablettene til vanlig tid. Dersom kvinnen glemmer pillene to eller flere dager på rad, skal hun kun ta den siste pillen hun glemte, og deretter fortsette med de neste tablettene til vanlig tid.
Hun må bruke kondom eller avstå fra samleie til hun har tatt piller i to dager igjen.
Eksempel: Hvis det er torsdag klokken 10.00 og hun oppdager at hun glemte å ta onsdagspillen klokken 19.00, tar hun onsdagspillen med en gang. Torsdagspillen tar hun så til kvelden. Fra fredag fortsetter hun å ta pillene til vanlig tid. Kondom eller avstå fra samleie i to dager.
Glemt pille med desogestrel og ubeskyttet samleie
Gestagenpillen med desogestrel virker primært ved å danne en tykk slimpropp som hindrer sædceller i å komme inn i livmoren. Sædcellene som blir liggende i skjeden, blir fort inaktive grunnet miljøet i skjeden. Etter 36 timer kan slimproppen ha blitt redusert eller borte, og ubeskyttet samleie etter dette kan gi risiko for graviditet.
Det vil være i risiko frem til man har stått på pillen i 48 timer igjen.
Har man hatt ubeskyttet samleie i perioden fra glemt pille (mer enn 36 timer) og til man har brukt pillen i 48 timer igjen, skal det anbefales nødprevensjon. Om hun da skal ta pillen hun glemte, og/eller fortsette med pillene, avhenger av hvilken nødprevensjon hun tar. Ulipristalacetat er ikke lenger anbefalt som førstevalg, men dersom det brukes skal hun vente fem døgn før hun starter opp med sin vanlige prevensjon. Les mer om hvorfor det er slik, og hva som defineres som prevensjonssvikt lengre ned på siden her og i nødprevensjonskapittelet.
DESOGESTREL |
||||||
|---|---|---|---|---|---|---|
|
||||||
*Forutsetter riktig brukt tidligere på brettet.
** Se tabell for hva pasienten skal gjøre i fortsettelsen. Hvis det er behov for nødprevensjon med ulipristalacetat, skal de ikke starte opp med minipiller før det har gått 5 dager. Se råd i prevensjonskapittelet.
*** En graviditetstest er sikker 3 uker etter siste US
Forkortelser: NP, nødprevensjon; US, ubeskyttet samleie; HFI, hormonfritt intervall.
Eksempel: Hvis hun tok pillen tirsdag klokken 20.00, men glemte pillen onsdag klokken 20.00, så er hun utsatt for graviditet etter torsdag klokken 08.00 (36 timer siden siste pille). Man må vurdere nødprevensjon om hun har hatt samleie i perioden fra torsdag klokken 08.00 og inntil hun har tatt pillene i 48 timer igjen.
Glemt én eller flere piller Slinda
Slinda virker på samme måte som kombinasjonspreparater ved å hindre eggløsning.
Tablettene skal tas hver 24. time. Dersom en tablett tas mer enn 24 timer for sent (det går mer enn 48 timer mellom to piller), skal en ta den siste pillen så snart som mulig, og deretter fortsette med de neste tablettene til vanlig tid. Dersom det er færre enn 7 aktive piller igjen på brettet, skal en droppe de fire placebopillene og starte rett på neste brett. Beskyttelsen mot graviditet kan være redusert, og man bør bruke kondom de neste syv dagene.
Glemt flere Slinda-piller og ubeskyttet samleie
SLINDA |
||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
||||||||||||||||||||||||||||||
*forutsetter riktig brukt tidligere på brettet.
** se tabell for hva pasienten skal gjøre i fortsettelsen. Hvis det er behov for nødprevensjon med ulipristal acetat, skal de ikke starte opp med p-piller før det har gått 5 dager. Se råd i prevensjonskapittelet.
***en graviditetstest er sikker 3 uker etter siste US
Forkortelser: NP, nødprevensjon; US, ubeskyttet samleie; HFI, hormonfritt intervall.
Dersom det har vært ubeskyttet samleie i perioden med glemte piller eller innen syv dager etter gjenoppstart, bør en vurdere nødprevensjon.
Se hva som defineres som prevensjonssvikt i nødprevensjonskapittelet.
Det er vanskelig å nøyaktig anslå risikoen for graviditet ved de ulike kombinasjonene av glemte piller. I tillegg til å følge reglene for glemte piller, må man i et hvert tilfelle vurdere om det er behov for nødprevensjon og hvilken type man bør velge. Disse punktene må vurderes:
- Jo flere piller som er glemt, desto større er risikoen for redusert beskyttelse mot graviditet.
- Glemte piller dag 1-7 etter HFI:
- Hvis en eller flere piller er glemt dag 1-7 og det var US i HFI eller senere, kan risikoen for graviditet være stor og man bør vurdere NP.
- Glemte piller dag 8-17:
- Så lenge alle pillene tidligere på brettet er tatt til riktig tid, er risikoen for graviditet liten dersom man glemmer opp til 4 piller etter hverandre mellom dag 8 og 17. NP kan vurderes, men man bør prioritere å starte opp igjen med pillene.
- Hvis noen annen kombinasjon av piller er glemt dag 8-17, bør man vurdere nødprevensjon.
- Glemte piller dag 18-24:
- Så lenge alle pillene tidligere på brettet er tatt til riktig tid, er risikoen for graviditet liten dersom man glemmer opp til 4 piller etter hverandre mellom dag 18 og 24. NP kan vurderes, men man bør prioritere å starte opp igjen med pillene og hoppe over HFI.
- Hvis noen annen kombinasjon av piller er glemt dag 18-24, bør man vurdere nødprevensjon.
HVILKEN TYPE NØDPREVENSJON BØR MAN VELGE VED PREVENSJONSSVIKT?
- Dersom det er behov for nødprevensjon etter glemt gestagen p-pille, kan man gi Levonorgestrel innen 96 timer og gestagen p-pille kan startes opp uten pause.
- Ulipristalacetat er generelt ikke anbefalt når man har glemt piller fordi:
- Den ovulasjonsutsettende effekten til ulipristalacetat kan bli redusert dersom man starter opp med progesteron før karantenetiden på 5 dager. Men dersom man venter med å starte opp med prevensjonen i 5 dager, øker dette antall piller som ikke tas og således øker det risikoen for at en eggløsning kan finne sted.
- Dersom Ulipristalacetat brukes innen 7 dager etter inntak av annen hormonell prevensjon, kan allerede sirkulerende resterende gestagen teoretisk sett redusere effekten av Ulipristal.
- Så lenge alle piller ble tatt korrekt på forrige brett, kan kobberspiral brukes som nødprevensjon.
- Innen fem døgn etter den første glemte pillen ELLER
- Innen fem døgn etter det første ubeskyttede samleiet på det aktuelle brettet.
- Velg her den situasjonen som skjedde sist.
Oppkast, kraftig diaré
Dersom kvinnen kaster opp innen to timer etter at hun har tatt en pille, skal hun ta en ny pille. Kaster hun opp på ny innen to timer, skal hun følge prosedyren for å ha glemt én pille.
Om hun har svært kraftig og vanntynn diaré (løs mage regnes ikke som kraftig diaré) i mer enn 24 timer, kan hun ikke regne med å være beskyttet mot graviditet før hun har vært symptomfri i to døgn (syv døgn med Slinda).
Brukslengde
Det er ingen øvre grense for hvor lenge en kvinne kan bruke gestagen p-pille. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Det er få studier som har sett på effekten av gestagen p-piller hos overvektige kvinner. Ut fra dagens kunnskap antar man at kvinner med høy BMI har god nok effekt av gestagen p-piller. Det er heller ingen støtte i litteraturen for at kvinner med høy BMI bør ta mer enn en gestagen p-pille daglig.
Aldersgrense
Det er ingen nedre eller øvre aldersgrense for å starte med gestagen p-piller som prevensjon.
Postmenopausale kvinner
For kvinner som bruker gestagen p-piller, er det ikke mulig å bruke amenoré som et mål på om ovulasjonen har stanset for godt, siden amenoré også kan være en bivirkning av gestagen p-pillene.
Kvinner over 50 år som ønsker å slutte med gestagen p-piller, kan sjekke FSH-nivået med en blodprøve. Om FSH er forhøyet (>30 IU/L), tas det en ny blodprøve etter seks uker. Hvis den andre blodprøven også viser forhøyet FSH (>30 IU/L), skal kvinnen fortsette med gestagen p-pillene i ett år før hun kan slutte.
Kvinner som fortsatt har blødninger etter fylte 55 år, bør henvises for utredning av en mulig postmenopausal blødning hvis det oppstår endringer i blødningsmengde eller blødningsmønsteret. Kvinner over 55 år trenger ikke å utredes med FSH-målinger, men kan slutte med prevensjon når de har vært amenoréisk i ett år.
BYTTE TIL GESTAGEN P-PILLE |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til gestagen p-pille, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon eller avholdenhet de første to dagene etter oppstart med gestagen p-pille, syv dager for Slinda. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv sammenhengende dager, kan hun gå direkte over på gestagen p-pille. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på gestagen p-pille. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra minipiller. Ved overgang fra minipiller kan kvinnen gå direkte over til gestagen p-pille uten opphold. Bytte fra p-sprøyte. Start med gestagen p-pille senest 14 uker etter siste injeksjon. Bytte fra p-stav. Kvinnen starter med gestagen p-pillen samme dag som p-staven fjernes (dersom det er mindre enn tre år siden p-staven ble satt inn). Bytte fra hormonspiral. Kvinnen starter med gestagen p-pillen samme dag som hormonspiralen fjernes (dersom det er innenfor spiralens brukstid). Bytte fra kobberspiral. Ved overgang fra kobberspiral skal kvinnen starte med gestagen p-pille minst to dager (syv dager for Slinda) før kobberspiralen fjernes. I tillegg skal hun unngå ubeskyttet samleie de siste syv dagene før spiralen fjernes. Fjernes kobberspiralen på menstruasjonens 1. til 5. dag, kan kvinnen starte med gestagen p-pillen samme dag. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om gestagen p-piller og et eget journalvedlegg for gestagen p-piller.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det viktigste er å få frem at gestagen p-piller vil gi uforutsigbart blødningsmønster de første månedene, og mulighet for amenoré etter hvert. På Slinda er det større sannsynlighet for regelmessige blødninger hver måned.
Uregelmessige blødninger kan imidlertid være et symptom på en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
Ha gjerne et demobrett med gestagen p-piller som man kan vise fram til kvinnen.
Anamnese
Helseinformasjonen i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner.
Undersøkelse
Det er ikke nødvendig med spesifikke undersøkelser ved oppstart av gestagen p-pille.
Resept
Resepter på prevensjon skrives ut for tre år.
SENERE KONSULTASJONER
Hyppighet
Tidspunktet for første kontroll bestemmes i samråd med kvinnen selv. Det er sjelden medisinske grunner for en tidlig kontroll. Formålet med en eventuell tidlig kontroll er å hjelpe kvinnen til å fortsette med gestagen p-pillene. De yngste førstegangsbrukerne av gestagen p-piller er antakelig de som trenger mest veiledning.
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av gestagen p-piller. Det er likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette.
For kvinner som gjerne ønsker å fortsette med piller uten østrogen, kan det å bytte mellom de to typene gestagenpiller, eller til minipille, hjelpe for noen.
Det er ingen evidens for at det å doble dosen (å ta to piller daglig) vil gi mindre eller færre blødninger.
Informasjon
Er det noen nye ting kvinnen lurer på?
Anamnese
Spør om bivirkninger.
P-sprøyte
P-SPRØYTE |
||||||
|---|---|---|---|---|---|---|
|
P-sprøyte er et godt valg for kvinner som trenger et sikkert, usynlig og enkelt prevensjonsmiddel. Det eneste kvinnen trenger å huske på, er at en ny sprøyte settes hver 12. uke.
Ulempene med p-sprøyte er at det kan bli vanskelig å planlegge graviditet. Etter at kvinnen slutter, kan det ta mer enn ett år før menstruasjon og ovulasjon reetableres. En annen ulempe er at dersom kvinnen får uønskede bivirkninger, så kan hun ikke slutte med eller fjerne prevensjonsmiddelet, men må vente til effekten avtar. Fordelen er at kvinnen ikke behøver å huske på prevensjon mer enn hver 3. måned.
BRUKSMÅTE
Valg av p-sprøyte
I Norge finnes bare Depo-Provera på markedet. Depo-Provera inneholder gestagenet medroksyprogesteronacetat, og leveres som ferdig, opptrukken engangssprøyte. Prisen er cirka 90 kroner for en sprøyte. Dette gir en månedlig kostnad på rundt 30 kroner.
Starte med p-sprøyte
Første p-sprøyte kan settes når som helst dersom kvinnen er sikker på at hun ikke er gravid. Det er enklest å starte en av de fem første dagene av menstruasjonen. Da vil hun være sikker fra første dag. Dersom hun starter utenom de fem første dagene av menstruasjonen, må hun bruke tilleggsprevensjon i syv dager.
Bruk av p-sprøyte
Ny sprøyte settes innen tolv uker fra forrige injeksjon.
Slutte med p-sprøyte
Kvinnen kan slutte når som helst, men beskyttelsen vil uansett vare i tolv uker etter siste injeksjon. Den kan vare lenger, men kvinnen skal ikke regne med dette. Gjennomsnittlig tar det omtrent 6 måneder før den første eggløsningen kommer. Den kan komme tidligere, men enkelte kvinner har opplevd at det kan gå opptil ett år før eggløsning og menstruasjon kommer tilbake. Kvinnen må informeres om at eggløsningen kan komme før den første blødningen.
Det er ingenting som tyder på at kvinnens fruktbarhet blir nedsatt, selv om det skulle ta lang tid før eggløsningen reetableres.
Glemt p-sprøyte
Dersom kvinnen glemmer å få satt neste sprøyte til vanlig tid, regnes hun likevel som sikker mot graviditet dersom hun får neste sprøyte innen to uker. Det vil si at det ikke går mer enn 14 uker mellom to sprøyter. Dersom kvinnen er mer enn to uker for sen med neste sprøyte, kan hun likevel få en ny injeksjon, dersom man med rimelig stor sikkerhet kan si at hun ikke er gravid. Vurder behovet for en graviditetstest og eventuelt nødprevensjon. Når neste injeksjon er mer enn to uker for sen, skal hun avstå fra samleie eller bruke kondom de første syv dagene.
Til tross for at man mener at antikonsepsjonseffekten varer i opptil 14 uker etter siste sprøyte, skal man vanligvis ikke anbefale kvinnen å la det gå mer enn tolv uker mellom to injeksjoner.
Se hva som defineres som prevensjonssvikt i nødprevensjonskapittelet.
Brukslengde
Det er ingen definert grense for hvor lenge en kvinne kan bruke p-sprøyte. Ved fornying av resept, minimum hvert tredje år, bør man vurdere sammen med kvinnen om hun ønsker å fortsette med p-sprøyte. Man bør da diskutere risikoer, fordeler og brukerens ønsker.
Vektgrense
Det er ikke satt noen absolutt øvre vektgrense for bruk av p-sprøyte. Få studier har sett på sammenhengen mellom kvinnens vekt og effekten av p-sprøyte, men i studiene som er tilgjengelig, er det ikke sett økt risiko for uønsket graviditet hos kvinner med overvekt. Det er ikke undersøkt effekt av p-sprøyte hos kvinner med BMI over 40.
Overvekt alene er ingen kontraindikasjon for bruk av p-sprøyte, men dersom kvinnen i tillegg til overvekt har multiple faktorer for å utvikle hjerte- og karsykdom (høy alder, diabetes, høyt blodtrykk, røyker, har hyperlipidemi og familiær opphopning av hjerte- og karsykdom), er de øvrige gestagenpreparatene tryggere alternativer.
Aldersgrense
Man bør være tilbakeholden med å gi p-sprøyte til kvinner under 18 år, på grunn av bekymring for at disse kvinnene vil få høyere risiko for benbrudd og osteoporose senere i livet. Hvis alle andre prevensjonsmetoder er uaktuelle for kvinnen, kan hun allikevel bruke p-sprøyte. Sammenhengen mellom nedsatt bentetthet og bruk av p-sprøyte er nærmere beskrevet under bivirkninger i Kapittel 1.1 Gestagenpreparater.
Med økende alder øker også særlig risikoen for hjerte- og karsykdommer. Samtidig bruk av p-sprøyte kan også øke denne risikoen. Kvinner over 35 år med tilleggsrisiko for hjerte- og karsykdom (røyker, overvekt, diabetes, hyperlipidemi og økt hereditet for hjerte- og karsykdom) bør derfor ikke bruke p-sprøyte.
Gitt at det ikke har oppstått tilleggsrisiko for hjerte- og karsykdom, kan p-sprøyte brukes hos kvinner opp til 50 år.
Etter fylte 50 år anbefales kvinner å bytte til et annet gestagenpreparat eller til hormonfri prevensjon. Dette skyldes at man ønsker å være tilbakeholden med bruk av p-sprøyte hos kvinner like før menopause, på grunn av en teoretisk økt risiko for postmenopausale brudd eller osteoporose. Fylte 50 år er allikevel ingen absolutt kontraindikasjon. Hvis kvinnen ønsker å fortsette med p-sprøyte, etter å ha diskutert fordeler og ulemper, er det viktig at kvinnen opplever støtte fra helsepersonellet i valget hun har tatt.
BYTTE TIL P-SPRØYTE |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til p-sprøyte, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon eller avholdenhet de første syv dagene etter oppstart med p-sprøyte. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille, glemt å bytte plaster) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon, og hun skal vente med p-sprøyten til man med sikkerhet kan fastslå at hun ikke er gravid. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv sammenhengende dager, kan hun gå direkte over på p-sprøyte. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på p-sprøyte. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på p-sprøyte. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på p-sprøyte. Bytte fra gestagen p-piller Ved overgang fra disse kan hun gå direkte over på p-sprøyte. Bytte fra minipille. Ved overgang fra disse skal kvinnen starte med p-sprøyte, men må i tillegg fortsette med minipiller i syv dager. Bytte fra p-stav. Kvinnen starter med p-sprøyte samme dag som p-staven fjernes, og det må være mindre enn tre år siden p-staven ble satt inn. Bytte fra hormonspiral. Kvinnen starter med p-sprøyte minst syv dager før hormonspiralen fjernes. Bytte fra kobberspiral. Ved overgang fra kobberspiral anbefales det at spiralen fjernes i løpet av de fem første dagene av menstruasjonen, og at kvinnen starter med p-sprøyte umiddelbart etter fjerning. Alternativt kan p-sprøyten settes syv dager før spiralen fjernes. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om p-sprøyte og et eget journalvedlegg for p-sprøyte.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det viktigste er å få frem at p-sprøyte vil gi uforutsigbart blødningsmønster de første månedene, og stor mulighet for amenoré etter hvert.
Uregelmessige blødninger kan imidlertid være et symptom på en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
I tillegg bør man informere om at kvinner i sjeldne tilfeller kan få en abnorm vektøkning etter oppstart med p-sprøyte. Kvinner som opplever en vektøkning på mer enn 5 % av kroppsvekten de første seks månedene, bør få beskjed om at de i så fall skal kontakte lege, jordmor eller helsesykepleier.
Anamnese
Helseinformasjonen i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner. Kvinner med livsstil og/eller risikofaktorer som gir økt risiko for osteoporose senere i livet (osteoporose i familien, røyking og stort alkoholforbruk, anoreksi, cøliaki), bør velge en annen prevensjonsmetode.
Undersøkelse
Blodtrykksmåling. Hos kvinner med økt risiko for hjerte- og karsykdommer bør man sjekke BMI (vekt og høyde). Det er ikke nødvendig med andre undersøkelser ved oppstart av p-sprøyte.
Resept
Resepter på prevensjon skrives ut for tre år.
Injeksjon
Rist sprøyten forsiktig, men ikke så mye at innholdet skummer. Desinfiser huden på innstikksstedet med sprit. Injiser intramuskulært. Det enkleste er i glutealmuskulaturen, men sprøyten kan også settes i deltoidmuskelen. Ikke massér innstikksstedet etterpå. Pasienten skal observeres i 15–20 minutter etter injeksjonen, på grunn av fare for anafylaktisk reaksjon.
Lokale reaksjoner
Det er observert at en liten gruppe får en lokal reaksjon på innstikksstedet med kløe, rødhet, hudforandringer, smerte og indurasjon. Disse reaksjonene går tilbake i løpet av noen uker. En sjelden gang har det blitt observert små arr, hudatrofi og pigmentforandringer på innstikksstedet, som ikke er reversible.
Anafylaksi
Injeksjon av p-sprøyte kan selv etter lang tids bruk, men i svært sjeldne tilfeller, gi et anafylaktisk sjokk. Dette er en livstruende tilstand som gir pustevansker, blodtrykksfall, utslett, angioødem, kløe og besvimelse. Den mest alvorlige følgen er at pasienten kan få raskt innsettende bronkospasme og konstriksjon av luftveier.
Steder hvor p-sprøyte injiseres, bør som et minimum ha tilgjengelig adrenalin til injeksjon (for eksempel EpiPen). Helsepersonellet som utfører injeksjonen, skal kjenne til hvordan adrenalin injiseres, og skal være trygg på gjennomføring av hjerte- og lungeredning (HLR).
SENERE KONSULTASJONER
Hyppighet
Kvinnen bør få en avtale for å sette neste sprøyte innen tolv uker fra forrige injeksjon.
Minst hvert tredje år bør man dessuten vurdere helsetilstanden til kvinner som ønsker å fortsette med p-sprøyte. Ved konsultasjonen bør man også diskutere fordeler og ulemper ved fortsatt bruk. Det er viktig at kvinnen opplever støtte fra helsepersonellet, enten hun velger å fortsette å bruke p-sprøyte eller ønsker å bytte til et annet prevensjonsmiddel.
Informasjon
Er det noen nye ting kvinnen lurer på?
Anamnese
Spør om bivirkninger, særlig om blødningsmønsteret. Kartlegg i tillegg om kvinnen har hatt stor vektoppgang etter at hun begynte på p-sprøyten.
Uregelmessige blødninger
Første halvår er blødningene ofte uregelmessige. Deretter blir de få eller ingen. Jo lengre tid en kvinne bruker p-sprøyte, jo større er sjansen for at blødningene forsvinner helt. Blødningsforstyrrelser er en viktig grunn til at mange kvinner ikke fortsetter med p-sprøyte. Dersom de uregelmessige blødningene vedvarer på første sprøyte, kan neste sprøyte settes allerede etter ti uker. Det er ingen studier som støtter at det å sette neste sprøyte to uker tidligere har effekt, rådet er utelukkende basert på empiri.
Uregelmessige blødninger kan imidlertid være et symptom på en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Vurder test for SOI. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette. Kvinner under 25 år bør også få en gynekologisk undersøkelse om blødningene kommer etter samleie.
Dersom SOI er utelukket, kan disse kvinnene prøve Microgynon (eller Oralcon) daglig i tre måneder, med eller uten pauser. Det rasjonelle bak en slik behandling er at endometrieslimhinnen vil bygges opp under påvirkning av østrogen. Kvinnen blir dermed blødningsfri mens hun bruker Microgynon. Etter seponering av Microgynon vil hun normalt få en bortfallsblødning der endometriet støtes ut, og deretter vil hun forhåpentligvis ha mindre sjanse for mellomblødninger. P-pillene kan tas med pauser eller brukes kontinuerlig i tre måneder, uten pauser mellom brettene.
Det er ingen evidens for at bruk av p-piller i tillegg til p-sprøyte har langsiktig effekt på blødninger, og rådet baserer seg utelukkende på empiri. Det er heller ingen studier som har sett på eventuelle fordeler eller risikoer ved langvarig bruk av kombinasjons-p-piller i tillegg til p-sprøyte. Hvis de uregelmessige blødningene ikke går over etter tre måneder, bør kvinnen anbefales å bytte til annen prevensjon.
Dersom man velger å anbefale denne metoden, må man forsikre seg om at kvinnen ikke har kontraindikasjoner mot bruk av kombinasjonspreparater. Helseinformasjon i journalvedlegg for kombinasjonspreparater må fylles ut sammen med kvinnen. Kvinnen må også få god informasjon om fordeler og ulemper ved kombinasjons-p-piller. Brukerinformasjonen gir et minimum.
Minipiller
MINIPILLER |
||||||
|---|---|---|---|---|---|---|
|
Minipiller har samme effektivitet som kombinasjonspiller («vanlige» p-piller), men kun hvis pillene tas til nøyaktig samme tidspunkt hver dag. Kvinnen tar én pille daglig, uten pillefrie uker. Ulempene er uregelmessige blødninger og at pillene må tas til samme tid hver dag. Fordelene er få bivirkninger, både ufarlige og alvorlige.
BRUKSMÅTE
Valg av minipiller
I Norge finnes det nå bare Conludag på markedet. Den koster cirka 90 kroner for en pakke med tre brett. Dette gir en månedlig kostnad på rundt 30 kroner.
Starte med minipiller
Kvinner som har regelmessige menstruasjoner, er sikker fra første pille dersom hun starter med minipiller i løpet av de fem første dagene av en menstruasjon eller etter et abortinngrep. Begynner hun utenom de fem første dagene av menstruasjonen, må hun bruke tilleggsprevensjon i to dager.
Regelen om to dager gjelder også kvinner med svært uregelmessig menstruasjonssyklus.
Bruk av minipiller
Det er 28 piller på brettet. Kvinnen skal ta en pille til samme tid hver dag. For Conludag tillates et avvik på ± 3 timer. Ved bruk av minipiller tar kvinnen kontinuerlig en pille hver dag, og hun skal ikke ha pillefrie uker.
Slutte med minipiller
Minipiller kan seponeres når som helst. Mange kvinner har ovulasjon ved bruk av minipiller, og for de resterende vil ovulasjonen raskt etableres. Flere observasjonsstudier viser at det ikke er noen forsinkelse av reetablert fertilitet etter seponering. Kvinnen må informeres om at hun i teorien kan få eggløsning dagen etter siste pille.
Glemt én pille eller flere
Dersom minipillen tas mer enn tre timer for sent (det går mer enn 27 timer mellom to piller), er ikke kvinnen lenger sikker mot graviditet. Hun skal ta en pille så snart som mulig og deretter fortsette med de neste tablettene til vanlig tid. Dersom kvinnen glemmer pillene to eller flere dager på rad, skal hun kun ta den siste pillen hun glemte, og deretter fortsette med de neste tablettene til vanlig tid.
Hun må bruke kondom eller avstå fra samleie i de neste to dagene.
Eksempel: Hvis det er torsdag morgen og hun oppdager at hun glemte å ta onsdagspillen, tar hun onsdagspillen med en gang. Torsdagspillen tar hun så til kvelden. Fra fredag fortsetter hun å ta pillene til vanlig tid. Bruk kondom eller avstå fra samleie i to dager.
Glemt pille og ubeskyttet samleie
Minipillen danner en tykk slimpropp som hindrer sædceller i å komme inn i livmoren. Sædcellene som blir liggende i skjeden, blir fort inaktive grunnet miljøet i skjeden. Etter 27 timer kan slimproppen bli redusert eller borte, og samleie etter dette kan gi risiko for graviditet. Det vil være økt risiko for graviditet inntil hun har stått på minipille i 48 timer.
Glemt flere piller
Dersom kvinnen glemmer pillene to eller flere dager på rad, skal hun kun ta den siste pillen hun glemte, og deretter fortsette med de neste tablettene til vanlig tid.
Hun må bruke kondom eller avstå fra samleie i de neste to dagene.
Dersom kvinnen har hatt ubeskyttet samleie i dagene med glemt prevensjon eller 48 timer etter oppstart, bør hun benytte nødprevensjon. Se hva som defineres som prevensjonssvikt i nødprevensjonskapittelet.
Kvinner som ofte glemmer piller, bør rådes til å bytte til en langtidsvirkende prevensjonsmetode.
MINIPILLE |
||||||
|---|---|---|---|---|---|---|
|
||||||
* Forutsetter riktig brukt tidligere på brettet.
** Se tabell for hva pasienten skal gjøre i fortsettelsen. Hvis det er behov for nødprevensjon med ulipristalacetat, skal de ikke starte opp med minipiller før det har gått 5 dager. Se råd i prevensjonskapittelet.
*** En graviditetstest er sikker 3 uker etter siste US
Forkortelser: NP, nødprevensjon; US, ubeskyttet samleie; HFI, hormonfritt intervall.
Oppkast, kraftig diaré
Dersom kvinnen kaster opp innen to timer etter at hun har tatt en pille, skal hun ta en ny pille. Kaster hun opp på ny innen to timer, eller dersom pille nummer to blir tatt mer enn tre timer senere enn det vanlige tidspunktet for pillen, skal hun følge prosedyren for å ha glemt én pille.
Om hun har vanntynn diaré (løs mage regnes ikke som kraftig diaré) i mer enn 24 timer, kan hun ikke regne med å være beskyttet mot graviditet før hun har vært symptomfri i to døgn.
Brukslengde
Det er ingen øvre grense for hvor lenge en kvinne kan bruke minipiller. Langvarig bruk er ikke assosiert med økt risiko for komplikasjoner eller nedsatt fertilitet.
Vektgrense
Det er ikke satt noen absolutt øvre vektgrense for bruk av minipille. Det er få studier som har sett på effekten av minipiller hos overvektige kvinner. Ut fra dagens kunnskap er det ikke vist at kvinner med fedme og høy BMI som bruker minipiller, har en økt graviditetsrisiko. Det er heller ingen studier som støtter at kvinner med høy BMI bør ta mer enn en minipille daglig.
Aldersgrense
Det er ingen nedre eller øvre aldersgrense for å starte med minipiller som prevensjon.
Postmenopausale kvinner
For kvinner som bruker minipiller, er det ikke mulig å bruke amenoré som et mål på om ovulasjonen har stanset for godt, siden amenoré også kan være en bivirkning av minipillene.
Kvinner over 50 år som ønsker å slutte med minipiller, kan sjekke FSH-nivået med en blodprøve. Om FSH er forhøyet (>30 IU/L), tas det en ny blodprøve etter seks uker. Hvis den andre blodprøven også viser forhøyet FSH (>30 IU/L), skal kvinnen fortsette med minipillene i ett år før hun kan slutte.
Kvinner som fortsatt har blødninger etter fylte 55 år, bør henvises for utredning av en mulig postmenopausal blødning hvis det oppstår endringer i blødningsmengde eller blødningsmønsteret. Kvinner over 55 år trenger ikke å utredes med FSH-målinger, men kan slutte med prevensjon når de har vært amenoréisk i ett år.
BYTTE TIL MINIPILLE |
|---|
|
Nedenfor er det beskrevet hvordan man gjør et sikkert bytte fra andre prevensjonsmidler til minipiller, uten at det er behov for tilleggsprevensjon. Dersom byttet skjer på annen måte, anbefales tilleggsprevensjon eller avholdenhet de første to dagene etter oppstart med minipiller. Merk at dette kun gjelder hvis kvinnen ikke har hatt prevensjonssvikt (for eksempel glemt pille) den siste uken før byttet. Har kvinnen hatt prevensjonssvikt, kan det være nødvendig med tilleggsbeskyttelse og nødprevensjon. Bytte fra enfase kombinasjons-p-piller. Dersom kvinnen har tatt aktive piller i syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra flerfase kombinasjons-p-piller. Kvinnen fullfører brettet (21-pakning) eller dropper placebopillene (28-pakning) og går direkte over på gestagen p-pille. Bytte fra p-ring. Dersom kvinnen har brukt ringen i minst syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra p-plaster. Dersom kvinnen har brukt p-plaster i minst syv dager sammenhengende, kan hun gå direkte over på gestagen p-pille. Bytte fra gestagen p-pille. Ved overgang fra gestagen p-pille skal kvinnen gå direkte over til minipille uten opphold. Bytte fra p-sprøyte. Start med gestagen p-pille senest 14 uker etter siste injeksjon. Bytte fra p-stav. Kvinnen starter med gestagen p-pillen samme dag som p-staven fjernes (dersom det er mindre enn tre år siden p-staven ble satt inn). Bytte fra hormonspiral. Kvinnen starter med gestagen p-pillen samme dag som hormonspiralen fjernes (dersom det er innen spiralens brukstid). Bytte fra kobberspiral. Ved overgang fra kobberspiral skal kvinnen starte med gestagen p-pille minst to dager før kobberspiralen fjernes. I tillegg skal hun unngå ubeskyttet samleie de siste syv dagene før spiralen fjernes. Fjernes kobberspiralen på menstruasjonens 1. til 5. dag, skal kvinnen starte med gestagen p-pillen samme dag. |
FØRSTE KONSULTASJON
Det er laget brukerinformasjon om minipiller og et eget journalvedlegg for minipiller.
Informasjon
Informasjonen tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Brukerinformasjonen gir et minimum. Det viktigste er å få frem at minipiller vil gi uforutsigbart blødningsmønster de første månedene, og mulighet for amenoré etter hvert.
Uregelmessige blødninger kan imidlertid være ett symptom på en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Kvinnen bør derfor oppfordres til å teste seg ved partnerbytte dersom hun har samleie uten kondom.
Ha gjerne et demobrett med minipiller som man kan vise fram til kvinnen.
Anamnese
Helseinformasjonen i journalvedlegget må fylles ut sammen med kvinnen. Man skal se etter mulige kontraindikasjoner.
Undersøkelse
Det er ikke nødvendig med spesifikke undersøkelser ved oppstart av minipille.
Resept
Resepter på prevensjon skrives ut for tre år.
SENERE KONSULTASJONER
Hyppighet
Tidspunktet for første kontroll bestemmes i samråd med kvinnen selv. Det er sjelden medisinske grunner for en tidlig kontroll. Formålet med en eventuell tidlig kontroll er å hjelpe kvinnen til å fortsette med minipillene. De yngste førstegangsbrukerne av minipiller er antakelig de som trenger mest veiledning.
Blødningsforstyrrelser som bivirkning
En del kvinner vil oppleve mellomblødninger som en uholdbar bivirkning av minipiller. Det er likevel viktig å tenke på at en slik blødning også kan skyldes smitte av en seksuelt overførbar infeksjon (SOI), for eksempel klamydia. Prøve tas på vanlig indikasjon. Om kvinnen er over 25 år og ikke har tatt cervixcytologisk prøve, bør du ta en celleprøve, eller henvise kvinnen for dette.
For kvinner som gjerne ønsker å fortsette med piller uten østrogen, kan det å bytte til gestagen p-piller hjelpe for noen.
Det er ingen evidens for at det å doble dosen (å ta to piller daglig) vil gi mindre eller færre blødninger.
Informasjon
Er det noen nye ting kvinnen lurer på?
Anamnese
Spør om bivirkninger.

 Det er ikke vist at noen av gestagenpreparatene er verre enn andre når det gjelder økt risiko for depresjon.
Det er ikke vist at noen av gestagenpreparatene er verre enn andre når det gjelder økt risiko for depresjon.




