2 Menstruasjon, blødningsforstyrrelser, svangerskap og abort
INNLEDNING |
|---|
|
Kvinnens fertile periode har økt de siste hundre årene ved at tidspunkt for første menstruasjon stadig kommer tidligere, og overgangsalderen kommer senere. Den fertile perioden utgjør +/- 40 år av de fleste kvinners liv. Dermed er det kanskje ikke så rart at spørsmål rundt menstruasjon er en hyppig årsak til at kvinner i fertil alder tar kontakt med helsevesenet. Å arbeide innenfor fagområdet seksuell og reproduktiv helse, innebærer å ha fokus på å hjelpe kvinnen til å forebygge uplanlagte svangerskap og bidra til at hun selv kan bestemme når eller om hun vil ha barn. I en ideell verden er alle svangerskap planlagte og ønsket, men dessverre er det ikke alltid slik. Når en kvinne opplever et uplanlagt svangerskap, kan god veiledning gi henne et godt grunnlag for valget mellom å avbryte eller fortsette svangerskapet. God oppfølging videre kan bidra til at kvinnen bevarer god helse uansett hvilket valg hun gjør. Forfattere av dette kapittelet er Trine Aarvold, Thorbjørn Brook Steen og Marius Johansen |
Menstruasjon og blødningsforstyrrelser
Menstruasjonsplager er en vanlig årsak til at kvinner oppsøker helsehjelp, da både blødninger og smerter kan gi alvorlige plager for kvinnen. Selv om mange av mytene rundt menstruasjon er borte, er det dessverre fremdeles de som tror det er normalt både å ha smerter og plager som hindrer et normalt fungerende liv. Det er det ikke, og det bør følges opp og behandles.
I løpet av de siste 100 årene har gjennomsnittlig antall menstruasjonsblødninger gjennom et kvinneliv økt betydelig. En norsk kvinne på starten av 1900-tallet hadde i gjennomsnitt cirka 40 blødninger gjennom livet, og dagens kvinner kan faktisk ubehandlet forvente det tidobbelte. Dette med bakgrunn i at kvinner får færre barn, ammer kortere, samtidig som menarke kommer tidligere og menopausen senere.
Med gjennomsnittlig fem–seks blødningsdager i hver av de 400 menstruasjonssyklusene innebærer dette mer enn 2000 dager med mensblødninger eller nærmere seks år av et helt liv. Derfor er det ikke rart at mensplager har en betydelig påvirkning på livskvaliteten til kvinnene. All denne blødningen er heller ikke nødvendigvis bra for kvinnens helse og kan både være med på å gi henne plager som endometriose og adenomyose. Det er derfor viktig at helsepersonell allerede på et tidlig tidspunkt vurderer hormonell regulering som kontinuerlig p-pillebruk eller hormonspiral hos dem som er plaget.
Normal menstruasjon
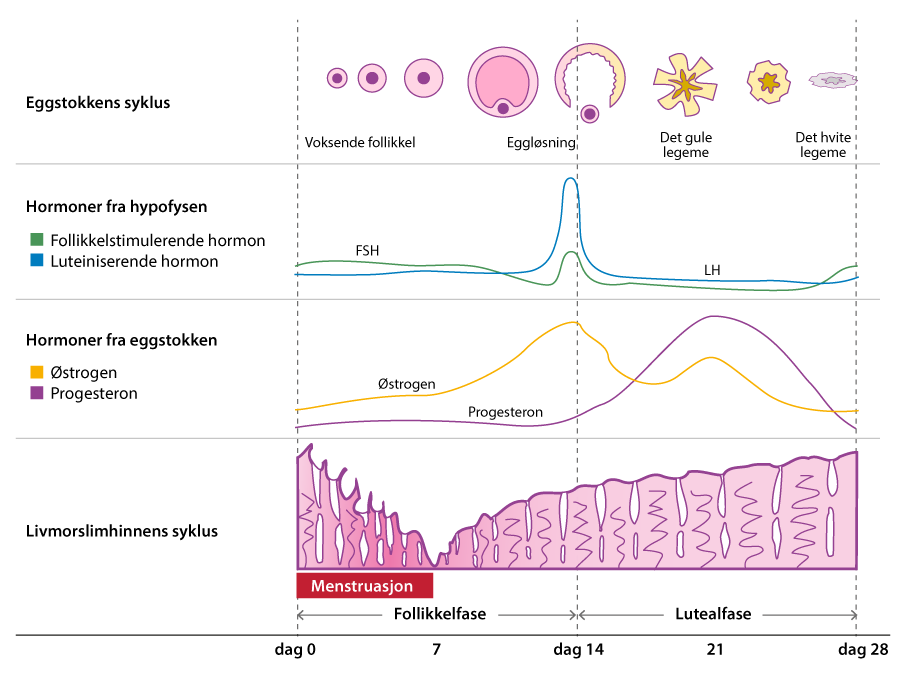
En normal menstruasjonssyklus varer gjennomsnittlig i 25–35 dager. Hos de fleste er syklusene forutsigbare og regelmessige, og dag én i syklusen er den første blødningsdagen.
Menstruasjonssyklusen deles inn i to perioder. Follikkelfasen starter på første blødningsdag og varer fram til eggløsningen. Lutealfasen er tiden fra eggløsningen og fram til første blødningsdag.
Blødningsvarighet og mengde varierer fra kvinne til kvinne. Det vanlige er at blødningen varer fra tre til åtte dager. Blødningsmengden varierer normalt sett på mellom 5 og 100 ml per syklus, med et gjennomsnitt på cirka 30 ml.
Mange kvinner har nytte av å føre en menstruasjonskalender eller bruke en app for å kunne følge med på blødningene.
NOEN VIKTIGE BEGREPER |
|---|
|
Noen ganger er det flere follikler som fortsetter, og flere eggceller slippes ved eggløsning. Dette er årsaken til at det blir toeggete tvillinger.
Follikkelfasen: Follikkelfasen starter på første blødningsdag. I hypofysen i hjernen produseres hormonet FSH, som fraktes i blodbanen og stimulerer follikkelcellene i eggstokkene. Disse danner tre til fem follikler som begynner å vokse, hvor vanligvis én blir dominant og fortsetter å vokse samtidig som de andre går til grunne. Follikkelen er som en liten vannballong med en tynn hinne som er fylt med væske, og inne i væsken ligger eggcellen. Den vokser med 2 mm for hvert døgn. Når det nærmer seg eggløsning, er den om lag 2 cm stor.
Samtidig som egget ferdigstilles, produserer follikkelen kjønnshormonet østrogen, som igjen er med på å få endometriet til å proliferere (vokse). Derfor kalles dette også for proliferasjonsfasen. Hensikten er at endometriet skal være tykt og klar til å ta imot et befruktet egg hvis det skulle skje.
Østrogennivået i blodet øker til det overstiger et visst punkt som igjen fører til et signal til hypofysen, som svarer med å sende ut store mengder av hormonet LH (luteiniserende hormon). Denne LH-økningen får follikkelen til å sprekke. Egget slynges ut sammen med væske, fanges opp av fimbrieapparatet, og føres inn i egglederen. Der starter egget sin vandring mot livmoren innover i egglederen, på jakt etter en sædcelle.
Lutealfasen: Den sprukne follikkelen omdannes nå til det gule legemet (corpus luteum). Det gule legemet produserer progesteron, og etter hvert østrogen, som påvirker livmorslimhinnen til fortsatt å vokse og holde seg stabilt. Hvis det gule legemet slutter å produsere progesteron, vil endometriet støtes ut.
Dersom en graviditet oppstår, vil det befruktede egget straks starte produksjonen av hormonet hCG (humant choriongonadotropin). Dette hormonet tas igjen opp i blodbanen, og påvirker det gule legemet i eggstokken. En viktig effekt av hCG er å holde det gule legemet i virke slik at det igjen opprettholder produksjonen av progesteron. Denne hormonbalansen sørger sammen for at det befruktede egget har en fin plass for implantasjon og videre utvikling.
Dersom det ikke blir noen befruktning, blir det heller ingen produksjon av hCG. Det fører igjen til at det gule legemet brytes ned og blir borte i løpet av cirka åtte–ni dager. Da vil endometriet miste hormonstøtten og etter hvert støtes ut, og menstruasjonen er i gang.
 Beregne eggløsningen
Beregne eggløsningen
Lutealfasen av menstruasjonssyklusen er vanligvis stabil på 14 dager når et egg ikke blir befruktet. Dette skyldes den begrensede levetiden til det gule legemet. Det betyr at ved regelmessige menstruasjoner på 28 dager vil både follikkelfasen og lutealfasen være på 14 dager Hos dem som har regelmessige menstruasjoner på 35 dager, vil follikkelfasen være på 21 dager og lutealfasen på 14 dager.
Slik er det mulig å regne seg tilbake til eggløsningstidspunktet. Det vil bestandig ha skjedd 14 dager før første blødningsdag. Mindre sikkert er det å skulle beregne tidspunktet for eggløsning fram i tid.
Uregelmessige menstruasjoner, og spesielt hvis det kommer inn lange sykluser, kan være et uttrykk for eggløsningsfri (anovulatorisk) syklus.
De første menstruasjonssyklusene
Den første menstruasjonen (menarke) kommer for de fleste mellom 10–16 år, med et gjennomsnitt i Norge på 12,7 år. Det er vanlig at menstruasjonen er uregelmessig i starten, og det er ikke uvanlig at det er flere måneders opphold mellom blødningene de første årene. Dette er normalt og skyldes at hormonsystemet ikke er ferdig utviklet. I starten kan det også komme blødninger uten eggløsning i forkant, og dette kalles anovulatoriske blødninger. De kan både være lengre og kraftigere enn den vanlige blødningen.
De siste menstruasjonssyklusene
Menopause er tidspunktet for den siste menstruasjonen. Den inntrer vanligvis mellom 45–55 år, med et gjennomsnitt på 52 år. Dersom menopausen kommer før fylte 40 år, defineres det som prematur menopause. Akkurat som i starten kan menstruasjonssyklusene også være uregelmessige mot slutten. Først når kvinnen har vært uten blødning i et helt år, kan man med sikkerhet si at hun har hatt sin menopause.
Perioden før menopausen kalles klimakteriet eller overgangsalderen. Kvinnen kan komme i overgangsalderen allerede 10 år før menopausen. Da er blødningsforstyrrelser vanlig med alt fra langvarige til uregelmessige og sjeldne blødninger. Dette skyldes anovulasjoner grunnet hormonendringer, akkurat som etter menarke. Utover i klimakteriet blir produksjonen av østrogen i follikkelene lavere. Lavere østrogennivåer kan gi plager som hetetokter, søvnløshet, tørre slimhinner i skjeden og humørforandringer.
Perioden etter menopausen kalles postmenopause, og det vil ikke lenger forekomme naturlige menstruasjonsblødninger. Blødninger hos postmenopausale kvinner skal derfor alltid tas på alvor med tanke på kreftutvikling i livmor og livmorhals.
Forskyvning av mens
Dersom det er ønskelig å forskyve eller unngå menstruasjonen, er hormonell prevensjon, særlig med kombinasjonspreparater, en enkel og pålitelig måte for å hoppe over og å kontrollere blødninger. Gestagenpreparater som hormonspiral og gestagen p-piller vil hos noen gi fullstendig amenoré som bivirkning.
Dersom en kvinne ikke ønsker å bruke hormonell prevensjon, men vil forskyve en forventet menstruasjon, kan hun bruke legemiddelet Primolut-N.
PRIMOLUT-N |
|---|
|
Medikament til å utsette menstruasjon, virker ikke som prevensjon. 1 tbl x 3 i max 14 dager. Må startes opp 3 dager før forventet mens. Kontraindikasjoner er venøs tromboembolisk sykdom (tidligere DVT eller LE hos pasienten eller økt familiær trombosetendens). Skal ikke tas av gravide. Pris: ca. 70 kr for en pakke med 30 tabletter. |
I en normal menstruasjonssyklus vil endometriet etter hvert bli ustabilt, og siden støtes ut, fordi det gule legemet går til grunne og slutter å produsere progesteron. Primolut-N inneholder gestagenet noretisteron (et syntetisk progesteron) og virker ved å opprettholde et stabilt endometrium, også etter at det gule legemet har gått til grunne.
Det er viktig at tablettene tas minst tre dager før forventet menstruasjon. Hvis de tas senere, vil kroppen allerede ha startet prosessen med å støte ut endometriet. Denne prosessen kan da ikke reverseres, og det vil uansett komme en blødning.
Primolut-N tas tre ganger daglig (morgen, middag og kveld), kontinuerlig så lenge det er behov for å utsette blødningen. Det anbefales ikke å bruke tablettene i mer enn 14 dager. Etter seponering vil de fleste få en helt normal menstruasjonsblødning. Det finnes ingen regler for hvor ofte Primlut-N kan brukes. Det fungerer ikke som prevensjon, så det er viktig å beskytte seg mot graviditet i tillegg, for eksempel med kondom eller kobberspiral. Virkestoffet noretisteron er potensielt skadelig for et foster, og graviditet bør derfor utelukkes anamnestisk og/eller med en graviditetstest før oppstart.
Ved metabolisering av medikamentet vil noretisteron delvis omdannes til østradiol. På grunn av dette skal Primolut-N ikke brukes ved økt risiko for venøs tromboembolisme (venøs blodpropp), på lik linje med kombinasjonspreparater. Utelukk derfor at pasienten ikke tidligere har hatt dyp venetrombose (DVT), lungeemboli (LE), eller at det ikke er økt familiær trombosetendens. Med økt familiær trombosetendens menes enten at pasienten har en arvelig genvariant som gir økt risiko for blodpropp (Leiden-mutasjon mfl.), eller at førstegradsslektninger (foreldre eller søsken) har hatt DVT eller LE før 45-årsalderen.
Dersom pasienten bruker faste medisiner, er det viktig å utelukke interaksjoner. Sjekk for eksempel på Interaksjoner.no
PMS og PMDD
Noen kvinner har så mye fysiske og psykiske premenstruelle plager at det kan stilles en PMS-diagnose. PMS står for premenstruelt syndrom, men kalles også for premenstruelt tensjonssyndrom. En mer alvorlig variant er PMDD, som står for premenstruell dysforisk forstyrrelse (engelsk: premenstrual dysphoric disorder). Dysfori kommer av gresk og betyr dårlig humør, grettenhet eller irritabilitet.
NOEN VIKTIGE BEGREPER |
|---|
|
PMS er definert som tilbakevendende symptomer som oppstår før hver eneste menstruasjon. Intensitet, varighet og antall symptomer kan variere fra gang til gang.
De vanligste fysiske plagene er ømme bryster, hodepine, kviser, økt appetitt, vektøkning, oppblåsthet og magesmerter. Noen vil også oppleve søvnforstyrrelser. Enkelte vil også kunne merke en forverring av andre kroniske sykdommer som migrene, epilepsi, allergi og astma.
Irritabilitet og humørsvingninger er de vanligste psykiske plagene, og mange sliter med konsentrasjon og føler seg sliten før menstruasjon. Noen opplever alvorligere symptomer som depresjon, angst, kraftig sinne og ukontrollert gråt. Disse symptomene kan gi følelsen av å miste kontroll. Dette kan gi utfordringer med partner, venner og familie, og for enkelte gi vansker på jobb eller skole. For de hardest rammede vil det også være en periodevis økt risiko for selvmord.
Plagene kommer i løpet av menstruasjonssyklusens lutealfase. Det typiske er at symptomene starter 5–14 dager før menstruasjonen, og at det blir en bedring når menstruasjonen er i gang. Plagene forsvinner i løpet av mensen, og kvinnen har deretter en symptomfri periode frem til neste lutealfase.
PMS kommer ikke før menarke, og plagene forsvinner under svangerskap og etter menopause.
Årsaker
Årsakene til PMS og PMDD er ukjente. Sannsynligvis er de sammensatte og kan variere mellom individer. Tvillingstudier har vist at PMS kan ha en arvelig komponent.
Tidligere ble det antatt at PMS skyldes for høy konsentrasjon av kjønnshormonene østrogen og progesteron i lutealfasen. Det er derimot ikke sett noe forskjell på konsentrasjonen hos kvinner som har PMS og PMDD, sammenlignet med kvinner som ikke har plager. Nyere forskning på PMDD kan tyde på at de mest utsatte er sårbare for svingninger i konsentrasjonen av nedbrytningsproduktet til progesteron. Dette produktet virker på GABA-reseptorer i hjernen. Det er altså ikke følsomhet for høy konsentrasjon, men for endringen i konsentrasjonen under lutealfasen i hormonsyklusen.
Forekomst
De aller fleste merker noen kroppslige endringer før menstruasjonen. Rundt 20 % får plager av en slik grad at de føler at det går ut over livskvaliteten, og oppfyller kriteriene til PMS-diagnosen. Den alvorligere varianten PMDD er ikke så vanlig, studiene på prevalens varierer mellom 3–8 % av kvinner som har menstruasjon.
Plagene kan debutere når som helst i løpet av kvinners fertile alder. De fleste blir diagnostisert når de er mellom 30–40 år, og mange har da hatt plager i lang tid før de får stilt diagnosen.
Diagnose og utredning
Det er noen kriterier for å stille diagnosene PMS og PMDD:
- Plagene skal starte minst fem dager før menstruasjonen.
- Plagene skal gå over innen menstruasjonens fjerde dag.
- Det skal være en symptomfri uke før eggløsningstidspunktet.
- Plagene skal ha kommet minst tre sykluser på rad.
- Symptomene skal gi nedsatt livskvalitet, enten på grunn av følelsesmessige påkjenninger, problemer med daglige gjøremål eller problemer med sosiale relasjoner.
- Andre årsaker til symptomene skal utelukkes, og det anbefales at det gjøres en kartlegging av den mentale helsetilstanden.
For å stille diagnosen PMDD skal plagene ha kommet syklisk i minst fem år. Pasienten skal ha minst fem av symptomene nevnt nedenfor, hvorav ett av symptomene skal være en psykisk plage:
- Angst, anspenthet
- Irritabilitet, sinne
- Håpløshetsfølelse, selvdevaluering, nedstemthet
- Tristhet, svingende stemningsleie
- Økt trettbarhet, redusert energi
- Konsentrasjonsvansker
- Følelse av å miste kontroll eller overveldelse
- Nedsatt interesse for sine vanlige aktiviteter
- For mye eller for lite søvn
- Endret appetitt, overspising
- Ømme bryster, oppblåsthet, vektøkning, muskel- og leddverk
Det er viktig å loggføre symptomene gjennom noen sykluser, om det mistenkes PMS. Det finnes et standardisert kartleggingsskjema på engelsk som kalles Daily Record of Severity of Problems (DRSP). Norsk gynekologisk forening har en norsk versjon av dette skjemaet tilgjengelig i deres veileder.
Kvinner med uregelmessig menstruasjon eller som bruker hormonspiral, kan ha mer vansker med å kartlegge når plagene kommer. Mange fortsetter å ha en eggløsning selv om blødningen uteblir med hormonspiralen. Det samme gjelder kvinner som har fjernet livmoren eller hatt endometrieablasjon slik at de ikke har menstruasjonsblødninger. Her vil en symptomkalender være viktig for å se sykliske endringer i symptomene uavhengig av blødninger.
Behandling
Mange kvinner som har slitt med PMS over tid, føler seg lite sett og trodd, noe som gjør det ekstra vanskelig å håndtere plagene. Mange har også opplevd bagatellisering og har fått høre at problemene er noe de må godta. Dette kan bidra til forsinket tilgang på helsehjelp.
Det viktigste er at pasienten føler at hun blir trodd. Det å starte kartlegging av symptomer er et fint signal om anerkjennelse. Samtidig er dette en prosess som kan gi kvinnen økt selvinnsikt og forståelse. Ved en tilstand som PMS og PMDD er det et viktig poeng å se hele kvinnen med alle hennes symptomer og behov, og at behandlingen tas i beslutning med pasienten. Følg opp over tid for å kontrollere at behandlingen har effekt.
Ikke-medikamentell behandling
Trening og kognitiv terapi er førstevalg i flere guidelines. Det har vist at kognitiv terapi kan ha effekt, og mye kan gjøres ved å identifisere symptomene, og gi verktøy for å håndtere følelsene og plagene når de kommer. Når det gjelder studiene som foreligger rundt effekten av trening, ser det ut til at dette kan ha god effekt, men det trengs flere studier med bedre kvalitet.
P-piller
Kvinner med lette plager og behov for prevensjon kan ha effekt av p-piller. P-piller med gestagenet drospirenon (se kapittel 1 for oversikt over hormoninnhold i alle p-piller) har vist effekt for PMS. Selv om andre p-piller ikke har blitt studert, er trolig det å bruke p-piller kontinuerlig (hoppe over mensen) viktigere enn hvilket gestagen pillen inneholder.
SSRI
SSRI (selektive serotoninreopptakshemmere) har vist god effekt på moderat til alvorlig PMS og PMDD. Kortvarig behandling på 10–14 dager i lutealfasen har vist like god effekt som kontinuerlig behandling. Istedenfor fluoksetin kan også sertralin, paroksetin, citalopram eller escitalopram forsøkes. Det er viktig å gi informasjon om bivirkninger av SSRI, særlig i oppstartsfasen.
Diuretika
Spironolakton er det eneste diuretikumet som har vist effekt på fysiske plager ved PMS, særlig mot ømme bryster, hevelser og økt appetitt. For de fleste er det tilstrekkelig å ta diuretika i lutealfasen.
HRT-behandling
Østrogenbehandling med plaster sammen med syklisk gestagen eller hormonspiralen med levonogestrell 52 mg har vist å ha effekt. Dette er ikke førstelinje, men bør kun velges ved alvorlig PMS eller PMDD der annen behandling ikke har effekt.
Naturpreparater
Vitex Agnus-Castus Extract (munkepepper) har vist i studier å være bedre enn placebo. Disse kan kjøpes på helsekost. Det er ikke laget gode retningslinjer for dosering, men en randomisert studie viste en effekt ved behandling over 20 mg, men ingen økt effekt over 30 mg. Anbefalingen er på mellom 20–40 mg daglig.
Henvisning
Dersom behandling ikke har tilstrekkelig effekt, kan pasienten henvises til gynekolog. Både behandling med hormonpreparater eller kirurgi kan være aktuelt i alvorlige tilfeller.
Blødningsforstyrrelser
NOEN VIKTIGE BEGREPER |
|---|
|
Blødningsforstyrrelser er vanlig. Likevel er det ikke uvanlig at pasienten er bekymret for alvorlig sykdom, som for eksempel kreft. Det er viktig å kartlegge blødningsmønster og andre sykdommer eller symptomer. I fertil alder skal muligheten for graviditet alltid vurderes, og hos postmenopausale kvinner med blødning skal malignitet mistenkes, inntil det motsatte er bevist.
GENERELL ANAMNESE |
|---|
|
Amenoré
Amenoré deles inn i primær og sekundær amenoré. Ved primær amenoré har ikke personen fått menarke. Ved sekundær amenoré, har menstruasjon blitt borte. Det kalles sekundære amenoré hvis menstruasjonen har vært borte i minst tre sykluser ved tidligere regelmessige blødninger, men først etter 6 sykluser ved tidligere uregelmessige blødninger. Til tross for at kvinner oppsøker helsepersonell ganske raskt etter en uteblitt menstruasjon, er det lurt å avvente så lenge graviditet er utelukket. Som oftest kommer menstruasjonen tilbake av seg selv innen tre måneder.
AMENORE |
|---|
|
Primær amenoré:
Sekundær amenoré:
|
Primær amenoré
Primær amenoré skal utredes hos:
- jenter som har fylt 15 år, og som ellers har tegn på normal pubertetsutvikling
- jenter som har fylt 13 år, og som ellers ikke har andre pubertetstegn
Årsaker
Den vanligste årsaken er forsinket pubertet, spiseforstyrrelser eller hard trening/overtrening. Det er viktig at det under utredning utelukkes annen sykdom som hypofysesvikt, ovariesvikt og kromosomavvik. Hos noen kan det være anatomiske årsaker som gjør at menstruasjonsblod ikke kommer ut, som for eksempel hymen som et heldekkende segl (hymen imperforata). Første eggløsning kan komme før første menstruasjon, og en sjelden gang kan det dreie seg om graviditet.
Anamnese
- Utvikling av sekundære kjønnskarakteristika med tanke på pubertet (brystvekst og behåring)
- Tidspunkt for pubertet og menarke hos andre i nær familie
- Stort psykisk stress eller andre livsstilsfaktorer som overtrening og spiseforstyrrelse
- Andre sykdommer eller medisinbruk
- Sterke månedlige magesmerter
Utredning
- Undersøk for tegn til sekundære kjønnskarakteristika.
- Mål vekt og høyde dersom det er mistanke om overtrening eller spiseforstyrrelser.
- Ta eventuelt en graviditetstest.
- Fastlege kan følge opp med blodprøver av hormoner (østradiol, FSH, LH) for å avdekke eventuell hypofysevikt eller -svulst, genetiske syndromer eller andre tilstander.
Henvisning
Henvis til gynekolog eller barnelege ved behov. Gynekologisk undersøkelse gjøres kun hvis det er nødvending. Det kan da være aktuelt å gjøre en ultralydvurdering av uterus og eggstokker eller se etter strukturfeil i livmor og skjede.
Sekundær amenoré
Kortvarig amenoré betyr ikke at kvinnen ikke kan bli gravid. Det er viktig å huske at eggløsningen alltid kommer 14 dager før en menstruasjon, slik at kvinner kan bli gravide før menstruasjonen har kommet tilbake. Prevensjon er derfor viktig selv om kvinnen har amenoré.
Årsaker
Det er viktig å utelukke graviditet, og det er bedre å ta en test for mye enn én for lite. Psykisk stress, slanking, spiseforstyrrelser, hard trening eller mye reiseaktivitet er andre vanlige årsaker til bortfall av menstruasjon. Hormonelle forstyrrelser og sykdommer kan også føre til amenoré. Dette kan skyldes stoffskifteproblemer, svulster i hypofysen eller bivirkninger av medikamenter.
Hos eldre kvinner skal du tenke på menopause eller klimakteriet. Mange har plager som hetetokter, endret humør og tørrhet i skjede, og mange har hatt uregelmessige blødninger før blødningene stanset. Dersom menopausen inntreffer før kvinnen har fylt 40 år, defineres det som prematur menopause.
Bruk av hormonell prevensjon er en vanlig årsak til at kvinner sjelden eller aldri har blødninger. Særlig ved bruk av gestagenpreparater er det vanlig med uregelmessige blødninger eller ingen blødninger.
Anamnese
- Utelukk graviditet.
- Kartlegg livssituasjonene med psykisk stress.
- Livsstilsfaktorer som mye trening, slanking og spiseforstyrrelse
- Bruker hun rusmidler eller medisiner?
- Står hun på hormonell prevensjon?
- Symptomer som kan gi mistanke om polycystisk ovariesyndrom, stoffskifteplager eller økt produksjon av prolaktin
- Tidlig menopause
Utredning
Så lenge det ikke er mistanke om graviditet eller underliggende sykdom, kan videre utredning vente til det har gått 6 måneder ved uregelmessige blødninger og 3 måneder ved tidligere regelmessige blødninger. De fleste får menstruasjonen tilbake før dette. Følg opp kvinnene som kan ha bortfall av menstruasjon grunnet vanskelig livsstil.
Fastlege kan følge opp med blodprøver av hormoner: østradiol, FSH, LH, TSH, fritt T4, prolaktin, SHBG og ev. testosteron ved hyperandrogenisme.
- Høyt FSH-nivå tyder på patologi eller svikt i ovarier på grunn av bortfall av kjønnshormonenes negative feedback-effekt på hypofysen.
- Lavt FSH-nivå tyder på patologi eller svikt i hypofysen eller hypotalamus.
- Prolaktinemi kan skyldes svulster i hypofysen, men er også bivirkning av flere medikamenter (hovedsakelig psykofarmaka).
- Hypotyreose vil gi TSH-stigning.
- Hypertyreose gir lav TSH og økt fritt T4.
- Forhøyet testosteron og LH samt nedsatt SHBG sees ofte ved polycystisk ovariesyndrom (PCOS).
- Hvis du mistenker menopause hos kvinner som bruker hormonell prevensjon, kan du i visse tilfeller utrede dem med måling av FSH-verdier. Se veiledning i de ulike prevensjonskapitlene.
Det kan være nødvendig med en henvisning til gynekolog med vaginal ultralyd for å finne årsak til amenoré. Det er sjelden nødvendig med en gynekologisk undersøkelse hos de yngste kvinnene som ikke har debutert seksuelt, hvis det ikke mistenkes strukturelle årsaker.
Oligomenore
Hos noen kommer menstruasjonen svært sjelden og kalles oligomenoré. Det kan blant annet skyldes anovulasjon (syklus uten eggløsning), som er mest vanlig hos unge jenter etter menarke og kvinner før menopause. Noen tilstander som polycystisk ovariesyndrom og kraftig overvekt kan gi hyppige anovulasjoner, og dermed sjelden mens.
Menoragi
Menoragi defineres som en kraftig menstruasjon med blødningsmengde over 100 ml eller der blødningene varer i mer enn åtte dager.
Det er viktig å skille mellom om dette er plager som har vart over lengre tid, eller om det er noe som har oppstått nylig.
Spør hvor mange bind eller tamponger hun bruker. Mange kan føle at de har en unormal blødning, selv om de er innenfor normalen. For dem som er innenfor normalen, kan informasjon om dette være nok til å roe ned bekymringene. På den annen side må helsepersonell ha respekt for at mange kan oppleve blødningene sine som problematiske, selv om det objektivt sett ikke oppfyller definisjonen for menoragi. Dersom blødningene varer over tid, må det undersøkes om det foreligger anemi som en komplikasjon.
Årsaker
- De yngste og de eldste fertile kvinnene har ofte uregelmessige blødninger på grunn av anovulasjoner. Det kan gå månedsvis mellom to blødninger, og når blødningen kommer, kan den bli langvarig. Et lignende blødningsmønster kan også sees ved polycystisk ovariesyndrom (PCOS).
- Adenomyose og endometriose kan gi kraftige blødninger. Det vil oftest være menstruasjonssmerter i tillegg. Se kapittel om endometriose.
- Myomer (godartede muskelknuter i livmorveggen) eller polypper kan også gi menoragi. Dette er vanligst for dem over 30 år, men kan også forekomme hos yngre.
- For eldre kvinner er det viktig å utelukke endometriehyperplasi (celleforandringer i livmorslimhinnen) og endometriecancer. Ved gynekologiske krefttilstander er det også svært vanlig at blødningene er uregelmessige.
- Langvarige blødninger kan også komme etter en spontan eller provosert abort. Varer blødningene etter fire uker, skal disse kvinnene kontrolleres med ultralyd og HCG. Se kapittelet om abort.
- Bruk av hormonell prevensjon eller kobberspiral er en vanlig årsak til uregelmessige, langvarige eller kraftige blødninger. Dette er beskrevet nærmere i de ulike prevensjonskapitlene.
- Blodfortynnende medikamenter (antikoagulantia), steroider og NSAIDs i kombinasjon med antidepressiver kan også gi økt blødningstendens.
- Blødersykdommer rammer svært sjelden kvinner, men kan forekomme. Disse kvinnene vil ha en generelt økt blødningstendens.
Anamnese
- Kartlegg økt blødningsmengde, langvarige blødninger eller begge deler. La kvinnen lage en blødningskalender med antall bind og tamponger.
- Spør om familiær blødningstendens og om øvrige tegn på blødningstendens.
- Har pasienten noen andre sykdommer, eller bruker hun noen faste medisiner?
- Utelukk graviditet og om dette følger en spontanabort eller nylig gjennomgått provosert abort.
- Spør også om prevensjonsbruk, særlig om det har vært noen nylig endring av preparat, eller om pasienter på p-piller har «hoppet over mensen» i lang tid.
- Akutte symptomer som feber, endret utflod og magesmerter må undersøkes for bekkeninfeksjon.
Utredning
- Ofte vil dette være forbigående og rette seg ved neste menstruasjonssyklus, og kan skyldes anovulasjon.
- Det kan også være en bivirkning av hormonell prevensjon eller kobberspiral, og man må da se det litt an eller vurdere å bytte prevensjonstype.
- Ved akutte blødninger med andre symptomer kan det være grunn til videre utredning hos gynekolog. Det er også aktuelt om dette pågår over tid, hvis man ikke finner årsak til blødningene.
- Myomer og polypper utredes ved underlivsundersøkelse og ultralyd.
- Adenomyose og endometriose kan påvises ved ultralyd, men negativ ultralyd kan ikke utelukke diagnosen. Se kapittel om endometriose.
- For eldre kvinner er det viktig å tenke på utvikling av endometriecancer.
- Ved mistanke om blødningssykdom bør man ta prøver for dette.
Behandling
Ved underliggende årsak til blødningene må denne behandles.
Er det ingen underliggende årsak, er hormonelle prevensjonsmidler et godt behandlingsvalg om det ikke er barneønske nå. Hormonspiralene Mirena og Levosert er de eneste hormonspiralene med indikasjon for behandling av menoragi. Disse bør derfor velges også for de yngste kvinnene ved behandling av kraftige blødninger. Kombinasjonspreparater gir blødningskontroll, og kvinnen kan forkorte det hormonfrie intervallet fra syv til fire dager, eller ta pillene kontinuerlig. Det bør da ikke velges en lavdosert p-pille. Andre gestagenpreparater gir også redusert blødningsmengde, og mange får lite, sjelden eller ingen blødninger. Det motsatte kan også skje, og prevensjon med bare gestagen kan også være årsaken til langvarige blødninger. Se kapittel 1 om prevensjon.
Tranexamsyre vil kunne redusere blødningsmengden, men ikke stanse den. Siden dette er et dyrt medikament, er det ikke anbefalt å bruke som behandling over tid, men kan velges ved sjeldne eller akutte blødninger.
NSAIDs kan også ha effekt på blødningsmengde, og kan i tillegg være fint ved menstruasjonssmerter. Det er viktig å huske på bivirkninger fra mage og tarm med høyt forbruk.
Kirurgisk behandling som destruksjon av livmorslimhinne eller hysterektomi (fjerning av livmor) kan være aktuelt hvis man ikke har barneønske i fremtiden, og annen behandling ikke fungerer. Det er viktig med god oppfølging hos gynekolog.
Metroragi
Metroragi betegner alle former for uregelmessige blødninger. Det kan være uregelmessig menstruasjon, spottblødninger, gjennombruddsblødninger og blødning under og etter samleie. Det er viktig å kartlegge om blødningene forekommer hyppig, sjelden eller for første gang når pasienten tar kontakt.
Mange kvinner er bekymret for kreft ved uregelmessige blødninger. Blødninger etter menopause skal alltid utredes videre med tanke på malignitet.
Årsaker
- Psykisk stress, slanking, spiseforstyrrelser, hard trening eller mye reiseaktivitet er vanlige årsaker til at menstruasjonen forsvinner i én eller flere sykluser.
- Menstruasjonssyklus uten eggløsninger, anovulasjoner
- Polycystisk ovariesyndrom (PCOS).
- Graviditet eller en spontanabort
- Bivirkninger av hormonell prevensjon eller mellomblødninger ved kobberspiral. Se kapitel 1 om prevensjon.
- Etter bruk av hormonell nødprevensjon er det svært vanlig med blødningsforstyrrelser.
- Blodfortynnende medisiner og cellegift kan gi uregelmessige blødninger.
- Traumer eller fremmedlegemer i skjeden (tampong, kondom)
- Seksuelt overførbare infeksjoner (SOI) kan gjøre cervixslimhinnen mer lettblødende, som kan gi mellomblødninger og blødninger, særlig ved samleie. Hos kvinner som har feber og magesmerter i tillegg, må man mistenke bekkeninfeksjon.
- Blødninger ved eller etter samleie kan komme av rifter i skjedeåpning grunnet lite lubrikasjon eller stram bekkenbunnsmuskulatur. Se mer om kroniske smertetilstander i vulva i kapittel 3.
- Cervixpolypper og ektopi på livmorhalsen som en normalvariant eller celleforandringer som kan være forstadium til kreft, kan også blø ved samleie. Er SOI utelukket, bør en lettblødende cervix henvises til gynekolog for en vurdering.
- Stoffskiftesykdommer eller økt prolaktinnivå kan gi endret blødning.
- Myomer (godartede muskelknuter i livmorveggen) kan gi uregelmessige blødninger, kraftigere blødninger og mer menstruasjonssmerter og er vanligst hos kvinner over 30 år.
- Blødinger som kommer etter menopause, skal alltid utredes med tanke på kreftutvikling.
Anamnese
- Kartlegg blødningsmengde, varighet av blødninger og tidspunkt for blødninger. La kvinnen lage en blødningskalender med antall bind og tamponger om dette ikke er nyoppstått problem.
- Har pasienten blødninger under eller etter sex?
- Hvordan er livssituasjonen til kvinnen ellers? Har hun stort psykisk stress eller andre livsstilsfaktorer som mye trening, slanking og spiseforstyrrelse? Reiser hun ofte?
- Er det grunnlag for å ta en graviditetstest? Kan plagene være grunnet graviditet eller forklares av en spontanabort? Har hun nylig gjennomgått provosert abort?
- Prevensjonsbruk, særlig om det har vært noen nylig endring av preparat, om pasienten har brukt nødprevensjon, eller om pasienten har «hoppet over mensen» i lang tid.
- Samleiesmerter? Er pasienten våt ved samleie? Opplever hun manglende lyst? Tegn til soppinfeksjon eller andre plager i vulva?
- Er det andre grunner til å ta en SOI-test? Har pasienten endret utflod, smerter ved vannlating, lukt, kløe eller andre symptomer på en SOI? Akutte symptomer som feber og magesmerter kan indikere en bekkeninfeksjon.
- Har hun kjente sykdommer, eller bruker hun noen faste medisiner?
Undersøkelse
- Sjekk alltid for graviditet og seksuelt overførbare infeksjoner dersom dette er en mulighet.
- Underlivsundersøkelse gjøres for å se etter sår og rifter i slimhinnen, ektopi, cervixpolypper og vurdere cervixcytologi. Palper også for oppfyllinger som kan skyldes myomer.
- For helt unge kvinner som ikke har debutert seksuelt, er det ikke nødvendig med underlivsundersøkelse.
- Vurder vekt og tegn på økt testosteron med kviser og økt behåring.
- Ved langvarige blødninger bør man også ta prøver for å utelukke anemi.
- Henvis gynekolog ved usikker årsak eller ved mistanke om myomer eller adenomyose og endometriose. Henvis også eldre kvinner før og etter menopause, da det bør tas endometriecytologi eller histologi av disse.
Behandling
Legen må identifisere og behandle spesifikke årsaker hvis det er aktuelt.
Hormonell prevensjon kan være aktuelt for kvinner som ikke har graviditetsønske akkurat nå. Kombinasjonspreparater vil kunne gi god blødningskontroll. Hormonspiral gir ofte bortfall av blødninger, særlig typen med høyeste nivå av hormoner som Mirena og Levosert. Se kapitel 1 om prevensjon.
Dersom blødningene ikke skyldes underliggende årsak kan hormonell prevensjon gi mindre blødningsforstyrrelser hos kvinner som ikke har barneønske nå. Kombinasjonspreparater er det prevensjonsmidlet som gir minst uregelmessige blødninger. den beste behandlingen for uregelmessig menstruasjon hos unge kvinner som ikke har barneønske. Hormonspiral vil også være aktuelt, da mange blir blødningsfrie eller får redusert blødninger.
Gestagener gitt som syklisk behandling fra dag 16 til 21 er brukt. Det har noe dårlig etterlevelse, og mange får samme blødningsplager tilbake ved seponering.
Hos eldre kvinner vil sjeldne blødninger (under fire per år) grunnet anovulasjoner gi økt risiko for kreftutvikling i endometriet. Dette skyldes langvarig østrogenstimulering og sviktende progesteronproduksjon. Det bør da gis behandling med enten hormonell prevensjon eller sykliske gestagener. Mirena har vist å gi en god beskyttelse for livmorkreft. Det er også lettere å behandle med rent østrogen i klimakteriet hvis kvinnen bruker Mirena .
Dysmenoré
Primær dysmenoré defineres som smertefulle menstruasjoner uten påviste sykdommer som kan forklare smertene. Sekundær dysmenoré er smertefulle menstruasjoner grunnet for eksempel endometriose. Smertene sitter ofte lavt i abdomen eller nederst i ryggen og kan stråle ned til lår.
Over halvparten av unge kvinner har dysmenoré. Det kan likevel være viktig å utelukke endometriose og adenomyose. Se avsnitt om endometriose. Ved økende problem med alder kan det skyldes myomer, adenomyose, endometriose og andre strukturelle årsaker.
Utredning
Ved mistanke om bakenforliggende årsak bør det henvises til gynekolog. Utredning bør gjøres hos pasienter som forteller at de må være hjemme fra skole, jobb eller annen aktivitet hver menstruasjon, og hvor de ikke blir tilstrekkelig smertelindret med vanlig smertestillende medikamenter eller hormonell prevensjon.
Behandling
For dem som ikke har noen underliggende årsak, kan veiledning i bruk av smertestillende være viktig. For dem med regelmessig mens, kan det være nødvendig å ta smertestillende så raskt smertene inntrer, eller som forebyggende hvis menssmertene kommer på samme tid. Det er viktig å lære pasienten at smertene er lettere å forebygge enn å behandle.
Endometriose
Sterke menstruasjonssmerter (dysmenoré), smerter ved samleie eller infertilitet kan være forårsaket av endometriose eller adenomyose. Disse diagnosene har heldigvis fått en økt oppmerksomhet de siste årene og er begge forårsaket av vev utenfor livmorhulen som ligner på endometrium (livmorslimhinne). Ved endometriose er det oftest endometrielignende vev i bukhulen, og her fester det seg på andre organer i bekkenet, for eksempel i eggledere, på eggstokkene, tarm, blære eller i bukhinner. Ved adenomyose er det endometrielignende vevet inne i livmormuskulaturen. Både ved endometriose og adenomyose vil det endometrielignende vevet bygge seg opp under syklus og blø ved menstruasjon, akkurat som slimhinnen i livmoren gjør. Det er vanlig med en med en smertetopp rett før blødningen kommer.
NOEN VIKTIGE BEGREPER |
|---|
|
Etiologi og patogenese
Årsaken til endometriose er ikke fullstendig kartlagt, men den mest sannsynlige mekanismen er såkalt retrograd blødning eller blødning inn i bukhulen. Slik retrograd blødning skjer hos de fleste ved menstruasjon, og det er derfor sannsynlig andre årsaksmekanismer i tillegg. Feil i immunforsvaret eller annerledes oppbygning av endometrievevet kan være forklaringer. Endometriosevevet utenfor livmoren ser ofte annerledes ut enn vanlig endometrieslimhinne og kan ha andre egenskaper. En sjelden gang kan endometriose sitte utenfor buken også, da vil ikke retrograd blødning være forklaring. Det er derfor mest sannsynlig flere undergrupper av endometriose med forskjellig årsak.
Det er mest vanlig å finne endometriose i eller utenpå eggledere, på eggstokker, livmor, bukveggen eller på andre organer i magen. Oftest starter det som små klumper med endometrieceller. Disse påvirkes av hormonene i menstruasjonssyklusen. Ved menstruasjonen vil det også skje en blødning i endometriosevevet som vil frigjøre betennelsesstoffer inne i buken. Disse endometrioseområdene kan vokse seg større og gi skade der det sitter, ved å vokse seg nedover og innover i friskt vev. I tillegg kan blødningene føre til at endometriosen sprer seg, og at det dannes nye områder. Det er grunnen til at tidlig henvisning til gynekolog og tidlig behandling lønner seg ved for eksempel dysmenoré hos unge jenter, slik at man kan forsøke å stanse utviklingen av nye områder.
Adenomyose er en tilstand som ligner på endometriose, men regnes likevel som en egen sykdom. Ved adenomyose sitter det små øyer av endometrieslimhinne inne i selve muskelveggen av livmoren. Årsakene til adenomyose er også ukjente. En teori går ut på at det skjer en innbuktning (invaginasjon) av endometrieslimhinnen, og at denne lukker seg innover i livmorveggen.
I svært sjeldne tilfeller kan det dukke opp endometriose på helt uventede steder i kroppen. Eksempler på dette er endometriose i lunger, hjerne, nese og ledd. Slike tilfeller skyldes sannsynligvis at stamceller som transporteres via blodbanen, slår seg ned og utvikler seg til feil celletype. Også disse endometrioseklumpene gir sykliske blødninger og frigir betennelsesstoffer. Det har for eksempel blitt rapportert om kvinner med sykliske neseblødninger. Følgene kan være svært alvorlig, avhengig av hvilket organ som er rammet.
Det ser ut til at endometriose kan være arvelig. Faktorer som er assosiert med endometriose, er tidlige menarke, sen menopause eller ikke å ha vært gravid. Sen menarke, antall graviditeter og bruk av hormonell prevensjon ser ut til å beskytte mot endometriose. Som nevnt tidligere kan det være en fordel å ikke ha for mange menstruasjoner i livet.
Det er ikke alltid en direkte sammenheng mellom mengde endometriose som gynekologen finner ved kikkhullsoperasjon, og symptomer. Enkelte kvinner har tilfeldig rikelig funn, mens andre har en liten knute og enorme smerter.
Komplikasjoner og følgetilstander
Blødninger og lokal inflammasjon fører til smerter og dannelse av arrvev. Dette kan gi sammenvoksninger og en kronisk smertetilstand. Rundt 25 % av kvinner som har kroniske bekkensmerter, har endometriose.
Både sammenvoksninger og inflammasjon gjør at kvinner med endometriose har økt risiko for infertilitet. Endometriose er en av de viktigste årsakene til infertilitet hos kvinner.
Friske organer kan i noen tilfeller bli alvorlig skadet dersom endometriosevevet vokser og brer seg inn i friskt vev. Det kalles ofte for dypt infiltrerende endometriose og kan både gi komplikasjoner i tarm eller ureter. Kvinner med sykliske rektalblødninger skal av den grunn henvises med en gang til spesialist.
Forekomst
Det er vanskelig å si nøyaktig hvor mange som har endometriose, men det antas at rundt 5–10 % av kvinner i reproduktiv alder rammes. Blant disse er det stor variasjon i symptomer og komplikasjoner.
Mens endometriose oftere ser ut til å ramme unge kvinner, oppstår adenomyose typisk rundt 40–50-årsalderen. Det rammer trolig også flere: 20–35 % av alle kvinner.
Mange kvinner rammes både av endometriose og adenomyose.
Symptomer
For dem som har plager, er det mest vanlige at de kommer med kraftige menstruasjonssmerter. Ofte er smertene så alvorlige at de er hjemme fra skole eller jobb i noen dager. Vanlig smertelindring ved menssmerter, som ibuprofen, naproksen eller paracetamol, hjelper ofte ikke. Plagene kommer gjerne i dagene før menstruasjon og kan vare litt ut i menstruasjonen. Over tid kan plagene bli kroniske, særlig hvis det er arrvev og sammenvoksninger.
Symptomene varierer også ut fra hvor endometriosen sitter. Dette kan være dype støtsmerter ved samleie, oppblåsthet, blødninger fra tarm, endret avføring, svie eller smerter ved vannlating. Ikke uvanlig sees både feber og tretthet.
Kvinner med endometriose blir ofte diagnostisert med PMS, irritabel tarm, bekkeninfeksjoner og urinveisinfeksjoner, uten at behandling har hjulpet. Derfor er det viktig å ta en god anamnese og henvise videre til spesialist ved mistanke.
Ved adenomyose er det også vanlig med menstruasjonssmerter og kraftige blødninger, som skyldes en forstørret livmor med økt endometrieoverflate. Smerter ved samleie er mindre vanlig.
Utredning
Det kan være vanskelig å skille mellom de kvinnene som har dysmenoré grunnet endometriose, og de som har primær dysmenoré som ikke skyldes sykdom. Diagnostisering kan være vanskelig, og det at mange ikke føler seg trodd eller tatt på alvor, er nok skyld i at det gjennomsnittlig tar seks–syv år før diagnosen endometriose blir stilt. Dessverre har for mange i altfor mange år tatt smertestillende og ventet til at det skal gå over. Her spiller helsesykepleiere en viktig rolle, da de kan være den første en ung jente forteller om plagene sine til.
De viktigste diagnostiske spørsmålene er om kvinnen må være hjemme fra jobb eller skole grunnet smerter ved menstruasjon, og om vanlig smertestillende har effekt. Hvis de også har familiemedlemmer med endometriose, er sannsynligheten for diagnosen svært stor.
Ta kvinnen på alvor og kartlegg blødningsmønster og smerter. Hvilke smertestillende medikamenter har hun forsøkt, og hvilke har hatt noen effekt? Har hun brukt hormonelle prevensjonsmidler, og har noen av disse hatt effekt på smertene? Har hun dype støtsmerter ved samleie? Hva var tidspunkt for menarke?
Ved mistanke om endometriose ut fra sykehistorien bør pasienten henvises videre til en gynekolog.
Gynekologen vil ta en anamnese, gjøre en gynekologisk undersøkelse og deretter en ultralyd via skjeden (transvaginal ultralyd). En ultralyd kan synliggjøre eventuelle endometriomer (blodfylte cyster, også kalt sjokoladecyster), og endometriose i nærheten av livmoren kan sees om operatøren har god erfaring med dette. Det er ikke lett å se endometriose på ultralyd, og av og til rekvireres det MR som kan se dypt infiltrerende endometriose. Likevel er gullstandarden for diagnosen kikkhullskirurgi med vevsprøve til histologi. Denne undersøkelsen ønsker man ikke å gjøre unødvendig, da undersøkelsen i seg selv kan gi senkomplikasjoner. I tillegg er kikkhullskirurgi også et behandlingsalternativ, og vurdering av behovet vil gjøres på en gynekologisk avdeling.
Behandling/terapi
Endometriose er en kronisk tilstand, men siden endometriosevekst styres av hormoner, vil det ofte bli en bedring etter overgangsalder. De med svært alvorlig endometriose kan få en behandling hvor de blir hormonelt satt i en kunstig overgangsalder. På samme måte vil mange oppleve mindre symptomer under en graviditet. Kroniske plager som skyldes arrvev og sammenvoksninger, vil derimot vedvare også etter overgangsalderen.
Behandling vil være forskjellig ut fra symptomer, funn og livssituasjon.
VIKTIGE BEHANDLINGSMÅL |
|---|
|
Den viktigste primære behandlingen for å stoppe veksten av endometriosevevet er hormonell behandling. Førstevalg er vanlige kombinasjons-p-piller med så lang syklus som mulig. Pasienten bør altså «hoppe over mensen», og oppfordres til så få blødninger som mulig. Studier viser også at hormonspiral er en god behandling. Den inneholder gestagen, som har en direkte effekt på endometriet, som igjen hindrer blødninger hos de aller fleste. Det legges ofte inn hormonspiral etter laparoskopi. Tidligere var det vanlig å bruke p-sprøyte, men det har ikke vist seg å være bedre enn å bruke p-stav.
Hormonspiral er også en vanlig behandling av adenomyose. Alternativet er hysterektomi, det vil si å fjerne livmoren.
Ved manglende effekt ved hormonell prevensjon eller barneønske bør man henvise til gynekologisk avdeling med god erfaring innenfor oppfølgning og behandling av endometriose.
Oppfølging
Kvinner som behandles med hormonell prevensjon, må følges opp med nye avtaler for å sjekke om behandlingen har ønsket effekt. For mange som har adenomyose i tillegg, vil ikke behandlingen alltid hjelpe.
Mange av kvinnene med endometriose kan i tillegg slite med kronisk tretthet og utmattelse, på samme måte som ved andre kroniske smertetilstander. Sykdommen er ikke synlig, og har ikke alltid vært så kjent, hverken hos helsepersonell eller folk flest. Dessverre er det derfor mange som har blitt oversett, og som har følt seg lite ivaretatt. Det er vist i studier at disse kvinnene har dårligere livskvalitet enn mange andre grupper med kroniske smerter, og for mange medfører sykdommen psykiske plager. Psykoterapi kan derfor være aktuelt for noen.
Smerter ved samleie kan føre til et problematisk seksualliv og problemer i parforholdet. Sexologisk rådgivning kan være aktuelt for kvinner med mye smerter ved samleie. Fysioterapeut og smerteterapeut kan hjelpe med å bedre hverdagen for dem med kroniske smerter.
Polycystisk ovariesyndrom
Polycystisk ovariesyndrom (PCOS) er et syndrom hvor de vanligste symptomene er uregelmessig og sjelden menstruasjon, vektoppgang, kviser og økt behåring. Årsaken til plagene er økt testosteron og andre androgene hormoner. De fleste får også insulinresistens. Vi regner med at cirka 15 % av alle fertile kvinner har PCOS.
Etiologi og patogenese
PCOS skyldes hormonelle forstyrrelser med økning av kjønnshormonet LH og økt insulinresistens. Økt LH og høyere insulin i blodet vil gi økt produksjon av androgene hormoner. I tillegg blir leverens produksjon av Sexhormonbindende globulin (SHBG) lavere. SHBG binder fritt testosteron i blodet, og mindre SHBG vil derfor gi mer fritt testosteron i blodet. Dette er igjen med på å bidra til endret menstruasjonssyklus og kan føre til økt behåring og akne.
Årsaken er ikke helt kartlagt, og det kan være snakk om flere undergrupper av PCOS med forskjellige årsaksmekanismer. Det er nok sammensatte årsaker, og mye tyder på at gener, livsstil og påvirkning av mors hormoner i fosterstadiet spiller en rolle. Symptomene kan komme i forbindelse med vektoppgang, eller vektoppgang kan forverre symptomene. Det er likevel ikke vektøkning i seg selv som er den underliggende årsaken til PCOS.
Komplikasjoner og følgetilstander
I tillegg til kviser og hårvekst påvirkes modning av egg, som kan gi menstruasjonssyklus uten eggløsninger. Da vil det bli små cyster på eggstokkene i stedet. Dette vil igjen føre til blødningsforstyrrelser og nedsatt fertilitet.
Mangel på eggløsninger gjør at det ikke blir dannet progesteron fra det gule legemet. Det vil gi en kontinuerlig påvirkning av østrogen på endometriet som kan gi økt risiko for endometriekreft. Det er derfor ikke anbefalt at det er under fire bortfallsblødninger per år uten å få tilført gestagen. Hormonell prevensjon inneholder gestagen. Gestagenet i kombinasjonspreparater vil beskytte endometriet selv om man hopper over blødninger og ikke har bortfallsblødninger. Prevensjon med kun gestagen vil gi beskyttelse, selv ved amenoré. Se kapittel 1 om prevensjonstypene.
Insulinresistens vil kunne føre til metabolsk syndrom, som kan gi økt risiko for diabetes type 2 i tillegg til hjerte- og karsykdommer.
Forekomst
PCOS er en av de vanligste hormonelle forstyrrelsene blant fertile kvinner, og rammer så mange som 15 %. Det er også en hyppig årsak til infertilitet.
Symptomer
PCOS vil kunne gi svært forskjellige symptomer fra person til person. De vanligste symptomene er uregelmessig og sjelden menstruasjon, eventuelt bortfall av menstruasjon (amenore), økt hårvekst i ansikt og resten av kroppen samt mer kviser og uren hud. Noen sliter med høy BMI, og en fettfordeling med mest fett rundt magen.
Utredning
I dag følger man Rotterdam-kriteriene, og minst to av tre kriterier skal være oppfylt for å stille diagnosen PCOS:
- Oligoamenoré eller uregelmessig mens: Det vil si mindre enn åtte menstruasjoner per år, eller menstruasjonssyklus under 21 dager eller over 35 dager. Uregelmessig mens er vanlig de første 3 årene etter menarke og før menopause, og da gjelder ikke dette kriteriet.
- Hyperandrogenisme: Enten kliniske tegn med økt behåring og vedvarende plager med akne, eller ved økt testosteron og lavt SHBG ved blodprøve.
- Polycystiske eggstokker: observert med ultralydundersøkelse.
Hos kvinner under 19 år er polycystiske eggstokker vanlig funn ved ultralyd. De har også fysiologisk høyere nivå av testosteron, være plaget med akne og de kan ha uregelmessige og sjeldne menstruasjoner. Det er derfor god klinisk praksis å ikke stille denne diagnosen hos kvinner yngre enn 19 år, og man bør derfor ikke henvise yngre jenter med uregelmessig menstruasjon til ultralyd for å stille diagnosen PCOS. Har man stor mistanke om hormonforstyrrelser hos dem yngre enn 18 år, bør de henvises til pediater.
Hvis kvinnen bruker hormonell prevensjon, er det ikke mulig å måle hormonmengden i blodet, og hormonell prevensjon bør seponeres to–tre måneder før blodprøvetaking. Man bør ikke seponere prevensjon kun for å ta slike hormonprøver hvis kvinnen har behov for prevensjon, eller hos kvinner som bruker p-piller og har god effekt av disse.
Behandling
Behandling vil være ulik ut fra symptomer og funn og ut fra kvinnens livssituasjon.
VIKTIGE BEHANDLINGSMÅL |
|---|
|
Ofte handler det om livsstilsendringer. For kvinner med overvekt er vektnedgang svært effektivt for å redusere symptomene. Trening kan bidra både til vektnedgang og kan senke insulinresistensen. I tillegg har røykestopp også vist å gi lindring av symptomer.
Mange har god effekt av diabetes-medikamentet Metformin, som senker blodsukkeret, øker insulinfølsomhet, gir nedsatt appetitt og vektnedgang. Denne behandlingen kan startes opp hos overvektige PCOS-pasienter uten at de har påvist diabetes type 2.
For kvinner med behov for prevensjon bør man velge østrogenholdig prevensjon (kombinasjonspreparat) så fremt kvinnen ikke har noen kontraindikasjoner. Østrogen vil også indirekte bidra til å senke testosteron, noe som kan hjelpe mot uren hud. I tillegg gir kombinasjonspreparater god regulering av blødningene.
Hvis østrogen er kontraindisert, kan man gi et rent gestagenpreparat som prevensjon. Gestagenet vil redusere risiko for endometriecancer selv om kvinnen ikke har bortfallsblødninger. Prevensjon med bare gestagen vil derimot ikke hjelpe mot akne.
Kvinner uten prevensjonsønske som har mindre enn fire menstruasjoner i året, kan gis syklisk progesteron for å fremkalle bortfallsblødninger. To likeverdige alternativer:
- Provera 10 mg i 10 dager
- Primolut-N 5 mg x 3 i 10 dager
Ved graviditetsønske kan man henvise til spesialist for å starte med medikamenter som stimulerer ovulasjon.
Ved kraftige symptomer kan det være nødvendig med oppfølging hos gynekolog.
For økt hårvekst og akne kan man henvise til hudlege. Det er mulighet for elektrolyse av hårfollikler eller laserbehandling for å redusere hårvekst. Denne må gjøres jevnlig for å beholde resultatet. Det er ikke alle hudtyper som egner seg for denne behandlingen. Det gis ingen refusjon for laserbehandling ved PCOS, så kvinnen må betale for slik behandling selv.
Oppfølging
PCOS gir økt risiko for diabetes type 2. Det er derfor anbefalt å screene denne gruppen for diabetes minst annethvert år. Hos kvinner med høy BMI eller andre risikofaktorer for hjerte- og karsykdommer bør i tillegg blodtrykk og blodprøver for lipider og kolesterol sjekkes jevnlig. For dem med symptomer som uren hud, vektoppgang og hårvekst kan dette ha en effekt på selvbildet. For dem med barneønske kan det være bekymringer rundt dette. Det er viktig å høre med pasienten hvordan tilstanden også påvirker livet ellers.
Svangerskap, svangerskap utenfor livmoren og spontanabort
INNLEDNING |
|---|
|
Svangerskap stadfestes eller utelukkes med graviditetstest. For kvinner som ikke ønsker å bli gravide, vil en negativ test være en god anledning til prevensjonsveiledning. En positiv test kan for disse kvinnene være en betydelig belastning, og en skal derfor bruke god tid og formidle støtte og nærhet ved konsultasjoner med gravide kvinner. Den videre oppfølgingen etter kvinnens ønske må prioriteres. Ekstrauterin eller ektopisk graviditet betyr at et befruktet egg implanteres utenfor livmoren. Ved et svangerskap utenfor livmoren er det vanligst at det befruktede egget fester seg i en eggleder. Ekstrauterin graviditet (forkortes noen ganger som XU) er en potensielt livstruende tilstand og kan forårsake alvorlige indre blødninger. Smerter tidlig i svangerskapet skal vekke mistanken. Noen ganger kommer symptomene på en XU allerede før kvinnen har oppdaget at hun er gravid. XU skal derfor alltid være en differensialdiagnose hos kvinner i fertil alder med akutte magesmerter. |
Graviditet
En positiv graviditetstest vil skape sterke reaksjoner, om graviditeten er ønsket eller ikke. For de aller fleste som blir uønsket gravid, vil det føre til både vanskelige tanker og valg hvor mange føler at de står alene. Med god støtte fra helsepersonell vil mye gjøres lettere. Det er da viktig å veilede på en sånn måte at personen finner ut av egne ønsker.
Første kontakt
Hvis en kvinne har en uteblitt menstruasjon, selv om hun ikke nødvendigvis tror hun kan være gravid, bør hun få tatt en graviditetstest. Testen kan teoretisk være falsk negativ om den tas for tidlig, og det kan ta tre uker fra et ubeskyttet samleie til graviditetstesten blir positiv. Jo raskere hun vet om hun er gravid, jo enklere blir det å planlegge den videre oppfølgingen.
Hvis ikke kvinnen har tatt en test før hun kommer, er det lurt å snakke med henne før du tar testen. Forsøk å få frem om kvinnen frykter eller håper at hun kan være gravid. Spør også hva hun har tenkt å gjøre om testen blir positiv. På den måten har dere et godt utgangspunkt for den videre samtalen etter at svaret på graviditetstesten foreligger. Det er ikke nødvendig med underlivsundersøkelse tidlig i svangerskap, hvis det ikke foreligger plager. Testing for seksuelt overførbare infeksjoner (SOI), som klamydia, gjøres på indikasjon.
Anamnese
Lengden på svangerskap regnes ut fra dato for første dag av siste menstruasjon. Kartlegg vanlig syklus (lengde og regelmessighet), tidspunkt for samleie(r) og om det foreligger symptomer som kvalme eller ømme bryster. Hvis det er brukt prevensjon, er det greit å forhøre seg om prevensjonssvikt.
Både smerter og småblødninger er vanlig i første trimester. Så lenge blødningen er mindre enn mens, og smertene ikke forverrer seg, trenger det hverken bety at det er en spontanabort eller graviditet utenfor livmoren.
Informasjon ved negativ test
Det er viktig å forklare kvinnen at en negativ test kan bli positiv senere hvis det ikke er gått tre uker siden siste ubeskyttede samleie. Avtal derfor ny konsultasjon om en–to uker dersom menstruasjonen fremdeles uteblir. Det går også an å bestille blodprøve for å se etter HCG i blodet. Forklar i tillegg kvinnen at uteblitt menstruasjon kan ha mange årsaker.
Om hun ikke bruker prevensjon, er det en god anledning for veiledning og motivering for prevensjonsbruk. Hvis hun har brukt prevensjonen feil, er det viktig å gi brukerveiledning eller tilby bytte til en annen type prevensjon.
Informasjon ved positiv test
Falskt positiv test ser vi bare etter svangerskap utenfor livmoren eller de første ukene etter en spontanabort.
Ønsket svangerskap
Dersom svangerskapet er ønsket, bør hun henvises til fastlege eller til helsestasjonen for videre oppfølgning og svangerskapskontroller. Helsestasjonen vil også følge opp etter fødsel. De fleste velger å gå annenhver gang til fastlege og jordmor. Svangerskapskontroller i det offentlige er gratis. Fra 1. januar 2022 vil gravide som ved termin er 35 år eller eldre, ha rett til NIPT og tidlig ultralyd. NIPT står for non-invasive prenatal test, og er en blodprøve som kan påvise kromosomavvik. I løpet av 2022 vil det også innføres tilbud om ultralydundersøkelse for alle gravide rundt uke 12 i svangerskapet (uke 11+0-13+6). I tillegg er det ultralydundersøkelse i uke 18.
Kvinner flest har behov for mye informasjon, og det er lurt å starte med å si at de ikke bør google, men heller forholde seg til kvalitetssikrede nettsider som www.helsenorge.no/gravid. Fortell kvinnen at hun skal ta daglig tilskudd av folat, som kan kjøpes reseptfritt på apotek, til og med tolvte svangerskapsuke. Kartlegg røyking, medikament- og rusmiddelbruk, og gi eventuelle råd om å slutte. Dersom hun ønsker hjelp med økonomiske og sosiale forhold, henvises hun til NAV.
Uavklart ønske eller ønske om svangerskapsavbrudd
Dersom svangerskapet ikke er ønsket eller kvinnen er usikker, bør hun få en utvidet konsultasjon. Det å finne ut at hun er gravid uten å ønske det, er ofte en psykisk belastning. Derfor er det viktig å bruke god tid, formidle støtte og nærhet og svare på kvinnens umiddelbare spørsmål.
Det er viktig å ha en direkte dialog og ofte viktig å spørre konkret om hva hun ønsker å gjøre. Fortell at i de tolv første ukene av svangerskapet er det opp til kvinnen selv å bestemme om hun vil ta abort. Forklar at svangerskapslengden regnes fra første dag i siste menstruasjon, og beregn hvor langt på vei hun er, sammen med kvinnen.
Kvinner over 16 år som ønsker abort, kan ringe direkte til sykehuset for å avtale en time. For mer informasjon og oversikt over sykehus som tilbyr abort, med telefonnummer og åpningstid, kan kvinnen gå inn på nettsidene til Sex og samfunn: https://sexogsamfunn.no/abort
Dersom kvinnen er under 16 år og ønsker abort, har de med foreldreansvaret (eller verge) i utgangspunktet anledning til å uttale seg. Det kan gjøres unntak fra dette for pasienter mellom 12 og 16 år, les mer om dette i kapittel 2.3 Selvbestemt abort.
Det kan være vanskelig, men veldig viktig å veilede en kvinne som ønsker abort. Du skal hele tiden huske på at en abort er hennes eget valg, og informasjonen bør tilpasses hennes livssituasjon og være saklig og nøktern. Vis forståelse og empati, men vær tilbakeholden med å gi personlige råd, selv om de er velmente. Selv om kvinnen kommer til timen med partner eller foreldre, bør deler av konsultasjonen være alene med pasienten, da det ikke alltid er lett å vite om de som følger henne, også påvirker kvinnens svar og forståelse av informasjon. Kvinnen må være klar over at det til syvende og sist bare er hun selv som bestemmer.
Det er naturlig at kvinnen trenger å tenke på hva hun vil, da mange vil oppleve det som et sjokk å få en positiv test. For andre kan det bekrefte noe som hun har brukt mye tid på å bekymre seg for, og kan utløse engstelse og håpløshet. Gi derfor pasienten tid om hun trenger det, og gjør en avtale for en ny konsultasjon. Gi henne også telefonnummer og åpningstider i tilfelle hun trenger å kontakte dere tidligere.
Selv om kvinnen er usikker, er det viktig for henne å komme frem til en beslutning. Av og til vil hun trenge hjelp til å kartlegge hva som hindrer henne i å ta beslutningen. Det kan være vanskelig å sortere meninger og følelser omkring framtid, partner, foreldre og frykt for inngrepet eller bivirkninger. Snakk med kvinnen om hennes sosiale nettverk og hvor hun kan få støtte. Mange finner god støtte i å snakke med partner, venner eller familiemedlemmer.
Kvinnen kan kontakte NAV eller sosionom på sykehuset (hvis sykehuset har dette) dersom hun ønsker å orientere seg om økonomiske rettigheter knyttet til et gjennomført svangerskap. Kliniske sosionomer er i tillegg også flinke til å veilede kvinner som synes det er vanskelig å ta valget. Det går også an å kontakte rådgivningstjenesten Amathea.
Svangerskap utenfor livmoren
Svangerskap utenfor livmoren kalles også for ekstrauterin graviditet, som ofte forkortes til XU. Noen ganger brukes også betegnelsen ektopisk svangerskap. Graviditeten setter seg da vanligvis i egglederen og kan potensielt sett være livstruende og forårsake store indre blødninger. Smerter tidlig i svangerskapet skal vekke mistanke, og alle fertile kvinner med akutte nedre magesmerter bør sjekkes for graviditet for å utelukke en XU. Likevel er det viktig å huske på at det også er normalt med lave buksmerter i en graviditet inne i livmoren, som ofte kommer av at livmoren vokser. Dersom denne smerten raskt forverrer seg, kan dette representere en XU.
Hvor vanlig er det?
Mellom 1–2 % av alle graviditeter er ektopiske.
Etiologi og patogenese
I over 95% av tilfellene vil en XU være festet i en eggleder, men den kan også feste seg på eggstokker, i bukhulen eller en sjelden gang livmorhalsen.
Som regel skjer sammensmeltingen av egg- og sædcellene i egglederen. Innsiden av egglederne er dekket av små flimmerhår som børster det befruktede egget videre ned mot livmoren. Er flimmerhårene ødelagte, eller deler av egglederen blokkert, vil transporten bli vanskeligere eller stoppe opp. Det skjer blant annet etter tidligere infeksjoner.
For mange kvinner påvises det ingen årsak til en XU, men mulige risikofaktorer er:
- Tidligere XU gir økt risiko for nye.
- Infeksjon eller inflammasjon i bekkenet og buken som kan skade tubene (for eksempel endometriose, bekkeninfeksjon eller blindtarmbetennelse)
- Fertilitetsbehandling (både IVF og hormonbehandling)
- Røyking (jo flere sigaretter, desto høyere risiko, kan gi nedsatt ciliefunksjon)
Komplikasjoner og følgetilstander
Hvis en graviditet har festet seg i egglederen, vil dette etter hvert medføre intense smerter, stort sett på en side. Hvis den i tillegg sprekker, vil kvinnen oppleve en kraftig forverring av smertene. Det vil da vanligvis bli en stor blødning i buken som igjen kan føre til at kvinnen går i sjokk. Hun må da så raskt som mulig bringes til en gynekologisk avdeling og må med all sannsynlighet gjennom en akutt salpingektomi (kirurgisk fjerning av egglederen).
Det å ha gått gjennom en XU tidligere gir redusert fertilitet og økt risiko for en ny XU.
Symptomer
Det typiske sykdomsbildet er akutt innsettende smerter og eventuelt sparsom vaginalblødning etter 4–9 ukers amenoré. Symptomene er avhengig av stadium av sykdommen:
I det symptomløse stadiet er graviditeten i tidlig utvikling og intakt i egglederen. Kvinnen har sjelden svangerskapssymptomer, og graviditetstesten trenger ikke å være positiv. Denne kliniske situasjonen er vanskelig å oppdage for både pasient og lege.
Det symptomfattige stadiet starter oftest 7 uker etter siste menstruasjon, men kan starte så tidlig som etter 4 uker. Amenoré er et viktig symptom, men kvinnen kan ha langvarige småblødninger sammen med lavtsittende magesmerter. Smertene er ikke alltid så intense i starten, oftest ensidig, og kan stråle opp mot skulder eller rygg. Graviditetstesten er oftest positiv, men ved ekstrauterin graviditet kan hCG-konsentrasjon være lavere enn ved intrauterine graviditeter, slik at graviditetstester med lav sensitivitet ikke alltid blir positive i det tidlige stadiet. Det går da an å ta serum-hCG-tester i serie med 48 timers mellomrom. Hvis det ikke er opp mot en fordobling av verdien, kan det tyde på en ekstrauterin graviditet.
I sjokkstadiet får kvinnen akutte og intense abdominalsmerter. Det vil vanligvis være en sprukket eggleder som kan gi blødning ut i bukhulen. Mange beskriver smerten som «noe som har revnet». Besvimelse er ikke uvanlig. Ved kraftig blødning kan det gi blodtrykksfall og eventuelt sirkulasjonssjokk. Dette er en livstruende tilstand. Som oftest vet ikke kvinnen at hun er gravid. Kvinnen kan også gå rett til dette stadiet uten andre symptomer på forhånd.
Utredning
Det skal alltid utføres en graviditetstest ved akutte magesmerter hos fertile kvinner.
Ved magesmerter og positiv hCG skal vakthavende på nærmeste gynekologiske avdeling kontaktes for å avtale en time for øyeblikkelig hjelp.
Behandling
Gynekologen på sykehuset vil vurdere om pasienten skal behandles konservativt eller opereres med laparoskopi og salpingektomi, som er det vanligste.
Ved tidlig oppdaget XU kan man vente og se om det ender i en tubarabort (graviditeten aborteres ut i bukhulen), og om det hele går over av seg selv. Cellegiften metotrexat brukes en sjelden gang som behandling fordi den stanser veksten av graviditeten og får graviditeten til å støtes ut.
Oppfølging
Kvinnen kan ha økt risiko for nye ekstrauterine svangerskap, og bør derfor følges opp nøye ved graviditetsønske eller få tilbud om prevensjon for å hindre graviditet dersom det ikke er barneønske.
Spontanabort
Spontanabort skjer ofte tidlig i svangerskapet. For mange kan den komme så tidlig at det oppfattes som en vanlig, litt forsinket menstruasjon. Spontanaborter kan også forveksles med ekstrauterine graviditeter, spesielt hvis blødningene vedvarer og er sparsomme.
Etiologi og patogenese
Definisjonen av en spontanabort er en graviditet som stopper opp eller går til grunne før uke 22. Etter uke 22 vil det kalles en prematur fødsel eller en dødfødsel.
Det er vanlig å dele spontanaborter i tidlig eller sene, avhengig av om det skjer før eller etter uke 12. De fleste spontanaborter (80 %) skjer i det første trimesteret.
En spontanabort kan være en komplett spontanabort hvor livmorslimhinnen er under 15 mm og blødningene har stanset, eller en inkomplett spontanabort.
Mange kvinner velger på et tidlig tidspunkt å gjøre en ultralyd, vanligvis privat, for å se om alt er normalt, og får beskjed om at hjertet ikke slår. Da kalles det for en missed abortion eller MA. Har det vært en blødning, kalles det for en inkomplett spontanabort, og det vil være varierende mengder med rester inne i livmoren som vurderes med ultralyd på den gynekologiske avdelingen. Det er forskjell på den videre oppfølgingen ut fra hva slags spontanabort det er.
Over 80 % av spontanabortene kommer av genetiske feil og kromosomavvik eller andre feil ved fosteret og plommesekken, slik at fosteret uansett ikke ville vært levedyktig. For de fleste er det ingen økt risiko for en ny spontanabort, og heller ikke nødvendig med noen utredning.
Utenom feil hos fosteret eller plommesekken er det sett at røyking, høyt alkoholinntak, lav vekt eller høy BMI kan være risikofaktorer. Infeksjon hos mor gir økt risiko, og det samme hvis kvinnen har en spiral i livmoren.
Ved tre spontanaborter etter hverandre vil man velge å utrede videre for å lete etter mulige årsaker. Dette kalles habituell abort. Man vil vurdere genetiske årsaker, se etter anatomiske forhold hos mor som muskelknuter, svak livmorhals eller arrvev i livmoren. Det kan også skyldes infeksjoner eller sykdom hos mor. Ved habituell abort vil også mannlig faktor vurderes.
Komplikasjoner og følgetilstander
For de fleste vil en spontanabort ikke etterlate seg noen fysiske senkomplikasjoner, men det er viktig å huske at kvinnens opplevelse av spontanaborten kan være traumatisk. Mange opplever sorg og kan føle det tungt i etterkant. Det er dessverre mange eksempler på at kvinner ikke har fått den støtten de ønsket ved sykehuset etter spontanabort, og derfor kan det være viktig å sette av litt tid til samtale før kvinnen skrives ut.
Dersom det er rester etter en spontanabort, kan hun oppleve vedvarende blødninger og en sjelden gang infeksjon. Hun bør da henvises tilbake til den avdelingen hun har fått behandlingen fra.
Hvor vanlig er det?
Antageligvis ender rundt 20 % av alle graviditeter som en spontanabort, men tallene er usikre. Grunnen til at det er vanskelig å vite nøyaktig, er at mange spontanaborter skjer så tidlig at det bare oppleves som en unormal mens.
Hvis man finner et levedyktig foster i uke 8, er det kun 3 % sannsynlighet for spontanabort. Det er større risiko for spontanabort jo eldre kvinnen er. En kvinne på 40 har opp mot en 40 % sjanse for at graviditeten ender i en spontanabort.
Symptomer
Blødninger og magesmerter er vanligste symptomer. Det er viktig å utelukke ekstrauterint svangerskap hvis det er kraftige magesmerter og blødninger og positiv graviditetstest. Noen ganger vil det komme klumper eller vev ut av skjeden ved en spontanabort, men det kan være vanskelig å skille koageler fra graviditetsvev. At kvinnen får et større koagel eller vev støtt ut ved menstruasjon, er ikke nødvendigvis en spontanabort, og kan være helt normalt.
Diagnose/utredning
Ved en gynekologisk undersøkelse vil man kunne se om livmorhalsen har begynt å åpne seg, eller om abortprodukter kommer ut fra livmoren. I tillegg kan det være aktuelt å måle hCG ved blodprøve, beta HCG, og gjenta målingen etter 48 timer. Hvis verdiene er fallende, er det tegn på spontanabort.
En ultralydundersøkelse er viktig ved mistanke om ekstrauterint svangerskap og for å vurdere svangerskapet.
En ultralydundersøkelse kan være usikker tidlig i svangerskapet, og da brukes oftest to beta HCG-målinger. Etter uke 8 er det kun ultralyd som kan bekrefte en abort. Er ultralydundersøkelsen usikker, vil den bli gjentatt etter 7–10 dager med nye beta hCG-prøver.
Gravide kvinner med kraftige magesmerter og blødninger bør vurderes for ekstrauterint svangerskap på sykehuset raskt.
HCG |
|---|
|
Avventende
Ved mindre magesmerter og sparsomme blødninger i 1. trimester eller tidlig i 2. trimester kan man avvente og se hvordan det går. For de fleste vil spontanaborten gå naturlig uten videre komplikasjoner. Alle bør få tilbud om smertestillende etter behov. Skjer dette i første trimester, kan det tas en hCG-kontroll som blodprøve etter noen dager for å se etter fallende nivåer.
Er det blødninger uten magesmerter tidlig i 2. trimester, kan kvinnen henvises til gynekolog for ultralydundersøkelse etter et par dager. Ta beta hCG som kan kontrolleres etter noen dager sammen med ultralyd.
Medisinsk
Ved inkomplett abort der det er svangerskapsprodukt synlig i livmoren, bør kvinnen få medisinsk behandling. Det blir gitt misoprostol sammen med kvalmestillende på sykehuset. Det er ikke nødvendig med ny sjekk før etter to uker om det ikke er tegn på komplikasjoner.
Kvinner som har store blødninger, eller risiko for store blødninger, bør legges inn på sykehuset. Dette gjelder særlig der hvor fosteranlegg er over ni uker, eller hvis kvinnen har lang reisevei.
Kirurgisk
Ved infeksjon eller mislykket medisinsk behandling vil man velge kirurgisk utskrapning.
RH-negative
Er kvinnen rhesus negative, bør hun få anti-D rhesus profylakse innen 72 timer ved kirurgisk behandling og ved spontanabort etter uke 12. Om det bør gis før uke 12 er det ingen prosedyrer på.
Oppfølging
Etter spontanabort er det normalt med småblødninger og endret utflod de første to ukene etterpå. Mensen kommer først tilbake etter mellom fire og åtte uker. At mensen kommer tilbake, er et tegn på at kroppen er tilbake til normal rytme igjen.
Det er viktig at kvinnen får god informasjon om å kontakte helsepersonell ved økende blødninger, feber og tiltakende smerter. Mange kan også trenge en samtale i etterkant. Sorg over at svangerskapet er over, eller frykt for ny spontanabort kan være viktig å få snakket om.
Kvinnen bør få informasjon om at de aller fleste får et vellykket svangerskap etter spontanabort. Ved flere enn tre spontanaborter bør det gjøres en ytterligere utredning.
Selvbestemt abort
INNLEDNING |
|---|
|
Abortloven i Norge gir kvinner selv retten til å velge abort før svangerskapsuke 12. Etter uke 12 kan kvinnene fortsatt søke om abort, men søknaden må godkjennes av en nemnd. Disse nemndene er omdiskutert. Er kvinnen under 16 år, skal foresatte eller verge til kvinnen få uttale seg og få informasjon, dersom ikke særskilte grunner taler mot dette. Abort er gratis for kvinner som bor i Norge. Helsepersonell er pliktig å gi informasjon om inngrepets art og medisinske virkning før aborten. Det finnes to forskjellige typer metoder, medisinsk abort og kirurgisk abort. Medisinsk abort skal initieres på sykehus, men er det før uke 9, kan det tilbys hjemmeabort. Kvinnen har krav på å få informasjon om hvilke støtteordninger samfunnet kan gi hvis hun velger å fullføre svangerskapet, men denne informasjonen skal kun gis hvis kvinnen selv gir uttrykk for at hun ønsker det. Det samme gjelder prevensjonsveiledning. |
Lovgivning:
Abortlovens lover og forskrifter skal følges av alt helsepersonell som har kontakt med gravide kvinner. Viktige punkter i abortloven er:
- Det er selvbestemt svangerskapsavbrudd innen utgangen av 12. svangerskapsuke (§ 2). Det er kvinnen selv som bestemmer om hun vil motta råd fra helsepersonell, partneren, foreldre eller andre.
- Etter utgangen av 12. svangerskapsuke skal begjæring om abort behandles i nemnd, men også her er det langt på vei kvinnen som bestemmer om hun vil avbryte svangerskapet (§§ 2 og 7).
- Det er ingen tvungen informasjon eller rådgivning ut over «opplysning om inngrepets art og medisinske virkninger». Bare dersom kvinnen ber om det, skal hun gis informasjon og veiledning om den bistand samfunnet kan tilby henne (§ 5). Helsepersonell er pålagt å tilby prevensjonsveiledning hvis kvinnen ønsker dette (§ 14).
Henvisning
Kvinnen kan selv ringe direkte til sykehuset for å bestille en time uten henvisning fra lege eller helsesykepleier. Oversikt over nærmeste gynekologiske avdeling som utfører abort, kan man finne på Sex og samfunn sine hjemmesider www.sexogsamfunn.no/abort. Det er viktig å informere kvinnen om at hun blir spurt om første dag i siste menstruasjon, og at hun vil få en time til forundersøkelse med ultralyd.
I Norge er det foreløpig bare gynekologiske avdelinger på sykehus som tilbyr aborter. I 2015 ble det satt i gang med et toårig prøveprosjekt som ga avtalespesialister i fødselshjelp og kvinnesykdommer adgang til å tilby medikamentell abort før utgangen av 9. svangerskapsuke, hvor kvinner også kunne få tilbud om abort hos avtalespesialister utenfor sykehuset. Resultatet viste at kvinnene som var med i studien, var tilfredse. Det ga større valgfrihet for abortsøkende kvinner, og de opplevde abortbehandling hos avtalespesialist som trygt. Det er likevel ikke blitt til at praksisen er endret slik at abort kan tilbys utenfor sykehus.
Pris
Svangerskapsavbrudd er gratis (ingen egenandel) for norske statsborgere og kvinner som har asylsøkerstatus/lovlig opphold i Norge, det vil si de som har medlemskap i folketrygden og dermed rettigheter fra NAV.
Abortsøkende kvinner har også rett til å få dekket reiseutgiftene til sykehuset. Det vanlige er at hun legger ut for reisen selv og krever refusjon i etterkant fra Pasientreiser. For informasjon om andre rettigheter utenom transport kan kvinnen ringe 800HELSE, 80043573.
Turister og andre utenlandske statsborgere, også EU-borgere, må betale inngrepet selv. Til tross for dette kan man ikke kreve forhåndsbetaling for et abortinngrep dersom hun ikke kan betale for seg før inngrepet.
Prisene kan variere fra sykehus til sykehus. Ved Oslo universitetssykehus (2021) er prisen for en forundersøkelse 1675 kroner. Hvis det skal utføres hjemmeabort, får kvinnen all informasjon og medikamenter på denne konsultasjonen, og dermed ingen flere kostnader. Hvis hun må utføre aborten på sykehuset, vil det i tillegg til forundersøkelsen koste 17 900 kroner for en kirurgisk abort, og 2178 kroner for innleggelse med medikamentell abort. Hvis det kun gjøres en forundersøkelse uten å gjennomføre abort, koster det likevel 1675 kroner. Om det er behov for tolk, kommer kostnader for dette i tillegg.
Kvinner under 16 år
De fleste unge kvinner som ønsker abort, velger å informere foresatte. Erfaring tilsier at dette som regel går greit. Er kvinnen under 16 år, skal i utgangspunktet én av foreldrene eller offisielt oppnevnt verge samtykke til abortønsket. De har krav på å få den samme informasjonen som loven plikter helsepersonell å gi kvinnen.
Dersom en kvinne under 16 ikke ønsker å informere sine foresatte på grunn av kultur, religion eller andre årsaker, gjelder følgende bestemmelse i lov om svangerskapsavbrudd, § 4 første ledd:
«Begjæringen om svangerskapsavbrudd skal fremsettes av kvinnen selv. Er hun under 16 år, skal innehaver av foreldremyndigheten eller vergen gis anledning til å uttale seg, med mindre særlige grunner taler mot det.»
Det er opp til legen som vurderer kvinnen før aborten, foretar inngrepet eller sitter i abortnemnda, om det foreligger «særlige grunner» som står utdypet i forskrift om svangerskapsavbrudd § 5. Helsepersonell i primærhelsetjenesten har med andre ord ikke lov til å underrette foresatte eller verge. Dersom legen ved sykehuset velger å gi de foresatte eller verge anledning til å uttale seg, skal de uttale seg til denne sykehuslegen.
Dersom jenta ønsker det, kan det i en henvisning til sykehuset fra lege argumenteres for at de foresatte eller verge ikke bør informeres. Eksempler på særlige grunner er:
- Hun bor ikke i hjemmet, eller forsørger seg selv.
- Foreldrene har et annet livssyn enn henne.
- Det er et dårlig forhold mellom foreldrene og jenta.
- Hun er mentalt moden og forstår hva et svangerskapsavbrudd innebærer.
Dersom foreldre eller verge nekter henne å gjennomføre svangerskapsavbruddet, bringes automatisk statsforvalteren inn i saken. Statsforvalteren kan innvilge hennes begjæring mot foreldrenes eller vergens vilje.
Selvbestemt abort innen 12 uker
Kvinner har rett til selvbestemt abort før uke 12. Ifølge forskriftene til abortloven (§3) har kvinnen fortsatt rett til selvbestemmelse om det er medisinske årsaker til at aborten blir utsatt til etter uke 12, hvis hun begjærte svangerskapsavbruddet før 12. uke.
Det er ikke nødvendig å gjøre noen undersøkelser eller skrive henvisning hvis en kvinne primært kommer til helsestasjonen først, da hun kan ringe sykehuset direkte selv. Bruk heller tiden på prevensjonsveiledning. Skjemaet Begjæring av svangerskap kan fylles ut enten av primærlege eller sykehuslege. Legen som kvinnen fyller ut skjema hos, har plikt til å gi informasjon om inngrepets art og medisinske virkninger. Legen skal også tilby informasjon om støtteordninger hvis hun ønsker det.
Før aborten vil kvinnene bli kalt inn til en forundersøkelse på sykehuset. Det er to metoder som benyttes, medisinsk og kirurgisk abort. De fleste sykehus tilbyr kvinner over 18 år medisinsk hjemmeabort før svangerskapsuke 9. Alvorlige komplikasjoner etter abort er svært sjelden.
ANAMNESE
Spør om første dag siste mens, da det er viktig å forsøke å tidfeste hvor langt hun er på vei. Kvinnen behøver ikke forklare hvordan hun ble gravid, eller hvorfor hun ber om abort. Mange ønsker likevel å oppgi noen grunner (for eksempel skolegang og dårlig økonomi, for ung, ikke godt nok forhold til barnefar). Da er det viktig å ikke argumentere mot disse grunnene eller starte en diskusjon, men for eksempel si: «Det forstår jeg.» Du kommer langt med en empatisk holdning og å akseptere hennes valg og begrunnelse. Er hun i tvil om hva hun ønsker, kan du hjelpe henne til å sortere tanker og følelser. Se også under Uavklart ønske eller ønske om svangerskapsavbrudd i kapittel 2.3 Svangerskap.
INFORMASJON
Kvinner som søker abort, har krav på en del informasjon. Legen som kvinnen fremsetter begjæringen om abort overfor, skal gi opplysninger om inngrepets art og medisinske virkning, jf. abortloven, og kvinnen skal signere skjemaet Begjæring av svangerskapsavbrudd. Kvinnens underskrift på dette skjemaet er en bekreftelse på at denne informasjonen er gitt, og at hun har blitt spurt om hun ønsker informasjon og veiledning om den bistanden samfunnet kan tilby henne. I tillegg skal kvinnen sikres prevensjonsveiledning om hun ønsker det.
Informasjon kvinnen har krav på:
- Opplysninger om inngrepets art og medisinske virkninger er obligatorisk informasjon etter lov om svangerskapsavbrudd.
- Veiledning om den bistanden samfunnet kan gi dersom svangerskapet fører til alvorlige vansker for henne. Dette gjelder støtteordninger hun kan få hvis hun fortsetter svangerskapet. Dette skal tilbys, men kun gis dersom hun ønsker det.
- Prevensjonsveiledning skal tilbys, men kvinnen bestemmer selv om og når hun vil ha dette.
1. Opplysninger om inngrepets art og medisinske virkninger
Denne informasjonen (etter lovens § 5) tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Det er også lurt å kjenne rutinene ved det lokale sykehuset slik at kvinnen kan forberedes best mulig.
For de fleste gynekologiske avdelinger gjelder følgende: Kvinnen kan velge mellom to metoder: kirurgisk eller medisinsk abort. Medisinsk abort kan også tilbys som hjemmeabort opp til svangerskapsuke 9, men dette kan variere ved ulike sykehus. Etter uke 9 må aborten foretas på sengeposten.
Forundersøkelse
På sykehuset vil det først gjøres en transvaginal ultralydundersøkelse (en avlang probe i skjeden) for å vurdere svangerskapets lengde i tillegg til vurdering om generell helsestatus og en rutinemessig klamydiaprøve ved indikasjon og rhesusprøve. Ved noen sykehus tilbys samtale med sosionom eller sykepleier, mens ved de fleste sykehusene står legen for konsultasjonen, inklusive underlivsundersøkelse.
Ved forundersøkelsen vil det også bli avgjort hvordan aborten skal utføres. Hun kan komme med ønsker, men det kan foreligge medisinske og psykososiale kontraindikasjoner mot medisinsk eller kirurgisk abort. Avgjørelsen om hvilken metode som tilbys kvinnen, vil derfor til slutt ligge hos den ansvarlige legen på sykehuset.
Opplysninger om inngrepets art
Medisinsk abort på sykehuset
Kvinnen møter på sykehus, der hun får én tablett mifepriston (Mifegyn) per os, som tas der og da. Noen sykehus vil gi denne tabletten allerede ved forundersøkelsen. Denne vil i de fleste tilfeller stanse utviklingen av svangerskapet, og det er viktig at kvinnen vet at hun ikke kan endre mening når hun først har tatt den.
1–3 døgn senere blir kvinnen innlagt som dagpasient på sykehuset. Hun får fire tabletter misoprostol (Cytotec), som settes vaginalt. Disse gir sammentrekninger i livmor og utløser aborten. Hun skal ligge den første timen, men anbefales å være oppe etter dette for at det skal gå raskere. Vanlig liggetid i avdelingen er fire–seks timer, og hun får smertelindring etter behov. Det er vanlig med relativt store blødninger og sterke menstruasjonssmerter, som er greit å forberede kvinnen på.
Medisinsk abort hjemme
En del sykehus tilbyr i økende grad medisinsk hjemmeabort fram til 9. svangerskapsuke. Vanlig praksis er at dette tilbys til kvinner som er over 18 år når informasjonen blir gitt, og der kvinnen skjønner alle aspektene. Hun skal også ha mulighet for at en annen voksen kan være sammen med kvinnen mens aborten pågår.
Fremgangsmåten er den samme som ved medisinsk abort på sykehuset. De fleste kvinnene vil få tabletten mifepriston (Mifegyn) på sykehuset ved forundersøkelsen. På samme måte som sykehusabort må hun vite at hun ikke kan skifte mening etter denne tabletten. Deretter får hun misoprostol (Cytotec) vaginaltabletter, samt smertelindrende tabletter, og drar hjem.
Cytotec-tablettene skal kvinnen selv sette i skjeden etter avtalt tidspunkt med sykehuset, oftest to dager etter at hun tok tabletten på sykehuset. Disse gir sammentrekninger i livmor, og utløser aborten. Hun skal ligge den første timen og deretter være oppe så mye hun kan. Aborten kommer ca. fire–seks timer etter. Det er vanlig med store blødninger. Er det ikke skjedd noe etter seks timer, kan hun kontakte sykehuset. Ved de fleste sykehus vil en sykepleier ringe dagen etter for å høre hvordan det har gått.
Kirurgisk abort
Ved forundersøkelsen vil kvinnen få to tabletter Cytotec som hun selv setter i skjeden på morgenen i forkant av inngrepet. Deretter møter hun fastende om morgenen den dagen inngrepet skal foretas. På operasjonsstuen gis det en kort narkose, og inngrepet varer under 10 minutter. Cervix utvides, og livmoren tømmes for svangerskapsprodukter ved hjelp av vakuumsug/kurette (metallskje). De fleste blir skrevet ut etter én–to timer. Noen få pasienter må overnatte, som oftest på grunn av vedvarende virkning av narkosen, smerter eller blødninger.
Etterkontroll og videre oppfølging.
- Gjøres ikke rutinemessig
- Kvinnen kontakter ved behov som vedvarende blødning, smerter eller mistanke om infeksjon.
- Anbefales å ta en graviditetstest etter fire uker
- Ved positiv test gjøres vurdering ved sykehuset.
- 1–2:1000 av både medisinsk og kirurgisk abort er mislykket.
Inngrepets medisinske virkninger
I om lag 5 % av tilfellene vil ikke livmoren bli tømt skikkelig. Symptomene kan være økende blodtilblandet utflod, smerter og etter hvert økende blødning og feber. I noen få tilfeller (3–5 per 1000 inngrep) oppstår bekkeninfeksjon (på grunn av endometritt og/eller salpingitt).
Rifter i cervix og perforasjon av uterus (kanal og hull i livmoren som lages når livmorhalsen dilateres) forekommer sjelden og påvirker heldigvis ikke kvinnens mulighet til å få barn senere i livet. Disse gror stort sett av seg selv.
Det er tilnærmet ingen risiko for at en kvinne vil risikere å bli steril etter et abortinngrep i Norge. Det er ikke økt risiko for komplikasjoner under framtidige fødsler hos kvinner som tidligere har hatt abort. Det er ikke rapportert dødsfall etter svangerskapsavbrudd i Norge etter 1970.
Det psykiske stresset er oftest mindre etter inngrepet enn før inngrepet. Alvorlige følelsesmessige problemer er sjeldne. Likevel er det viktig å stille opp dersom kvinnen har spørsmål eller det virker som hun trenger ekstra støtte. Behov for psykiatrisk oppfølging er sjelden, og har som oftest sammenheng med psykisk lidelse før graviditeten.
Amathea er en gratis tjeneste og kan tilby oppfølging med samtaler både før og etter et abortinngrep eller om kvinnen ønsker informasjon og veiledning om samfunnets bistand før et abortinngrep.
2. Opplysning om at kvinnen kan få informasjon og veiledning om samfunnets bistand
Legen skal opplyse kvinnen om at hun kan få «informasjon og veiledning om den bistand samfunnet kan tilby henne» (§ 2 og 5), men bare «dersom kvinnen ber om det». Det er altså ikke obligatorisk veiledning. Det er helsepersonell i primærhelsetjenesten eller sykehuslege som skal gi tilbudet om slik informasjon og veiledning. På sykehusene har man ofte en sosionom man kan henvise til. Andre kan henvise til Amathea.
3. Prevensjonsveiledning
Kvinnens eventuelle behov for prevensjon bør snakkes om før aborten utføres. Dersom hun ikke ønsker dette før inngrepet, skal hun på forhånd sikres veiledning etter inngrepet hvis hun ønsker dette (§ 14a).
Ved kirurgisk abort vil all hormonell prevensjon gi effektiv beskyttelse fra første dag dersom hun starter samme dag eller dagen etter inngrepet. Spiral kan settes inn smertefritt under inngrepet, og med lav infeksjonsrisiko.
Kvinnen kan starte med alle typer hormonell prevensjon eller spiral umiddelbart etter en kirurgisk abort.
Etter en medisinsk abort varierer rådene for hvor tidlig kvinnen kan starte opp med de ulike prevensjonsmetodene, ved de forskjellige sykehusene. Årsaken er at det er gjort få studier på hva som er det ideelle tidspunktet for oppstart.
Kobber- og hormonspiral kan settes inn etter 1 uke. En studie fra Karolinska Institutet viste at det ikke var noen forskjell mellom kvinner som fikk satt inn spiral innen 48 timer dager etter en medisinsk abort, og kvinner som ventet tre–fire uker for å få satt inn spiral.
Vårt råd er at kvinner som har gjennomgått en medisinsk abort, kan starte med spiral en uke etter aborten. Alle andre prevensjonsmetoder kan startes samme dag som Mifegyne, bortsett fra p-sprøyte. P-sprøyte kan man starte med dagen etter Mifegyne er gitt.
årt råd er at kvinner som har tatt en medisinsk abort, kan starte med spiral etter én uke, mens alle øvrige typer hormonell prevensjon kan startes med umiddelbart, bortsett fra p-sprøyte.
OPPFØLGENDE KONSULTASJON
Hvis kvinnen selv ønsker en vurdering etter abort, bør dette tilrettelegges. Oppfølgingstime er imidlertid ikke noe kvinnen har krav på etter loven. Ved enkelte sykehus kan kvinnen få oppfølging etter aborten av sosionomtjenesten ved behov, eller hun kan benytte Amatheas oppfølgingstilbud.
Formålet er å la de som ønsker det, snakke om hvordan de har opplevd å være uplanlagt gravid. Den vanligste følelsen i denne fasen er lettelse over at det uplanlagte svangerskapet er over. Opplevelse av sorg kan også forekomme. Derfor er det viktig å bekrefte for henne at alle følelser er normale.
Hvis de er redde for å angre, kan det være lurt å forklare at valget ble gjort ut fra den situasjonen hun var i. Kvinnens følelser kan også kompliseres av at partneren har forlatt eller sviktet henne. Samtidig er det fint å benytte anledningen til å kartlegge behov for prevensjon og tilby prevensjonsveiledning, om dette ikke er gjort tidligere. Det er ikke uvanlig at prevensjonsveiledningen ikke får størst prioritet ved sykehuset, og det kan derfor være fint å sette av litt god tid til dette.
Det er helt unødvendig «å sjekke at alt er i orden», og underlivsundersøkelse er derfor ikke påkrevet. Forklar heller at inngrepet ikke fører til skader i underlivet.
Selvbestemt abort etter 12 uker
Hvis en kvinne har passert uke 12, må hun søke om vurdering i en nemnd. De vil innvilge eller avslå denne søknaden. Kvinnens argumenter skal være tungtveiende slik at hun langt på vei har selvbestemmelse da også, men kravene er større jo lenger kvinnen har kommet i svangerskapet. Etter uke 22 regnes fosteret som levedyktig, og det er ikke lenger tillatt med abort.
En kvinne som begjærer svangerskapsavbrudd etter uke 12, skal gis standardisert informasjon og tilbys prevensjonsveiledning, etterkontroll og eventuelt senere samtale. Hun skal henvises til en hasteultralyd for fastsettelse av svangerskapets lengde. Henvisende lege skal også skrive en skriftlig utredning, som kvinnen får med seg.
ANAMNESE
Det er viktig å forsøke å tidfeste hvor langt kvinnen er på vei. Kvinnen behøver ikke forklare hvordan hun ble gravid. Hvis hun ønsker hjelp til å skrive en Skriftlig utredning til nemnden, er det viktig å hjelpe henne med å forklare årsakene til at hun ber om abort. Se lenger ned for hvordan man skriver en skriftlig utredning. Du skal være empatisk lyttende og akseptere hennes valg og begrunnelse. Er hun i tvil om hva hun ønsker, er det viktig å hjelpe henne til å sortere tanker og følelser. Se også under Uavklart ønske eller ønske om svangerskapsavbrudd i kapittel 2.3 Svangerskap.
UNDERSØKELSE
Kvinnen skal til hasteultralyd på sykehuset. Undersøkelse gjøres kun dersom:
- Sykehusets rutine er at henvisende lege, og ikke sykehuset selv, rekvirerer den anbefalte klamydiatesten før inngrepet (kan gjerne tas som selvtest).
- Det er tvil om varigheten av svangerskapet og derfor nødvendig å palpere livmorens størrelse.
OPPFØLGENDE KONSULTASJON
Hvis kvinnen ønsker det, bør hun tilbys en konsultasjon etter inngrepet. Oppfølgingstime er imidlertid ikke noe kvinnen har krav på etter loven, og ikke alle sykehus tilbyr oppfølgingstime.
INFORMASJON
Kvinner som søker abort, har krav på en del informasjon. Legen som kvinnen fremsetter begjæringen om abort overfor, skal gi opplysninger om inngrepets art og medisinske virkning, jf. abortloven, og kvinnen skal signere skjemaet Begjæring av svangerskapsavbrudd. Kvinnens underskrift på dette skjemaet er en bekreftelse på at denne informasjonen er gitt, og at hun har blitt spurt om hun ønsker informasjon og veiledning om den bistanden samfunnet kan tilby henne. I tillegg skal kvinnen sikres prevensjonsveiledning om hun ønsker det.
Informasjon kvinnen har krav på:
- Opplysninger om inngrepets art og medisinske virkningerer obligatorisk informasjon etter lov om svangerskapsavbrudd.
- Veiledning om den bistanden samfunnet kan gi dersom svangerskapet fører til alvorlige vansker for henne. Dette gjelder støtteordninger hun kan få hvis hun fortsetter svangerskapet. Dette skal tilbys, men kun gis dersom hun ønsker det.
- Prevensjonsveiledning skal tilbys, men kvinnen bestemmer selv om og når hun vil ha dette.
- Informasjon om saksgangen er et viktig punkt som ikke er nødvendig om man søker før uke 12.
1. Opplysninger om inngrepets art og medisinske virkninger
Denne informasjonen (etter lovens § 5) tilpasses individuelt etter kvinnens forhåndskunnskaper og behov. Man bør kjenne rutinene ved det lokale sykehuset slik at kvinnen kan forberedes best mulig.
Informasjon om inngrepets art
Forundersøkelse
Kvinnen vil som regel få en hastetime til forundersøkelse på sykehuset før aborten. Det vil da bli gjort en ultralydundersøkelse for å vurdere svangerskapets lengde. Ultralydundersøkelsen kan enten være transvaginal ultralydundersøkelse (en avlang probe i skjeden) eller abdominal ultrayd på magen. Ved noen sykehus tilbys samtale med sosionom. De fleste sykehus tar rutinemessig en klamydiaprøve. Hvis denne første hastetimen viser at hun er over 12 uker, vil hun få innkallelse til nemnd.
Aborten
Hvis nemnden innvilger hennes ønske om abort etter uke 12, vil aborten alltid bli foretatt som en medisinsk abort på sykehuset. Hun vil først få 1 tablett mifepriston (Mifegyn) per os. Denne vil i de fleste tilfeller stanse den videre utviklingen av svangerskapet, og det er viktig at kvinnen vet at hun ikke kan endre mening etter at hun har tatt denne tabletten.
Deretter møter hun 1–3 døgn senere og blir innlagt som dagpasient på sykehuset. Hun får 4 tabletter Cytotec, som settes vaginalt. Disse gir sammentrekninger i livmoren, og utløser aborten. Hun skal ligge den første timen, men anbefales å være oppe etter dette for å få fortgang på aborten. Senaborter er ofte smertefulle, og kvinnen får smertestillende medikamenter. Enkelte kvinner kan også ha behov for epidural. På noen sykehus er det en liggetid på ett døgn etter aborten, mens andre skriver ut pasienten samme dag.
Etterkontroll og videre oppfølging
De færreste sykehus tilbyr etterkontroll, men dette er varierende og vurderes ut fra årsak til at kvinnen ønsket abort. For eksempel hvis årsaken er funn av misdannelser. Utenom det vil kvinnen få beskjed om selv å ta kontakt med sykehuset hvis blødningene er rikelige og klumpete etter to uker, eller om blødningene varer over fire uker. Hun må også kontakte lege ved feber og magesmerter, med tanke på infeksjon.
Det er vanlig prosedyre at kvinnen tar en ny graviditetstest etter 4 uker. Prøven tas oftest hjemme, men kan tas på sykehuset eller hos egen lege som urinprøve eller blodprøve. Ved positiv test skal hun tilbake på sykehuset for å se om aborten har vært vellykket. 1–2 av 1000 kvinner har ikke hatt en vellykket abort og er fortsatt gravide. Dette gjelder både for kirurgisk og medikamentell abort.
2. Opplysning om at kvinnen kan få informasjon og veiledning om samfunnets bistand
Legen skal opplyse kvinnen om at hun kan få «informasjon og veiledning om den bistand samfunnet kan tilby henne» (§ 2 og 5), men bare «dersom kvinnen ber om det». Det er altså ikke obligatorisk veiledning. Det er helsepersonell i primærhelsetjenesten eller sykehuslege som skal gi tilbudet om slik informasjon og veiledning. På sykehusene har man ofte en sosionom man kan henvise til. Andre kan henvise til Amathea.
3. Prevensjonsveiledning
Kvinnens eventuelle behov for prevensjon bør snakkes om før aborten utføres. Dersom hun ikke ønsker dette før inngrepet, skal hun på forhånd sikres veiledning etter inngrepet hvis hun ønsker dette (§ 14a).
Ved kirurgisk abort vil all hormonell prevensjon gi effektiv beskyttelse fra første dag dersom hun starter samme dag eller dagen etter inngrepet. Spiral kan settes inn smertefritt under inngrepet, og med lav infeksjonsrisiko.
Kvinnen kan starte med alle typer hormonell prevensjon eller spiral umiddelbart etter en kirurgisk abort.
Etter en medisinsk abort varierer rådene for hvor tidlig kvinnen kan starte opp med de ulike prevensjonsmetodene, ved de forskjellige sykehusene. Årsaken er at det er gjort få studier på hva som er det ideelle tidspunktet for oppstart.
Ved Ullevål sykehus i Oslo praktiseres det umiddelbar oppstart av all type prevensjon, utenom spiral, etter en medisinsk abort. Kobber- og hormonspiral kan settes inn etter 4 uker hvis graviditetstest før innsetting er negativ. En studie fra Karolinska Institutet viste at det ikke var noen forskjell i alvorlige komplikasjoner mellom kvinner som fikk satt inn spiral fem–ni dager etter en medisinsk abort, og kvinner som ventet tre–fire uker for å få satt inn spiral.
Vårt råd er at kvinner som har gjennomgått en medisinsk abort, kan starte med spiral en uke etter aborten, og at alle andre prevensjonsmetoder kan startes med en gang.
Kvinnen må få kjennskap til saksgangen ved begjæring om abort etter uke 12, og skal informeres om dette. Etter 12. uke kan kvinnen fortsatt ringe direkte til sykehuset for å bestille time. Dersom hun oppsøker lege i primærhelsetjenesten og fremsetter begjæring om svangerskapsavbrudd, skal hun henvises til sykehuset for en hastetime til ultralyd. Sammen med henvisningen skal det sendes med skjemaet begjæring av svangerskapsavbrudd og en skriftlig utredning (se Skriftlig utredning senere i kapittelet).
Helsedirektoratet har utarbeidet et informasjonsskriv man kan gi til kvinner som søker om abort etter uke 12. Det kan skrives ut fra Helsedirektoratet sine infosider om abort.
Primærnemnda
Dersom ultralydundersøkelsen på sykehuset bekrefter at kvinnen har passert 12 uker, skal spørsmålet om abort avgjøres i Primærnemnda for svangerskapsavbrudd ved det aktuelle sykehuset. Nemnda består av en lege ved den gynekologiske avdelingen kvinnen har fått time til, sammen med en lege som er oppnevnt av fylkesmannen. Den ekstra legen skal ikke være tilknyttet den gynekologiske avdelingen, og kan være ansatt utenfor sykehuset. Leger som har reservert seg mot abortinngrep, kan ikke sitte i nemnda, og minst et av medlemmene skal være kvinne.
Kvinnen har rett til å uttale seg til nemnda muntlig eller skriftlig. Nemnda skal kartlegge saken sammen med kvinnen, selv om kvinnen ikke har møteplikt i nemnda. Møter hun, må hun være forberedt på å svare på spørsmål om de forholdene som er omtalt i den skriftlige utredningen hun har sendt og skrevet selv eller med legen sin. Hvis hun ønsker å møte, kan hun ha med seg en person i nemnda. Hun bestemmer selv hvem dette er, for eksempel partner, foreldre, søsken, en venninne, sykepleier, lege, advokat eller andre. Kvinnen og ledsager får dekket reise og opphold i forbindelse med møte i nemnd.
I praksis innvilges nesten alltid et abortønske hos kvinner som har passert uke 12 med inntil et par uker. Etter utgangen av 18. svangerskapsuke (17+6) skal det særlig tungtveiende grunner til for å avbryte svangerskapet. Det er ikke tillatt å utføre abort etter at fosteret er levedyktig. For de fleste friske fostre er det ved 22 uker (etter 21 uker og 6 dager). Abort etter dette er kun tillatt hvis svangerskapet medfører «overhengende fare for morens liv eller helse», jf. lovens § 10.
Klagenemnda
Får hun avslag i primærnemnda, går saken automatisk til Klagenemnda for abortsaker, også kalt den sentrale klagenemnda. Det finnes kun én slik nemnd som behandler alle saker. Den består av fem medlemmer med sosialfaglig kompetanse, hvorav minst to er leger og én er jurist. Dersom kvinnen har fått avslag i klagenemnd, og fremdeles ønsker svangerskapsavbrudd, kan hun be om ny behandling bare dersom det er nye opplysninger om hennes situasjon.
SKRIFTLIG UTREDNING
I lov om svangerskapsavbrudd § 7 heter det bl.a.:
«Kan inngrepet ikke foretas før utgangen av tolvte svangerskapsuke, skal legen (…) straks sende begjæringen sammen med en skriftlig utredning om de grunner kvinnen anfører og de observasjoner som er gjort til nemnd (…)»
Kvinnen kan skrive ned begrunnelsene for abortsøknaden selv, eller lage en utredning sammen med legen, som undertegner denne. Kvinnen får med en utskrift slik at hun kan ha den som huskelapp under møtet i nemnda.
Utredningen kan disponeres slik:
NN, fødselsnummer 12.12.97 12345, er gravid i [uke] svangerskapsuke og ber om svangerskapsavbrudd etter lovens §§ 7 og 2b [eller annen bokstav]. Hun opplyser at omsorgen for barnet vil sette henne i en vanskelig livssituasjon [eller annen tekst fra § 2].
Hennes begrunnelser er: [se nedenfor]
Ved undersøkelse og samtale med henne har jeg observert følgende: [se nedenfor]
Hun er informert om hva inngrepet innebærer, og jeg er overbevist om at hun er innforstått med dette, og at begjæringen er vel overveid.
Hun har fått kopi av denne utredningen.
Med hilsen
NN, lege
Kvinnens begrunnelser
Disse må knyttes til ett eller flere av punktene i lovens § 2, tredje ledd:
«Etter utgangen av tolvte svangerskapsuke kan svangerskapsavbrudd skje når
- a) svangerskapet, fødselen eller omsorgen for barnet kan føre til urimelig belastning for kvinnens fysiske eller psykiske helse. Det skal tas hensyn til om hun har disposisjon for sykdom;
b) svangerskapet, fødselen eller omsorgen for barnet kan sette kvinnen i en vanskelig livssituasjon;
c) det er stor fare for at barnet kan få en alvorlig sykdom som følge av arvelig anlegg, sykdom eller skadelige påvirkninger under svangerskapet;
d) hun ble gravid under forhold som er nevnt i straffelovens §§ 197-199, eller svangerskapet er et resultat av omstendigheter som omtalt i straffelovens §§ 192-199; eller
e) hun er alvorlig sinnslidende eller psykisk utviklingshemmet i betydelig grad.»
Punkt d gjelder kvinner som er blitt gravide etter voldtekt, utuktig omgang, incest og om jenta er under den seksuelle lavalder. Her kreves ekstra opplysninger om situasjonen hun har vært satt i,
og kvinnens øvrige livssituasjon skal ikke tas med i vurderingen. Forholdet behøver ikke være politianmeldt. Punkt c og e omtales ikke nærmere her; det vises til lov om svangerskapsavbrudd på Lovdata.no.
Pasienter ved helsestasjoner for ungdom kommer særlig inn under punkt a og b. Her gjelder § 2, fjerde og femte ledd:
«Ved vurderingen av begjæring om avbrudd begrunnet i forhold som nevnt foran i tredje ledd bokstav a, b og c skal det tas hensyn til kvinnens samlede situasjon, herunder hennes muligheter til å dra tilfredsstillende omsorg for barnet. Det skal legges vesentlig vekt på hvordan kvinnen selv bedømmer sin situasjon. Kravene til grunn for innvilgelse av svangerskapsavbrudd skal øke med svangerskapets lengde.»
UTDYPING |
|---|
| Veiledningen og erfaring tilsier at følgende forhold kan nevnes i mer fullstendig form i den skriftlige utredningen:
Lovens § 2a: Helsemessige begrunnelser
Lovens § 2b: Sosiale begrunnelser
Familieforhold
Levekår
|
Referanser
Referanser
Bøker og oppslagsverk
Norsk elektronisk legehandbok. Anovulasjon. (Lest desember 2021)
Norsk elektronisk legehåndbok. PCOS. (lest desember 2021)
Norsk elektronisk legehandbok. Sekundær amenoré. (lest desember 2021)
Veiledere
Faculty of Sexual & Reproductive Healthcare (FSRH)
Clinical Guidance: Combined hormonal contraceptives. November 2020
Green, L.J., O´Brian, P.M.S., Panay, N., Craig, M. on behalf of the Royal College of Obstetricians and Gynecologists. Green-top Guideline No 48. Feb 2017. Management of the Premenstrual Syndrome
Legeforeningen. Norsk gynekologisk forening. Veileder i gynekologi. PMS (desember 2021)
Legeforeningen. Norsk gynekologisk forening. Veileder i gynekologi. Amenore (desember 2021)
Legeforeningen. Norsk gynekologisk forening. Veileder i gynekologi. PCOS (desember 2021)
Legeforeningen. Norsk gynekologisk forening. Veileder i gynekologi. Endometriose og adenomyose. (oktober 2020)
Legeforeningen. Norsk gynekologisk forening. Veileder i gynekologi. Spontanabort. (oktober 2020)
BMJ Best practice: PCOS (desember 2021)
BMJ. Best practice Margaret Rees, Nancy A. Phillips, Gloria Bachmann,. Premenstrual syndrome and dysphoric disorder. (desember 2021)
BMJ, best practice Meir Jonathon Solnik. Evaluation of secondary amenorrhea (desember 2021)
Legevakthåndboken. Spontanabort. (oktober 2020)
Norsk elektronisk legehandbok. Spontanabort. (oktober 2020)
Artikler
Juvkam, K.H., Gudim, H.B. Medikamentell forskyvning av menstruasjon. Tidsskr Nor Legeforen 2013, 133: 166-8
Pearce, E., Jolly, K., Jones, L.L., Matthewman, G., Zanganeh, M., Daley, A., Exercise for premenstrual syndrome: a systematic review and meta-analysis of randomised controlled trials. BJGP Open 2020; 4 (3): bjgpopen20X101032.
Csuporab, D., Lantos, T., Hegyide, P., Benkőf, R., Violae, R., Gyöngyig, Z., Csécseih, P., Tóthab, B., Vasasab, A., Mártad, K., Rostásd, I., Szentesid, A., Matuzf, M. Vitex agnus-castus in premenstrual syndrome: A meta-analysis of double-blind randomised controlled trials. Complementary Therapies in Medicine Volume 47, December 2019, 102190
Schellenberg, R., Zimmermann, C., Drewe, J., Hoexter, G., Zahner, C. Dose-dependent efficacy of the Vitex agnus castus extract Ze 440 in patients suffering from premenstrual syndrome. Phytomedicine. 2012 Nov 15;19(14):1325-31.
Hanstooa, L., Neill, C. Allopregnanolone in premenstrual dysphoric disorder (PMDD): Evidence for dysregulated sensitivity to GABA-A receptor modulating neuroactive steroids across the menstrual cycle. Neurobiology of Stress Volume 12, May 2020, 100213
Kuznetsov, L., Dworzynski, K., Davies, M., Overton, C. Diagnosis and management of endometriosis: Summary of NICE guidance. BMJ 2017;358:j3935.
Vercellini, P., Vigano, P., Somigliana, E., Fedele, L. Endometriosis: pathogenesis and treatment. Nat Rev Endocrinol. 2014;10(5):261-75.
Hirsch, M.R. Begum, É. Paniz, C. Barker, C.J. Davis, J.M.N. Duffy. Diagnosis and management of endometriosis: a systematic review of international and national guidelines. Volume125, Issue5 April 2018. Pages 556-564
Devold Pay, Aa.S., Aabø,R.S., Økland, I., Janbu, T., Iversen, OE., Løkeland, M. Medikamentell abort hos avtalespesialist. Tidsskr Nor Legeforen 2018 Publisert: 29. mai 2018 Utgave 9, 29. mai 2018
Dewan, R., Bharti, N., Mittal, A., Dewan, A. Early IUD insertion after medically induced abortion. Eur J Contracept Reprod Health Care. 2018 Jun;23(3):231-236.
Andre nettressurser
Helsenorge: Spontanabort (oktober 2020)
Helsedirektoratet: Abort. Veileder til forskrift. (oktober 2020)
For øvrig
Furst, analyse (Online at https://www.furst.no/analyse-og-klinikk/)
Lovdata: Lov om svangerskapsavbrudd



 Vanligste årsaken til sekundær amenorè er graviditet
Vanligste årsaken til sekundær amenorè er graviditet
